- Trang chủ
- Sách y học
- Bài giảng sinh lý bệnh
- Rối loạn cân bằng glucose máu
Rối loạn cân bằng glucose máu
Trong đói dài ngày, giảm glucose máu có biểu hiện lâm sàng trung bình sau khoảng 50 ngày (đối với người khỏe mạnh) do kiệt cơ chất cần cho sinh đường mới.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Giảm glucose máu
Định nghĩa
Giảm glucose máu là một tình trạng mà trong đó, nồng độ glucose máu hạ thấp một cách bất thường. Do nồng độ glucose trong máu lúc đói thay đổi tùy theo từng lứa tuổi (ở trẻ con thấp hơn ở người lớn, đặc biệt ở trẻ sơ sinh thì lại càng thấp nhất là ở những trẻ đẻ non) cho nên các trị số glucose máu giảm dưới 80mg% chỉ được xem là hạ đường huyết về mặt sinh hóa học. Các trị số glucose máu thấp chỉ có ý nghĩa thực sự khi nào chúng kèm theo với những biểu hiện lâm sàng đặc trưng, khi đó mới cần đến sự can thiệp của người thầy thuốc.
Bệnh căn
Giảm glucose máu có thể do:
Giảm cung cấp:
Do kém hấp thu glucose ở ruột: Gặp trong các trường hợp như: đói ăn dài ngày, thiếu men tiêu hóa, giảm diện tích hấp thu của ruột, ...
Trong đói dài ngày, giảm glucose máu có biểu hiện lâm sàng trung bình sau khoảng 50 ngày (đối với người khỏe mạnh) do kiệt cơ chất cần cho sinh đường mới.
Do giảm tiết glucose từ gan vào máu: Gặp trong các trường hợp sau:
Thương tổn gan: Do các tác nhân như: độc chất (rượu), tế bào ác tính, viêm nhiễm, xơ hóa,... Cơ chế gây hạ glucose máu là hậu quả của giảm dự trữ glycogen trong gan, giảm tiết glucose từ gan vào máu và giảm tạo glucose từ các nguồn khác.
Các bệnh gây ứ đọng glycogen ở gan: Giảm glucose máu chỉ xuất hiện ở các bệnh gây ứ glycogen tiên phát ở gan còn các bệnh gây ứ glycogen tiên phát ở cơ thì không gây hạ glucose máu. Cơ chế chung là do thiếu men giáng hóa glycogen.
Bệnh galactose máu: Giảm glucose máu xuất hiện sau khi ăn sữa, cơ chế có lẽ do tăng galactose 1 phosphat trong máu cản trở sự phóng thích glucose từ gan bằng cách ức chế men photpho-glucozamutase và men glucose 6 photphatase.
Bệnh fructose máu: Là những bệnh không dung nạp frutose di truyền, cơ chế do thiếu men aldolase dẫn đến tích lũy fructose 1 photphate có thể gây ức chế các enzym liên quan đến sự phóng thích glucose từ gan vào máu.
Do quá trình tân tạo glucose ở gan bị hạn chế trên cơ địa của một bệnh suy dinh dưỡng (bệnh Kwashiorkor).
Tăng tiêu dùng:
Do tăng quá trình oxy hóa trong tế bào: gặp trong sốt, liên tục gắng sức quá mạnh và lao động nặng nhọc, các khối u ác tính.
Do tăng sử dụng quá mức glucose vào nhiều đường chuyển hóa khác nhau: Gặp trong các trường hợp tăng insulin thực thể do u tế bào bêta của tuyến tụy.
Do thiếu men tổng hợp glycogen nên dễ xảy ra giảm glucose máu nặng nhất là sau một đêm nhịn ăn.
Do mất qua thận: cơ chế do thiếu bẩm sinh photphatase cần thiết ở ống thận nên ngưỡng thận đối với glucose bị giảm gây đái đường thận.
Do điều hòa cân bằng glucose máu bị rối loạn:
Do tăng insulin chức năng: gặp trong phẫu thuật cắt bỏ dạ dày, giai đoạn tiền đái đường, béo phì, nhạy cảm với leucin, tích các thể ketone và không rõ nguyên nhân.
Do thiểu năng các tuyến nội tiết chế tiết các hormon gây tăng glucose máu: Như thiểu năng tuyến yên và vỏ thượng thận (giảm ACTH, TSH, giảm glucocorticoid), thiếu hụt tế bào alpha của tụy, suy tủy thượng thận,...
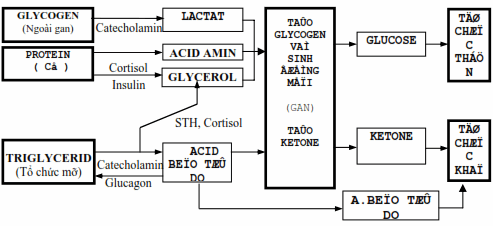
Hình: Các đường chuyển hoá của glucose
Cơ chế của các biểu hiện lâm sàng trong giảm glucose máu
Không có sự tương quan hằng định nào giữa nồng độ glucose trong máu với sự tiến triển và mức độ trầm trọng của các triệu chứng của giảm glucose máu. Tốc độ giảm glucose máu hình như là một yếu tố quan trọng quyết định sự xuất hiện của các triệu chứng, nhưng ngay với những nồng độ glucose máu cực kỳ thấp cũng có những đáp ứng rất khác nhau.
Các triệu chứng của giảm glucose máu chủ yếu là do những rối loạn hoạt động của hệ thần kinh trung ương. Mô thần kinh có rất ít hydrat cacbon dự trữ và khác với các mô khác, nó không thể sử dụng một loại đường nào khác để tạo năng lượng ngoài glucose. Do đó, tổ chức thần kinh phải lệ thuộc hoàn toàn vào sự cung cấp glucose từ máu đến một cách liên tục và đầy đủ để duy trì hoạt động.
Có thể phân chia tình trạng hạ glucose máu làm 2 giai đoạn:
Giai đoạn đầu (giai đoạn thích nghi): Glucose máu giảm sẽ:
Làm giảm nồng độ glucose 6 photphat trong tế bào phát sinh cảm giác đói.
Kích thích hệ thống nội tiết bài tiết các hormon gây tăng glucose máu, lâm sàng rõ nét nhất là những kích thích lên hệ giao cảm làm tăng tiết các catecholamin. Catecholamin tác dụng lên:
Các mạch máu ngoại biên: Gây co mạch làm cho da xanh nhợt.
Tim: Làm cho tim đập nhanh, mạnh thể hiện nhịp tim nhanh, hồi hộp, đánh trống ngực, huyết áp tăng.
Tuyến mồ hôi: Kích thich tăng tiết nên vã mồ hôi.
Mắt: Làm giãn đồng tử tạo cảm giác hoa mắt, mờ mắt. Đồng thời còn có cảm giác mệt mỏi (do cơ thiếu năng lượng?), nhức đầu (do giãn mạch não, tăng huyết áp, tăng lượng máu lên não, tăng áp nội sọ?).
Khi glucose máu giảm dưới 0,5 g/l thì hệ phó giao cảm (dây X) sẽ bị kích thích làm cho nhịp tim chậm có thể gây ngất xỉu, và làm tăng nhu động dạ dày ruột gây cảm giác cồn cào trong ruột ...
Giai đoạn muộn (giai đoạn mất bù):
Nếu glucose máu vẫn tiếp tục giảm và không được cung cấp kịp thời thì sẽ có những biểu hiện của thương tổn thần kinh trung ương, đặc biệt là vỏ não rất nhạy cảm với giảm glucose hơn các vùng não khác nên các dấu hiệu lâm sàng trong giai đoạn nầy chủ yếu là các dấu hiệu của thương tổn vỏ não:
Rối loạn cảm giác, thị giác: chóng mặt, dị giác da, nhìn đôi, ba, ảo giác.
Rối loạn ngôn ngữ: Nói líu lưỡi, nói ngọng, nói không ra tiếng...
Rối loạn vận động: run rẫy, mất phối hợp động tác, liệt nửa người (kèm những dấu chứng tổn thương bó tháp, babinski dương tính), co giật, hôn mê.
Nếu được điều trị kịp thời thì những dấu chứng thần kinh trên sẽ biến mất rất nhanh và thường không để lại di chứng.
Tăng glucose máu (bệnh đái tháo đường)
Định nghĩa
Đái đường là một bệnh chuyển hóa có liên quan đến sự rối loạn sử dụng glucose ở tế bào, nguyên nhân do thiếu tương đối hoặc tuyệt đối insulin, thể hiện với tình trạng tăng glucose máu trường diễn và những bất thường về chuyển hóa glucide, lipide, protide.
Bệnh nguyên
Đái đường nguyên phát:
Lâm sàng phân biệt các thể đái đường nguyên phát như sau:
Đái đường thể trẻ (đái đường type I, đái đường thể phụ thuộc insuline): khởi phát từ thời thơ ấu hoặc trưởng thành, phối hợp với sinh ketone và cần thiết phải điều trị bằng insuline. Thể nầy là hậu quả của sự thiếu bài tiết insuline hoàn toàn, thường diễn tiến đến tử vong sau vài tháng trong bệnh cảnh suy kiệt và nhiễm acid nếu không được điều trị.
Đái đường thể già (đái đường type II, đái đường thể không phụ thuộc insuline): thường khởi phát ở những người đứng tuổi bị béo phì hoặc trước đó đã có béo phì. Thể nầy là hậu quả của sự tăng đề kháng với tác đụng của insuline, thường không sinh ketone và không cần thiết phải điều trị bằng insuline.
Đái đường thể hỗn hợp (đái đường thể Mody): khởi phát sớm (dưới 20 tuổi) nhưng tính chất của bệnh lại thuộc thể già hay nói một cách khác đây là đái đường thể già nhưng lại khởi đầu vào thời tuổi trẻ.
Bệnh sinh của đái đường type I:
Có 3 yếu tố tham gia: Di truyền, môi trường, miễn dịch
Các yếu tố di truyền:
Nghiên cứu cho thấy khi mẹ mắc đái đường thì có 11,3% số con bị đái đường. Khi cha bị đái đường thì có 11,6% số con bị đái đường. Khi cả cha và mẹ bị đái đường thì có đến 36,6% số con bị đái đường, vậy rõ ràng đái đường có tính di truyền.
Di truyền trong đái tháo đường có thể được quy định bởi một hoặc nhiều gen (bởi lẽ đã có trên 20 hội chứng, có kiểu di truyền khác nhau nhưng chúng đều có liên quan đến đái đường như hội chứng Turner, hội chứng Trisomie 21, hội chứng múa giật Huntington, hội chứng bất phối hợp đồng tác Friedreich, hội chứng teo thị thần kinh phối hợp với điếc, ...).
Các gen nầy có mối quan hệ với MHC trên nhiễm sắc thể số 6, phối hợp mật thiết với locus D, đặc trưng nhất là phối hợp với tính đa hình (polymorphisme) của locus DR như DR3, DR4 (95% trường hợp đái đường typ I thuộc nhóm HLA-DR3 hoặc DR4 và 50% thuộc nhóm HLA dị hợp tử DR3/DR4).
Yếu tố di truyền giải thích tại sao bệnh nhân bị đái đường lại thường hay có những đáp ứng miễn dịch lệch lạc.
Các đáp ứng miễn dịch sai lệch bất thường nầy làm dễ cho tác động của virus, độc tố lên tế bào bêta của tuyến tụy và cuối cùng là phá hủy hoàn toàn gây thiếu tuyệt đối insuline.
Tuy nhiên nếu duy nhất chỉ dựa vào những tiền tố di truyền thì không đủ để giải thích tần suất mắc bệnh trong quần thể bằng cớ là:
Những trẻ sinh đôi đồng hợp tử cùng trứng (monzygotic twins) bị mắc đái đường không đồng đều chiếm gần 50% trường hợp.
Những người Ấn Độ sống ở Alaska mắc đái đường ít hơn thân nhân của họ sinh sống ở quê nhà. Điều này gợi ý có sự can thiệp của các yếu tố môi trường.
Các yếu tố môi trường:
Các yếu tố môi trường có thể chia làm 2 nhóm:
Virus:
Có rất nhiều bằng chứng lâm sàng, dịch tễ, xét nghiệm,... chứng minh rằng sự nhiễm virus đã làm đái đường khởi phát như:
Sự xuất hiện của bệnh đái đường chịu ảnh hưởng theo mùa với hiện tượng gia tăng hiệu giá kháng huyết thanh của một vài virus đặc biệt (các virus sinh đái đường ái tụy tạng-pancreatotrope diabetogenic viruses- như: Rubella, Mumps, Coxackie-B4), hình ành giải phẫu bệnh học của viêm đảo tụy do virus (thâm nhiễm bạch cầu đơn nhân ở tụy),
Sự phá hủy tế bào bêta của tuyến tụy trong môi trường nuôi cấy một số virus.
Độc tố:
Một vài hợp chất hóa học cũng có khả năng gây thoái biến tế bào bêta, đặc biệt là các hợp chất có chứa nitơ (nitrit, nitrat,...).
Nghiên cứu dịch tễ học ở Island đã cho thấy rõ rằng nguy cơ bị đái đường gia tăng ở các đứa trẻ con của những bà mẹ đã ăn nhiều thịt cừu hun khói trong thai kỳ hoặc đã sử dụng một lượng lớn nitrat và nitrit trong bảo quản thịt hun khói.
Các yếu tố miễn dịch:
Hệ thống miễn dịch liên quan với đái đường qua đáp ứng miễn dịch tự miễn sau những tác động của các yếu tố môi trường. Đáp ứng tự miễn nầy gồm cả đáp ứng miễn dịch thể dịch và miễn dịch tế bào.
Các tự kháng thể kháng tế bào đảo tụy đã được phát hiện trong phần lớn các bệnh nhân đái đường giai đoạn khởi phát (60-90%), sau đó giảm dần.
Kháng thể tự miễn đặc hiệu nhất bắt đầu xuất hiện để chống lại một protein có trọng lượng phân tử 64.000 ở trên bề mặt tế bào bêta tuyến tụy, protein nầy hình như rất đặc trưng cho tế bào bêta, nó không có trên các tế bào khác của đảo tụy.
Không thể xác định được các tự kháng thể kháng đảo tụy nầy là nguyên phát hay thứ phát sau những thoái biến của tế bào bêta nhưng nó là những chất chỉ điểm có vai trò hết sức quan trọng đói với sự hoạt hóa miễn dịch trong đái đường.
Miễn dịch qua trung gian tế bào cũng có vai trò tương tự, điều nầy đã được minh chứng qua nhiều nghiên cứu trên chuột, tiến hành nhờ các kháng thể đơn clon. Nghiên cứu cho thấy trong đái đường có giảm số lượng các tế bào lympho T ức chế (Ts), gia tăng tỷ lệ Lympho T hỗ trợ (Th) trên lympho T ức chế.
Các nghiên cứu gần đây cho thấy có bệnh lý miễn dịch ở đảo tụy và bệnh lý miễn dịch nầy đã diễn tiến chậm nhưng liên tục và rõ ràng là nó đã có từ trước khi xuất hiện các triệu chứng lâm sàng.
Thật vậy, người ta có thể bảo vệ được chuột thí nghiệm không mắc phải bệnh đái đường bằng nhiều phương pháp khác nhau : cắt bỏ tuyến ức ở chuột sơ sinh, ghép tủy xương sơ sinh, truyền tế bào lympho T, chiếu tia tổ chức lympho, dùng huyết thanh chống tế bào lympho, dùng corticoid, cyclosporin.
Các nghiên cứu nầy là cơ sở cho lâm sàng đặt vấn đề điều trị đái đường bằng các liệu pháp ức chế miễn dịch.
Bệnh sinh của đái đường type II:
Đái đường type II chiếm 85-90% các trường hợp đái đường.
Yếu tố di truyền:
Các yếu tố di truyền được gợi ý qua các nghiên cứu trên những trẻ sinh đôi đồng hợp tử, xác định một tỷ lệ phù hợp gần như 100%.
Sự mẫn cảm di truyền với đái đường trong trường hợp nầy hình như có liên quan với những biến đổi di truyền trên nhánh ngắn của nhiễm sắc thể số 11 rất gần với gen tổng hợp insuline.
Yếu tố môi trường:
Liên quan với tuổi, độ béo phì và những người ít hoạt động chân.
Đái đường type II có biểu hiện rất không thuần nhất: một số bệnh nhân có biểu hiện thiếu hụt tế bào béta và có nguy cơ nhiễm ketone, trong khi một số khác chỉ biểu hiện một sự đề kháng với tác dụng của insuline thể hiện qua nồng độ insuline trong máu cao hơn rất nhiều so với bình thường.
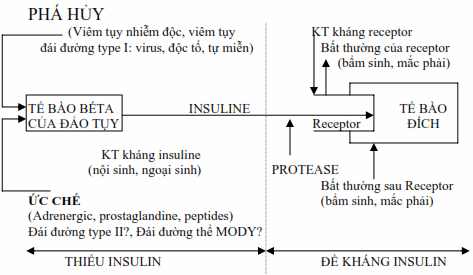
Hình: Bệnh nguyên-bệnh sinh của các thể đái đường.
Một số các nghiên cứu về sự kết hợp giữa insuline với thụ thể (receptor) của insuline và những nghiên cứu về những tác dụng của insuline bên trong tế bào sau khi kết hợp với receptor hình như bị gián đoạn ở những bệnh nhân đái đường type II có tăng cân và ít hoạt động thể lực.
Kết quả cuối cùng là mất đáp ứng với insuline. (xem hình 4)
Đái đường thứ phát:
Sau phẫu thuật hoặc bệnh lý của tụy:
Phẫu thuật cắt bỏ tụy (một phần hoặc toàn phần), thương tổn tụy cấp hoặc mãn (viêm tụy, ung thư tụy,...)
Sau các bệnh nội tiết:
Cường phó giáp nguyên phát, tăng aldosteron nguyên phát, u tế bào ưa crôm, cường giáp, tăng năng vỏ thượng thận và bệnh to cực.
Sau các tình huống:
Như liệu pháp corticoides, thai nghén, xơ gan,... đều có thể khởi phát cho một đái đường thoáng qua hoặc vĩnh viễn.
Cơ chế sinh lý bệnh của đái đường
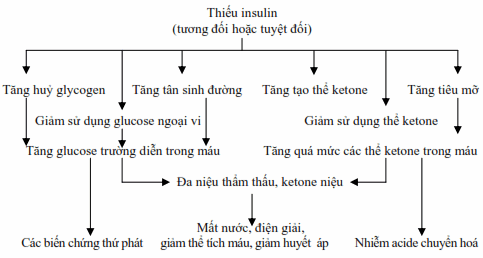
Hình: Cơ chế sinh lý bệnh của các triệu chứng trong đái đường.
Tình trạng thiếu insulin (tương đối hoặc tuyệt đối) sẽ làm cho:
Gan giảm sản xuất glucose và giảm khả năng bắt giữ glucose từ thức ăn.
Giảm sử dụng glucose ngoại biên.
Tăng tân sinh đường và tăng một cách đáng kể sự dị hóa nitơ.
Tăng tiêu mỡ (trường hợp thiếu nhiều) dẫn đến tích tụ các acid béo tự do trong tế bào gan và gây nhiễm ketone nặng nề thứ phát.
Cơ chế của các biến chứng thứ phát trong đái đường
Nổi bật là những thương tổn thoái hóa thần kinh và mạch máu, có lẽ là hậu quả của một sự tích lũy trong tổ chức những phức hợp kép có chứa glucose hoặc những dẫn xuất của nó.
Trong các tế bào Schwann của các dây thần kinh người ta tìm thấy có sự tích lũy của các đường-cồn như sorbitol và fructose gây ra do quá trình thấm lậu một cách thụ động và bất thường của glucose một cách thứ phát do tăng đường máu mãn tính.
Quá trình tương tự cũng xảy ra ở thủy tinh thể, ở thành các mạch máu lớn như động mạch chủ. Những thương tổn nguyên phát ở các mao mạch hình như do sự tích tụ trong màng cơ bản các glycoprotein bất thường về mặt cấu trúc vì chứa quá nhiều glucose và galactose làm cho màng cơ bản dày lên và làm biến chất về sinh hóa cũng như về hình thái đặc biệt là làm tăng tính thấm của màng (hội chứng Kimmelstiel-Wilson).
Tốc độ xuất hiện xơ vữa (atheroma) có liên quan với tình trạng tăng lipid máu xảy ra vào thời kỳ mà sự kiểm soát đường máu đã bị rối loạn hoàn toàn.
Ngoài ra bệnh nhân đái đường còn hay bị nhiễm trùng, thường gặp là lao phổi, cơ chế do giảm sức đề kháng, giảm tạo kháng thể và giảm khả năng thực bào vì thiếu năng lượng, vì môi trường đường cao, ...
Hôn mê do ketosis là một biến chứng không thể tránh khỏi của bệnh đái đường thể trẻ. Tình trạng rối loạn ý thức nầy có thể là do nhiều cơ chế phối hợp:
Dị hóa mạnh protid, lipid làm tăng tích lũy các mẫu acetyl-CoA không vào chu trình Krebs, có xu hướng chuyển hóa thành các thể ketone. Ngoại trừ aceton, chúng đều là các acid mạnh nên làm giảm pH máu gây nhiễm acid chuyển hóa mất bù và gây nhiễm độc thần kinh.
Tình trạng tăng glucose máu lúc đầu làm tăng áp lực thẩm thấu ngoại bào kéo nước ra ngoài gây mất nước nội bào. Mặt khác do tăng nồng độ glucose máu nên gây đa niệu thẩm thấu và tình trạng tăng thông khí (do nhiễm acid) gây cả mất nước ngoại bào. Hậu quả làm giảm cung cấp máu cho não.
Dẫn truyền thần kinh bị rối loạn do các chất điện giải quan trọng như Na+, K+, Ca++ bị mất qua nước tiểu do tác dụng đệm.
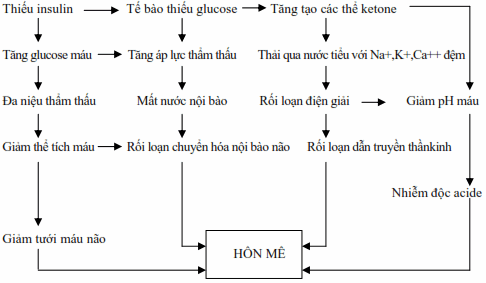
Hình: Cơ chế bệnh sinh của triệu chứng hôn mê trong đái đường.
Bài viết cùng chuyên mục
Dịch trong khoảng trống tiềm ẩn của cơ thể
Hầu như tất cả các không gian tiềm ẩn đều có các bề mặt gần như tiếp xúc với nhau, chỉ có một lớp chất dịch mỏng ở giữa và các bề mặt trượt lên nhau.
Cảm giác nhiệt: Receptor và sự hưng phấn của chúng
Những receptor nóng và lạnh nằm ngay dưới da ở những điểm tách biệt riêng rẽ. Hầu hết các vùng của cơ thể, các điểm lạnh gấp 3 đến 10 lần điểm nóng, và những vùng khác nhau thì có số điểm khác nhau.
Sinh lý bệnh của bệnh đần độn
Thiếu hụt bẩm sinh tuyến giáp, tuyến giáp không có khả năng sản xuất hormon giáp do khiếm khuyết một gen của tuyến, hoặc do thiếu hụt iod trong chế độ ăn.
Đau đầu ngoài sọ: đau đầu do mắt và mũi
Sự căng thẳng cảm xúc thường làm co nhiều cơ của đầu, đặc biệt là cơ gắn vào da đầu và cơ cổ gắn với chẩm, trở nên co cứng, và nó được cho rằng cơ chế này là một trong những nguyên nhân thông thường của đau đầu.
Đánh giá chức năng thận: sử dụng độ thanh thải
Độ thanh thải của một chất tượng trưng cho thể tích huyết tương cần thiết để cung cấp một lượng tương đương chất đó được bài tiết ra nước tiểu trong một đơn vị thời gian.
Nội tiết điều hòa tái hấp thu ở ống thận
Để giữ cho thể tích dịch cơ thể và nồng độ các chất tan ở mức ổn định, đòi hỏi thận phải bài tiết nước và các chất tan khác nhau ở các mức độ khác nhau, chất này độc lập với chất kia.
Tổng hợp ADH ở vùng dưới đồi và giải phóng từ thùy sau tuyến yên
Sự bài tiết ADH để đáp ứng với kích thích thẩm thấu là nhanh chóng, vì vậy nồng độ ADH huyết tương có thể tăng nhiều lần trong vòng vài phút, do đó cung cấp một phương thức thay đổi sự bài xuất nước qua thận của.
Vận chuyển tích cực qua màng ống thận
Vận chuyển tích cực có thể di chuyển chất tan ngược chiều bậc thang điện hóa và đòi hỏi năng lượng sinh ra từ quá trình chuyển hóa.
Yếu tố quyết định lưu lượng máu qua thận
Mặc dù thay đổi áp lực động mạch có ảnh hưởng lên dòng máu qua thận, thận có cơ chế tác động để duy trì dòng máu qua thận và mức lọc cầu thận cố định.
Bài giảng rối loạn chuyển hóa protid
Giảm protid huyết tương phản ánh tình trạng giảm khối lượng protid của cơ thể, một gam protid huyết tương đại diện cho 30 gam protid của cơ thể.
Bài tiết nước tiểu cô đặc: vai trò của ống lượn xa và ống góp
Bằng cách tái hấp thu càng nhiều nước có thể, thận tạo ra nước tiểu đậm đặc, bài xuất một lượng bình thường các chất tan trong nước tiểu trong khi đưa thêm nước trở lại dịch ngoại bào và bù đắp cho sự thiếu hụt nước trong cơ thể.
Các chất qua hệ tiết niệu: lọc, tái hấp thu và bài tiết
Một số chất dinh dưỡng nhất định, chẳng hạn như axit amin và glucose, được tái hấp thu hoàn toàn từ ống thận và không xuất hiện trong nước tiểu mặc dù một lượng lớn được lọc bởi mao mạch cầu thận.
Nhu cầu Vitamins của cơ thể
Vitamin là một hợp chất hữu cơ với số lượng nhỏ cần thiết cho chuyển hóa bình thường mà cơ thể không tự tổng hợp được, sự thiếu hụt vitamin trong khẩu phần có thể gây ra những rối loạn chuyển hóa nghiêm trọng.
Điều trị shock: thay thế thể tích tuần hoàn trị liệu
Máu toàn phần không phải lúc nào cũng có sẵn, chẳng hạn như trong điều kiện chiến trường. Huyết tương thường có thể thay thế đầy đủ cho máu toàn phần vì nó làm tăng thể tích máu và phục hồi huyết động bình thường.
Tuần hoàn ngoài cơ thể: sử dụng trong phẫu thuật tim
Các hệ thống khác nhau đều gặp rất nhiều khó khăn, bao gồm tan máu, phát triển các cục máu đông nhỏ trong máu, khả năng các bong bóng oxy nhỏ hoặc các khối đệm nhỏ của chất chống tạo bọt đi vào động mạch.
Hệ nhóm máu ABO và kháng nguyên trên màng hồng cầu
Trên màng hồng cầu, người ta tìm thấy khoảng 30 kháng nguyên thường gặp và hàng trăm kháng nguyên khác. Các kháng nguyên này đều có phản ứng kháng nguyên kháng thể.
Hệ thống đệm amoniac: bài tiết H + dư thừa và tạo HCO3 mới
Đệm amoniac (NH3) bài tiết ion hydro trong ống góp. Amoniac khuếch tán vào lòng ống, tại đây nó phản ứng với H + được tiết ra) để tạo thành NH4 +, sau đó được thải ra ngoài.
Mối liên quan giữa ổ viêm và toàn thân
Ngày nay, người ta biết dùng corticoid và các thuốc kháng viêm không steroid, để làm giảm bớt hiện tượng viêm khi cần thiết
Shock giảm khối lượng tuần hoàn do mất huyết tương
Shock giảm thể tích do mất huyết tương có các đặc điểm gần giống với shock do xuất huyết, ngoại trừ một yếu tố phức tạp khác.
Tăng chức năng tuyến thượng thận và hội chứng Cushing
Tiết ACTH quá mức là nguyên nhân thường gặp nhất của hội chứng Cushing và được đặc trưng bởi nồng độ cao ACTH và cortisol trong huyết tương.
Cơ chế sự điều tiết của mắt: cơ chế quang học của mắt
Sự co một trong hai loại cơ thể mi này đều làm giảm độ căng của dây treo, giảm lực kéo dây treo tác dụng vào bao thấu kính và làm thấu kính trở thành hình cầu - như trạng thái tự nhiên của bao xơ đàn hồi.
Cơn đau khác thường trên lâm sàng: những cảm giác bản thể
Nhiều bệnh của cơ thể gây đau. Hơn nữa khả năng chẩn đoán những bệnh khác nhau phụ thuộc rất lớn vào sự hiểu biết của bác sĩ lâm sàng về những đặc tính khác nhau của đau.
Tổn thương thận cấp: nguyên nhân gây tổn thương
Nguyên nhân dẫn đến tổn thương thận cấp (AKI) có thể chia thành 3 nguyên nhân chính là tổn thương thận cấp trước thận, tổn thương thận cấp tại thận, và tổn thương thận cấp sau thận.
Thận giữ nước bằng cách bài tiết nước tiểu cô đặc
Khả năng cô đặc tối đa của thận bắt buộc phải có bao nhiêu khối lượng nước tiểu phải được thải ra mỗi ngày khỏi cơ thể của các sản phẩm chất thải chuyển hóa và ion từ thức ăn.
Tan máu tăng hồng cầu non ở trẻ sơ sinh
Các mô tạo máu của trẻ sơ sinh sản xuất máu thay thế các tế bào máu đã phá huỷ. Gan và lách trở nên lớn hơn và sản xuất hồng cầu giống như đã làm khi còn trong giai đoạn giữa của thai kì.
