- Trang chủ
- Sách y học
- Sách điện tâm đồ
- Hình ảnh nhồi máu cơ tim: giai đoạn, các loại trên điện tâm đồ
Hình ảnh nhồi máu cơ tim: giai đoạn, các loại trên điện tâm đồ
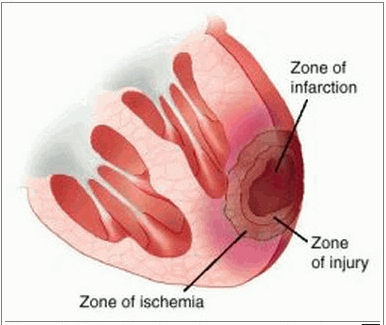
Thường thường, vùng cơ tim bị nhồi máu có một vùng đứng giữa bị hoại tử, rồi đến một vùng tổn thương bao quanh nó và ngoài cùng là một vùng thiếu máu bao quanh vùng tổn thương.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Khi thiểu năng vành xảy ra đột ngột, nhiều khi là do một stress (cảm xúc, cố gắng, bị lạnh…) tác động lên cơ thể thì có thể phát sinh nhồi máu cơ tim.
Thường thường, vùng cơ tim bị nhồi máu có một vùng đứng giữa bị hoại tử, rồi đến một vùng tổn thương bao quanh nó và ngoài cùng là một vùng thiếu máu bao quanh vùng tổn thương.
Như thế, điện tâm đồ sẽ thu được cả 3 loại dấu hiệu đó, nhưng không phải cùng một lúc mà thường biến chuyển qua ba giai đoạn chính dưới đây.
Các giai đoạn nhồi máu cơ tim
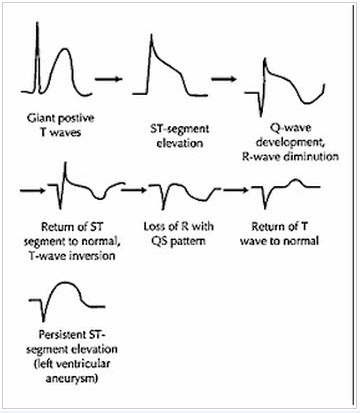
Giai đoạn 1 (cấp)
Trong 1, 2 ngày đầu.
Sóng cong vòm: Có thể đã xuất hiện Q bệnh lý, QT dài ra.
Giai đoạn 2 (bán cấp)
Từ vài ngày đến vài tuần là giai đoạn hay gặp nhất: ST chênh lên thấp hơn, T âm sâu, nhọn, đối xứng (gọi là sóng vành Pardee). Đồng thời thấy Q bệnh lý rõ rệt và QT dài ra.
Trong hai giai đoạn này, thường hay có xuất hiện cả các loại rối loạn nhịp tim hay blốc nhĩ – thất, nhất là ở loại nhồi máu vách (liên thất).
Giai đoạn 3 (mạn tính)
Từ vài tháng đến vài năm: ST đã đồng điện, T có thể dương hay vẫn âm, còn Q bệnh lý thì thường hay tồn tại vĩnh viễn.
Các loại nhồi máu cơ tim
Các dấu hiệu nói trên không phải là xuất hiện ở tất cả các chuyển đạo như nhau mà chỉ thấy rõ ở chuyển đạo nào có điện cực đặt trúng (trực tiếp) lên trên vùng cơ tim bị nhồi máu: vì thế người ta gọi các dấu hiệu đó là hình ảnh trực tiếp. Trái lại, chuyển đạo nào có điện cực đặt ở vùng xuyên tâm đối của vùng bị nhồi máu sẽ thu được những dấu hiệu trái ngược, “soi gương” của các dấu hiệu trên: Ta gọi đó là hình ảnh gián tiếp.
Nhồi máu có thể xuất hiện ở nhiều vùng rộng hẹp khác nhau của thất trái (thất phải rất ít khi bị). Tùy theo vùng bị tổn thương, người ta tả 3 loại nhồi máu chính và hay gặp nhất (dưới thượng tâm mạc) với các dấu hiệu ở giai đoạn 2 (bán cấp) sau đây:
Nhồi máu trước vách (antero - septal infarction)
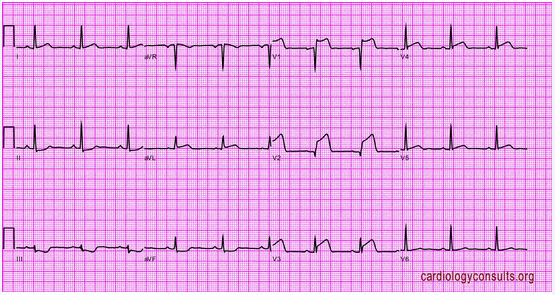
Tức là bị ở thành trước thất trái và phần trước vách liên thất.
Hình ảnh trực tiếp (sóng QS, ST chênh lên, T âm) ở V2, V3, V4.
Đôi khi T thấp hay âm ở V5, V6, aVL, D1 (T1>T3) do vùng thiếu máu ăn lan sang thành bên (trái) của thất trái.
Nhồi máu trước - bên (Lateral wall infarction)
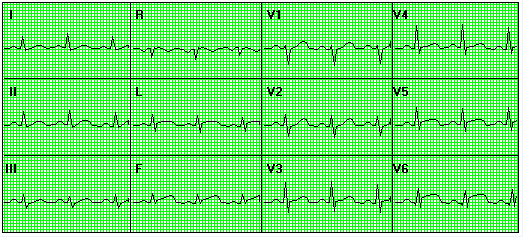
Bị ở phần ngoài thành tr ước và thành bên c ủa thất trái.
Hình ảnh trực tiếp (Q sâu và rộng, ST chênh lên, T âm sâu) ở V5, V6, D1, aVL.
Hình ảnh gián tiếp (ST chênh xuống, T dương rất cao) ở D3 đôi khi aVF.
Nhồi máu sau - dưới (Posterior infarction)
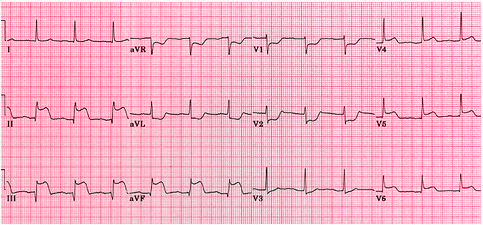
Bị ở thành sau và dưới của thất trái.
Hình ảnh trực tiếp (Q sâu, rộng, ST chênh lên, T âm sâu) ở D3, aVF, có khi cả D2.
Hình ảnh gián tiếp (T dương cao, có thể nhọn, đối xứng, ST có thể chênh xuống) ở V1, V2, V3, V4.
Nhồi máu dưới nội tâm mạc (thất trái) (Subendocardial infarction)
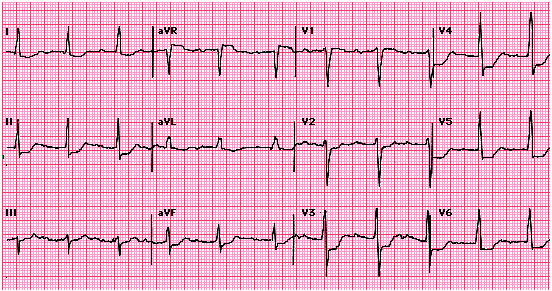
Chủ yếu là thành trước - bên: ST chênh xuống, đôi khi T biến dạng ở V5, V6, D1, aVL.
Đôi khi là thành sau dưới: ST chênh xuống ở D3, D2, aVF.
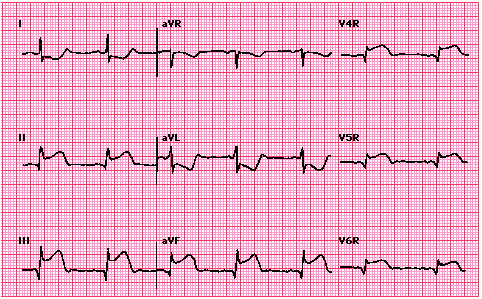
(Nhồi máu cơ tim thất phải)
Nhồi máu cơ tim có thêm block nhánh
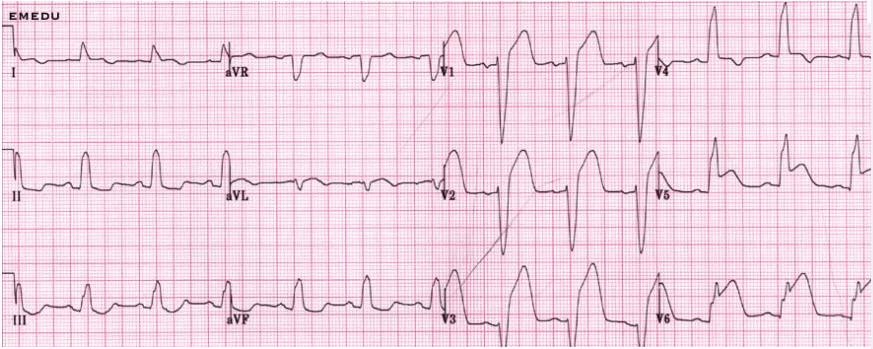
Có nhiều trường hợp, thiểu năng vành gây ra nhồi máu cũng đồng thời làm một nhánh bó His bị kém nuôi dưỡng sinh ra blốc nhánh, các dấu hiệu của blốc nhánh sẽ phối hợp với các dấu hiệu cơ bản của nhồi máu. Thí dụ:
Blốc nhánh trái + nhồi máu trước - bên: Block nhánh trái.
Blốc nhánh phải + nhồi máu sau - dưới: Q sâu ở D3, D2 + dạng rSR’ ở V1, V2.
Block nhánh phải + nhồi máu trước vách: Ở V1, V2, V3 (V4) có dạng QR với nhánh nội điện muộn.
Trong tất cả các trường hợp trên đều có thể có STT hỗn hợp.
Bài viết cùng chuyên mục
Hình ảnh tăng gánh thất trái, thất phải và hai thất trên điện tâm đồ
Ở nhiều ca, tất cả các chuyển đạo đều có STT trái hướng với QRS, thí dụ ở V5, V6 có QRS dương, ta thấy ST chênh xuống và T âm, còn ở V1, V2 thì ngược lại.
Hình ảnh rung thất, rung nhĩ trên điện tâm đồ
Rung nhĩ cũng giống như rung thất, là tình trạng nhĩ không bóp nữa mà từng thớ của nó rung lên, do tác động của những xung động rất nhanh, và rất không đều.
Hình ảnh block nhánh phải, nhánh trái trên điện tâm đồ
Trước khi chẩn đoán là Block nhánh, ta phải xác nhận là điện tâm đồ có xung động từ nhĩ truyền xuống, thí dụ có nhịp xoang, nhịp nút, cuồng động nhĩ, rung nhĩ.
Truyền đạt nhĩ thất trên điện tâm đồ
Người ta không đo thời gian của T, vì nó rất thay đổi, tùy từng người, hơn nữa, chỗ khởi điểm của nó tiếp với ST rất thoai thoải, khó đo.
Hình ảnh nhịp xoang trên điện tâm đồ
Không đều, ta gọi là loạn nhịp xoang, thường gặp ở trẻ em (do hô hấp), loạn trương lực thần kinh thực vật. Đặc điểm chung của các loại nhịp xoang là tần số và nhịp điệu của chúng bị biến đổi khi gắng sức, cảm xúc, ấn mắt, hô hấp, tiêm atropin.
Đoạn ST bình thường và bệnh lý trên điện tâm đồ
Nói chung, ST không uốn cong mà đi thẳng và tiếp vào T một cách mềm mại, cũng không bao giờ đi dốc xuống mà chỉ đi ngang hoặc hơi dốc lên.
Quá trình điện học và hình thành điện tâm đồ
Khi tim ở trạng thái nghỉ, không có dòng điện tim nào qua máy, và bút sẽ chỉ ghi lên giấy một đường thẳng ngang, ta gọi đó là đường đồng điện.
Sóng T bình thường và bệnh lý trên điện tâm đồ
Tuy nhiên, đến V5, V6, T có thể hơi thấp xuống do điện cực đã xa tim hơn, ở các chuyển đạo thực quản cao, và trong buồng tim, sóng T đều âm.
Hình ảnh block nhĩ thất trên điện tâm đồ
Đặc biệt, các khoảng PP vẫn rất đều, còn RR của cùng một chu kỳ thì ngắn dần lại, do khoảng dài thêm của mỗi PR ngắn dần đi.
Hình ảnh cơn đau thắt ngực, nghiệm pháp gắng sức trên điện tâm đồ
Hình ảnh thiếu máu, tổn thương khu trú, ở một vài chuyển đạo nào đó, và biến đổi nhanh chóng, ví dụ từ hình thái dưới nội tâm mạc sang hình thái dưới thượng tâm mạc.
Hình ảnh nhịp nhanh kịch phát trên thất, thất
QRS giãn rộng, trát đậm, có móc, mỗi phức bộ có thể có một vài chi tiết khác nhau, ST và T trái chiều với QRS.
Trục điện tim bình thường và bệnh lý
Tăng gánh thất trái làm thất trái dày ra, kéo véc tơ khử cực về phía trái, đồng thời nó cũng giãn ra và dựa vào các cơ quan mềm phía sau mà đẩy tâm thất.
Điện tâm đồ chẩn đoán các rối loạn nhịp tim
Bình thường, nút xoang giữ vai trò chủ nhịp vì nó phát xung nhanh nhất: 70 mỗi phút, các ổ khác, càng ở thấp càng phát xung chậm hơn.
Hình ảnh hội chứng Wolf Parkinson White (WPW) trên điện tâm đồ
Hội chứng này có thể gặp ở người bình thường ở một số bệnh nhiễm khuẩn, dị ứng, thoái hóa hay ở các bệnh mạch vành, thấp tim, tim bẩm sinh, nhất là bệnh Ebstein.
Phân tích hình dạng sóng điện tâm đồ
Về mỗi sóng hay khoảng đó, người ta đều đồng thời phân tích ở tất cả các chuyển đạo đã ghi (thường là 12 chuyển đạo thông dụng) và thường chọn lọc ra những dấu hiệu và yếu tố tiêu biểu.
Máy điện tâm đồ hoạt động không đúng
Nếu ta ghi điện tâm đồ trong điều kiện máy hoạt động đệm cản lớn, các sóng Q, R, S sẽ nhỏ đi, có đỉnh tày hơn, các sóng nhỏ biến mất và các đoạn, khúc bị chênh.
Cách đặt các chuyển đạo điện tâm đồ
Các trục chuyển đạo RL, RF, và LF của D1, D2, D3 lập thành 3 cạnh của một hình tam giác, có thể coi như tam giác đều với mỗi góc bằng 600 gọi là tam giác Einthoven.
Cách xác định trục điện tim (điện tâm đồ)
Nhìn trên điện tâm đồ, tìm trong 6 chuyển đạo ngoại biên, xem phức bộ QRS ở chuyển đạo nào có biên độ nhỏ nhất, và gọi nó là chuyển đạo A.
Hình ảnh block xoang nhĩ trên điện tâm đồ
Bỗng mất hẳn đi một hay hai nhát bóp với tất cả các sóng PQRST của nó, đo thời gian của khoảng ngừng tim, ta sẽ thấy nó gấp hai hay ba lần một khoảng PP cơ sở.
Phương pháp ghi và định chuẩn điện tâm đồ
Người ta in sẵn lên giấy những đường kẻ ngang cách nhau 1mm, trước khi cho dòng điện tim chạy vào máy, người ta phóng vào một dòng điện 1mv và vặn nút điều chỉnh.
Tính tần số tim trên điện tâm đồ
Khi nhịp tim không đều, ta phải chọn vài khoảng RR dài ngắn khác nhau mà tính lấy trung bình cộng rồi hãy tính ra tần số tim trung bình.
Phức bộ QRS bình thường và bệnh lý trên điện tâm đồ
Nếu phức bộ QRS có nhiều sóng dương, thì lấy hình chiếu của đỉnh sóng dương cuối cùng, thời gian đó thường được đo ở V1, V2, V5, V6.
Hình ảnh cuồng động nhĩ trên điện tâm đồ
Các sóng P’ đó có tần số khoảng 300 mỗi phút, biên độ lớn hơn sóng P bình thường, nhất là ở D2, D3 và aVF.
Điện trường và đặt các chuyển đạo điện tâm đồ
Cơ thể con người là một môi trường dẫn điện; vì thế, dòng điện do tim phát ra được dẫn truyền khắp cơ thể, ra tới da, biến cơ thể thành một điện trường của tim.
Sóng P bình thường và bệnh lý trên điện tâm đồ
Thời gian tức là bề rộng của P thường cũng tiêu biểu ở D2, P tiêu biểu có bề rộng trung bình là 0,08s, tối đa 0,11s, tối thiểu 0,05s.
