- Trang chủ
- Chẩn đoán & điều trị
- Chẩn đoán và điều trị bệnh nội tiết
- Nhiễm toan ceton do đái tháo đường
Nhiễm toan ceton do đái tháo đường
Nhiễm toan ceton, có thể là biểu hiện ban đầu của đái tháo đường typ 1, hoặc là kết quả của việc tăng nhu cầu insulin ở bệnh nhân đái tháo đường typ 1, trong thời gian nhiễm khuẩn.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Hôn mê có thể do nhiều nguyên nhân không liên quan trực tiếp với đái tháo đường. Cần phân biệt các nguyên nhân rõ rệt liên quan trực tiếp với đái tháo đường: (1) Hôn mê hạ đường huyết do quá liều insulin hay thuốc uống hạ đường huyết. (2) Hôn mê tăng đường huyết liên quan với thiếu insulin nghiêm trọng (nhiễm toan ceton đái tháo đường) hoặc thiếu insulin nhẹ và vừa (hôn mê tăng thẩm thấu tăng đường huyết không ceton). (3) Nhiễm toan lactic liên quan với đái tháo đường, đặc biệt ở những bệnh nhân đái tháo đường bị nhiễm khuẩn nặng hay trụy tim mạch.
Những điểm thiết yếu trong chẩn đoán
Tăng glucose máu > 250 mg/dl.
Nhiễm toan với pH máu < 7,3.
Bicarbonat huyết thanh < 15 mEq/l.
Huyết thanh có kết quả ceton dương tính.
Nhận định chung
Nhiễm toan ceton có thể là biểu hiện ban đầu của đái tháo đường typ 1 hoặc là kết quả của việc tăng nhu cầu insulin ở bệnh nhân đái tháo đường typ 1 trong thời gian nhiễm khuẩn, chấn thương, nhồi máu cơ tim hay phẫu thuật. Đây là cấp cứu đe doạ tính mạng với tỷ lệ tử vong dưới 5%. Bệnh nhân đái tháo đường typ 2 có thể bị nhiễm toan ceton trong điều kiện stress nghiêm trọng như nhiễm khuẩn mủ. Gần đây, nhiễm toan ceton đái tháo đường là một trong nhiều biến chứng nặng hay gặp trong điều trị bằng bơm insulin, xảy ra ở khoảng một trong 80 bệnh nhân trong một tháng điều trị. Nhiều bệnh nhân theo dõi đường huyết mao mạch đều đặn bỏ qua việc đo ceton niệu. Điều này có thể là dấu hiệu khả năng thát thoát insulin hay hỏng bơm trước khi bệnh phát triển nặng. Kém phục tùng là một trong các nguyên nhân hay gặp của nhiễm toan ceton đái tháo đường, đặc biệt khi các cơn này tái phát.
Triệu chứng và dấu hiệu
Trước khi xuất hiện hôn mê nhiễm toan ceton đái tháo đường một ngày hoặc nhiều hơn thường có đa niệu và rối loạn tiêu hóa kèm theo với mệt mỏi rõ rệt, buồn nôn và nôn, và cuối cùng trạng thái lơ mơ tinh thần có thể tiến triển thành hôn mê. Khi kiểm tra thực thể, dấu hiệu mất nước ở bệnh nhân lơ mơ với thở nhanh sâu có mùi “hoa quả” của aceton là gợi ý quan trọng cho chẩn đoán. Hạ huyết áp với nhịp tim nhanh cho thấy có mất nước và điện giải nghiêm trọng, thường có hạ thân nhiệt. Có thể có đau bụng và thậm chí tăng nhạy cảm khi không có bệnh ở bụng. Trái lại, viêm túi mật và viêm tụy có thể xảy ra với rất ít triệu chứng và dấu hiệu.
Các dấu hiệu cận lâm sàng
Glucose niệu 4+ và ceton niệu nhiều với tăng glucose niệu, ceton huyết, pH máu động mạch thấp và carbonat huyết tương thấp là đặc trưng của nhiễm toan ceton đái tháo đường. Nồng độ kali huyết tương tăng mặc dù tổng lượng kali toàn bộ cơ thể giảm do đa niệu kéo dài và nôn. Amylase thường tăng nhưng thường là amylase nước bọt cũng như amylase tụy. Vì vậy, trong hoàn cảnh này amylase huyết thanh không phải là dấu hiệu rõ ràng bị viêm tuy cấp. Nitơ huyết có thể là chỉ số về trạng thái của thận tốt hơn creatinin huyết thanh (SMA - 6) có kết quả tăng giả do sắc kí không đặc hiệu của cetoacid và glucose. Tuy nhiên, phần lớn các labo hiện nay loại bỏ xét nghiệm này. Tăng bạch cầu tới 25000/µl với chuyển dịch sang trái có thể xảy ra có liên quan hoặc không liên quan với nhiễm khuẩn. Tăng nhiệt độ hoặc nhiệt độ bình thường chỉ ra có nhiễm khuẩn bởi vì bệnh nhân nhiễm toan ceton đái tháo đường thường có nhiệt độ thấp nếu không bị nhiễm khuẩn,
Bảng: Chẩn đoán cận lâm sàng hôn mê ở bệnh nhân đái tháo đường
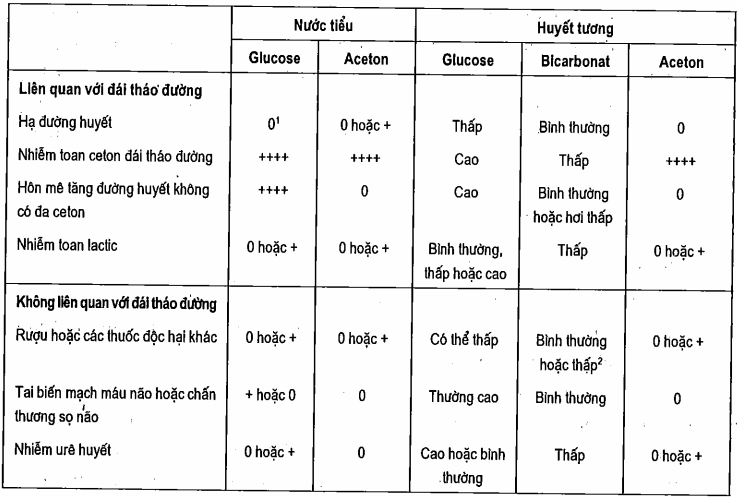
1Nước tiểu sót lại trong bàng quang có thể vẫn còn chứa glucose do tăng dường huyết trước đó.
2Rượu có thể làm tăng lactat cúng như toan cetap gây giảm pH.
Các biến chứng
Hai rối loạn chuyển hóa chính trong nhiễm toan ceton đái tháo đường là tăng glucose máu và nhiễm toan ceton máu. Cả hai đều do thiếu insulin liên quan với tăng glucose máu.
Tăng glucose máu
Tăng glucose máu do tăng sản xuất glucose ở gan cũng như giảm sử dụng glucose ở các tổ chức ngoại vi, Tăng giải phóng glucose ở gan là hậu quả của tăng sản xuất glucose, là kết quả của giảm insulin cũng như liên quan với tăng glucagon máu. Khi nồng độ mosmol/L huyết thanh tăng quá 320 - 330 mosm/L, hệ thần kinh trung ương bị ức chế và có thể gây hôn mê. Hôn mê ở bệnh nhân đái tháo đường có thẩm thấu thấp hơn cần được nghiên cứu nguyên nhân gây hôn mê khác ngoài tăng thẩm thấu.
Nhiễm toan ceton máu
Nhiêm toan ceton máu thể hiện hậu quả do thiếu insulin ở những vị trí của đa enzym. Thiếu insulin liên quan với tăng hàm lượng hormon tăng trưởng và glucagon dẫn đến tăng phân hủy lipid từ mô mỡ và tăng tạo ceton ở gan. Một đại diện chính xác của toan ceton là acid acetic. Chất này cùng với sản phẩm chuyển hóa của nó là aceton được đo bằng các chất phản ứng nitroprussid (Acetest và Ketostix). Tuy nhiên, độ nhạy cảm với aceton kém, cần hơn 10 mmol. Nồng độ này ít khi đạt tới trong huyết tương của người nhiễm toan ceton mặc dù nồng độ để phát hiện này đã đạt được trong nước tiểu. Vì vậy, trong huyết tương bệnh nhân nhiễm toan ceton chỉ có aeetoacetat, được đo bằng những chất phản ứng này. Chất hay gặp hơn là acid β - hydroxybutyric dựa vào acid acetic đã phát hiện được. Các chất phản ứng tại giường để chẩn đoán sau đó có thể không đáng tin cậy chỉ ra là không có nhiễm ceton huyết trong các trường hợp mà acid β - hydroxybutyric là yếu tố chủ yếu gây nhiễm toan.
Điều trị
Phòng bệnh
Việc tuyên truyền cho bệnh nhân đái tháo đường nhận biết các triệu chứng và dấu hiệu sớm của nhiễm toan ceton có ý nghĩa lớn trong phòng ngừa nhiễm toan nghiêm trọng. Các thể ceton niệu cần được định lượng ở bệnh nhân có dấu hiệu nhiễm khuẩn hoặc bệnh nhân điều trị bằng bơm insulin khi mà glucose máu tĩnh mạch cao đột ngột và dai dẳng. Khi có ceton niệu nặng và glucose niệu kéo dài qua nhiều xét nghiệm, cần bổ sung đều đặn insulin và đồ ăn lỏng như nước cà chua và nước luộc thịt chứa ít muối để phục hồi dịch và điện giải. Bệnh nhân cần được hướng dẫn phải liên hệ với bác sĩ điều trị nếu có ceton niệu kéo dài, và đặc biệt nếu có nôn hoặc nếu đã điều chỉnh thích hợp tốc độ tiêm truyền bằng bơm insulin nhưng không điều chỉnh được sự tăng đường huyết và ceton niệu. Nếu đái tháo đường khởi phát từ tuổi thanh thiếu niên, đặc biệt ở lứa tuổi thiếu niên, các cơn nhiễm toan ceton nghiêm trọng thường biểu thị sự ít tuân theo chế độ điều trị bằng insulin và những bệnh nhân này sẽ cần sự chỉ bảo của gia đình.
Các biện pháp khẩn cấp
Nếu bị chứng nhiễm ceton nghiêm trọng, bệnh nhân cần nhập viện để điều chỉnh tình trạng tăng thẩm thấu cũng như nhiễm toan ceton máu. Đối với các trường hợp nghiêm trọng hơn cần thành lập một nhóm chăm sóc đặc biệt hoặc ít nhất là một nhóm chăm sóc theo từng bước.
Bảng theo dõi điều trị
Một trong những bước quan trọng nhất trong việc bắt đầu điều trị là lập bảng theo dõi liệt kê các dấu hiệu sống còn và kế hoạch tiếp theo làm các xét nghiệm chẩn đoán cận lâm sàng liên quan với các thủ thuật điều trị. Các chỉ số trong khiếm khuyết trao đổi chất bao gồm glucose niệu và các thể ceton cũng như pH máu động mạch, glucose, aceton, bicarbonat huyết tương, nitơ của urê và điện giải huyết thanh. Độ thẩm thấu của huyết thanh cần được đo hoặc ước tính và làm cân bằng trong quá trình điều trị.
Một phương pháp thuận tiện để ước tính độ thẩm thấu hiệu quả của huyết thanh như sau (giá trị bình thường ở người là 280 - 300 mosm/L):
Mosm/L = 2[Na+(meq/L) + K+(meq/L)] + [glucose (mg/dl)] / 18
Phương pháp ước tính này thường có giá trị 10 - 20 mosm/L thấp hơn so với kỹ thuật soi lạnh chuẩn ở bệnh nhân hôn mê đái tháo đường. Trong khi urê vượt qua tác dụng sụt giảm tại điểm đông lạnh, nó tự do thấm qua màng tế bào và do đó không được tính vào độ thẩm thấu hiệu quả của huyết thanh. Cần đặt lưu ống thông nước tiểu cho tất cả bệnh nhân hôn mê nhưng cần tránh đặt cho bệnh nhân đái tháo đường có khả năng cộng tác hoàn toàn do có nguy cơ gây nhiễm khuẩn bàng quang, cần ghi lại lượng dịch đưa vào và thải ra. Khuyến cáo đặt ông thông dạ dày cho bệnh nhân hôn mê để điều chỉnh sự giãn dạ dày gây nôn và sặc. Bệnh nhân không được dùng thuốc an thần và thuốc ngủ.
Bồi phụ insulin
Chỉ nên sử dụng insulin thường để bắt đầu điều trị tất cả các trường hợp nhiễm toan ceton nghiêm trọng và nó cần được dùng ngay sau khi xác định chẩn đoán. Insulin thường có thể dùng ở liều cao 0,1 đơn vị/kg tiêm tĩnh mạch cả khối, sau đó dùng liều 0,1 đơn vị/kg/giờ truyền liên tục hoặc từng giờ bằng cách tiêm bắp. Như thế đủ thay thế lượng insulin thiếu ở đa số bệnh nhân. Bồi phụ lượng insulin thiếu giúp điểu chỉnh nhiễm toan bằng cách làm giảm luồng acid béo đến gan, giảm sản xuất ceton ở gan và cũng cải thiện việc loại bỏ các thể ceton khỏi máu. Insulin trị liệu làm giảm sự tăng thẩm thấu bằng cách làm giảm sự tăng đường huyết. Nó thực hiện việc này bằng cách tăng loại trừ glucose qua việc sử dụng ở ngoại biên cũng như làm giảm sản xuất glucose ở gan. Tác dụng sau này được thực hiện bằng cách ức chế trực tiếp quá trình tạo glucose và phân hủy glycogen, cũng như làm giảm dòng acid amin từ cơ tới gan và giảm sự tăng glucagon huyết.
Liều insulin cần được “bỏ lùi chậm” vào dung dịch để có thể thay đổi tốc độ bồi phụ dịch mà không ảnh hưởng tới tốc độ phân bố insulin. Để đạt được hiệu quả tối ưu, trước khi tiêm truyền insulin liều thấp liên tục cần đưa nhanh vào tĩnh mạch liều tải insulin 0,1 đơn vị/kg để mồi vào các thụ thể insulin. Nếu nồng độ glucose huyết tương không giảm ít nhất 10% trong giờ đầu tiên, nên lặp lại liều tải. Có sẵn các máy đo glucose cạnh giường và các dụng cụ cận lâm sàng để phân tích glucose nhanh và chính xác (máy phân tích glucose Beckman hay Yellow Spring) góp phần lớn vào việc đạt được sự thay thế insulin tối ưu. Hiếm khi gặp kháng insulin do miễn dịch và khi đó phải tăng gấp đôi liều insulin cứ mỗi 2 - 4 giờ nếu tăng glucose máu không được cải thiện sau 2 liều insulin đầu tiên.
Bồi phụ dịch và điện giải
Ở đa số bệnh nhân, lượng dịch thiếu hụt lả 4 - 5 lít. Ban đầu, dung dịch muối 0,9% là dung dịch lựa chọn giúp làm giãn lại thể tích lòng mạch bị co và cần được bắt đầu ở phòng cấp cứu ngay khi xác định chẩn đoán, cần cân nhắc việc sử dụng bicarbonat natri do không thể hiện thấy lợi ích trong một thử nghiệm ngẫu nhiên kỳ vọng do có những hậu quả nguy hiểm tiềm tàng sau: (1) hạ kali huyết do chuyển kali nhanh chóng vào trong tế bào; (2) thiếu oxy tổ chức do giảm phân li oxy khỏi hemoglobin khi nhiễm toan nhanh chóng bị đảo ngược; (3) nhiễm toan não do giảm pH dịch não tủy; và (4) tình trạng tăng thẩm thấu xấu đi. Tuy nhiên, những lo ngại này ít quan trọng trong những hoàn cảnh lâm sàng nhất định, và thêm 1 - 2 ống bicarbonat natri (44 mEq trong ống 50 mL) vào chai dung dịch muối nhược trương có thể sử dụng khi mà pH máu bằng 7,0 hoặc thấp hơn hay bicarbonat máu dưới 9 mEq/L. Một khi pH đạt tới 7,1 không được dùng thêm bicarbonat do nó làm tăng thêm tình trạng nhiễm kiềm chuyển hóa do các thể ceton được chuyển hóa. Nhiễm kiềm gây thay đổi kali làm tăng nguy cơ loạn nhịp tim. Trong giờ đầu tiên, ít nhất 1 lít dung dịch 0,9% muối cần được truyền và sau đó lượng dịch cần được truyền với tôc độ 300 - 500 mL/giờ, theo dõi cẩn thận kali huyết thanh. Nếu glucose máu trên 500 mg/dL, cần sử dùng dung dịch muối 0,45% sau giờ đầu tiên do lượng nước thiếu nhiều hơn lượng natri mất đi trong đái tháo đường không được kiểm soát với bài niệu thẩm thấu. Không đủ khả năng bồi phụ thể tích đủ (ít nhất 3 - 4L/8 giờ) làm phục hồi sự thẩm thấu bình thường là một trong những thiếu sót làm ảnh hưởng tới việc phục hồi đầy đủ. Mặt khác, bồi phụ dịch quá (hơn 5L trong 8 giờ) có thể dẫn đến hội chứng suy hô hấp hay phù não. Khi glucose máu giảm đến 250mg/dL hoặc thấp hơn, cần sử dụng dung dịch glucose 5% để duy trì glucose máu trong khoảng 200 và 300mg/dL trong khi tiếp tục điều trị Insulin để loại bỏ ceton máu. Sử dụng glucose có lợi thế kép trong phòng ngừa hạ đường huyết và xa hơn làm giảm khả năng phù não mà có thể là hậu quả do giảm nhanh đường huyết.
Trong thời gian điều trị, nhiễm toan tăng clo máu dù mất đáng kể cetonacid theo nước tiểu trong pha điều trị sớm. Một phần lượng bicarbonat thiếu hụt được bồi phụ bằng ion clo truyền trong lượng lớn dung dịch muối để điều chỉnh sự mất nước. Vì thế ở phần lớn bệnh nhân khi nhiễm toan ceton biến mất trong thời gian thay thế insulin, họ có nồng độ bicarbonat thấp, giảm Clo máu với khoảng trống anion bình thường. Đây là điều kiện tương đối lành tính và tự phục hồi sau 12 - 24 giờ từ lúc ngừng truyền dung dịch muối tĩnh mạch.
Bồi phụ kali và phosphat
Cơ thể mất kali do đa niệu cũng như nôn có thể cao đến hầng trăm miliequivalant. Tuy nhiên, bởi vì có sự chuyển dịch từ tế bào do nhiễm toan, kali huyết thanh thường bình thường hoặc cao hơn cho đến sau ít giờ đầu điều trị, cải thiện tình trạng nhiễm toan và kali huyết thanh trở lại vào trong tế bào. Cần truyền kali ở liều 20 - 30 mEq/giờ trong vòng 2 - 3 giờ sau khi bắt đầu điều trị hoặc sớm hơn nếu kali huyết thanh lúc đầu thấp một cách không thích hợp. Phải thay đổi cách bồi phụ kali nếu kali huyết thanh không đáp ứng với điều trị ban đầu và duy trì trên 5 mEq/L như trong trường hợp suy thận. Điện tâm đồ có thể giúp đỡ kiểm tra bệnh nhân và phản ánh trạng thái cân bằng kali tại thời điểm đó, nhưng không thể dùng nó để thay cho các phương pháp đo cận lâm sàng chính xác.
Có thể kê đơn các thực phẩm giàu kali khi bệnh nhân đủ phục hồi để ăn uống (nước ép cà chua và nho chứa 14 mEq kali trong 240 mL và một quả chuối kích thước trung bình chứa 10 meq).
Ít khi cần đến bồi phụ phosphat trong điều trị nhiễm toan ceton đái tháo đường. Tuy nhiên, nếu hạ phosphat máu nghiêm trọng dưới 0,35 mmol/L (< 1 mg/dL) xuất hiện trong thời gian điều trị bằng insulin, một lượng nhỏ phosphat có thể được bồi phụ bằng muối phosphat. Hạ phosphat máu nghiêm trọng như vậy có hại cho màng tế bào cơ vân và có thể làm phân hủy hồng cầu. Kali cần gấp nhiều lần phosphat và cần được bồi phụ riêng biệt do bồi phụ phosphat quá nhanh (trong khi đạt tới lượng kali yêu cầu) có thể làm tăng kết tủa calci huyết thanh vào mô và gây tetani.
Lợi ích điều trị rõ rệt của việc bồi phụ phosphat thường quy không được ghi nhận trong nhiều thử nghiệm ngẫu nhiên. Tuy nhiên, có nêu ra những lợi thế tiềm tàng nhất định. Điều trị hạ phosphat máu giúp cho phục hồi dung tích hệ đệm của huyết tương, do đó làm thuận lợi cho việc bài xuất hydro ở thận; và nó điều chỉnh sự phân li oxy khỏi hemoglobin bị tổn thương bằng cách tạo ra 2,3 - diphosphatglycerat. Để giảm thiểu nguy cơ gây tetani do bồi phụ phosphat quá tải, sự thiếu hụt trung bình 40 - 50 mmol phosphat ở người bị nhiễm toan ceton đái tháo đường cần được bồi phụ bằng truyền tĩnh mạch ở tốc độ không quá 3 mmol/giờ.
Dung dịch dự trữ do Abbott Laboratories cung cấp một hỗn hợp chứa 1,12g KH2P04 và 1,18g K2HP04 trong liều duy nhất 5 mL chuyển tương đương 22 mEq kali và 15 mmol phosphat (27 meq). Liều 5 mL dung dịch dự trữ này hoà vào 2 L dung dịch muối 0,45% hoặc 5% dextrose trong nước, truyền 400 mL/giờ sẽ bồi phụ phosphat với tốc độ tối ưu 3 mmol/giờ và sẽ cung cãp 4,4 mEq kali trong một giờ. Nếu phosphat huyết thanh vẫn dưới 0,35 mmol/L (1 mg/dL), truyền lặp lại phosphat kali với khoảng cách 5 giờ ở tốc độ 3 mmol/giờ sẽ là hợp lý.
Điều trị nhiễm khuẩn kết hợp
Chỉ định dùng kháng sinh. Viêm túi mật và viêm thận - bể thận có thể sẽ rất nặng ở những bệnh nhân này.
Tiên lượng
Tần suất tử vong do nhiễm toan ceton đái tháo đường đã giảm rõ rệt nhờ cải thiện việc điều trị đái tháo đường cho người trẻ, nhưng biến chứng này vẫn là một nguy cơ đáng kể ở người già và bệnh nhân bị hôn mê sâu do điều trị chậm. Nhồi máu cơ tim cấp và nhồi máu ruột sau hạ huyết áp kéo dài làm xấu đi triển vọng. Một dấu hiệu tiên lượng nặng là suy thận và rối loạn chức năng thận trước đó làm xấu đi tiên lượng rõ rệt bởi vì thận đóng vai trò quyết định trong việc bù cho những bất thường lớn về pH và điện giải. Phù não được ghi nhận là ít xảy ra khi các thiếu hụt trao đổi chất trở về bình thường. Duy trì hàm lượng glucose máu 200 - 300 mg/dL trong 24 giờ đầu sau khi điều chỉnh sự tăng đường huyết nghiêm trọng làm giảm nguy cơ này.
Bài viết cùng chuyên mục
Các bước trong xử trí bệnh nhân đái tháo đường
Việc điều trị cần phải được định rõ trên cơ sở typ đái tháo đường và nhu cầu riêng biệt của từng bệnh nhân. Tuy nhiên, những nguyên tẳc chung nhất định cần được phác thảo.
Suy cận giáp và giả suy cận giáp
Suy cận giáp cấp gây tetany với chuột rút cơ, kích thích, co rút bàn tay và co giật; bệnh nhân luôn có tê đau vùng quanh miệng, bàn tay và bàn chân.
Khối u tế bào ưa crom
Bên cạnh các triệu chứng nêu trên, một số bệnh nhân có thể thay đổi tâm thần hoặc lẫn lộn, động kinh, tăng đường máu, mạch nhanh, hạ huyết áp, dị cảm hoặc hiện tượng Raynaud.
Hôn mê tăng thẩm thấu tăng đường huyết không có nhiễm ceton
Thiếu insulin là một phần tương đối có thể làm khởi phát hội chứng bằng cách làm giảm sử dụng glucose ở gan. Khi glucose niệu nhiều chắc chắn lượng nước mất đi lớn.
Hội chứng Turner: loạn phát triển sinh dục
Các trẻ gái có hội chứng Turner được chẩn đoán khi sinh do chúng có xu hướng bé và có thể thấy phù bạch huyết nặng. Chẩn đoán đối với trẻ lớn khi có biểu hiện hình thể ngắn.
Hạ đường huyết do u ngoài tụy
Chẩn đoán cận lâm sàng dựa trên hạ đường huyết lúc đói kết hợp với nồng độ insulin huyết thanh. Nồng độ này nói chung dưới 8 µU/mh. Cơ chế tác dụng hạ đường huyết của những khối u này vẫn chưa rõ.
Đái tháo đường
Đái tháo đường, là một hội chứng với rối loạn chuyển hóa, và tăng đường huyết không thích hợp, hoặc là do giảm bài tiết insulin.
Bệnh Paget xương
Đau xương thường là triệu chứng đầu tiên. Các xương mềm nên dễ bị cong xương chày, gù lưng và hay gẫy dù với chấn thương nhẹ. Nếu tổn thương xương sọ.
Các trạng thái hạ đường huyết
Hạ đường huyết lúc đói có thể xảy ra trong các rối loạn nội tiết nhất định như giảm năng tuyến yên, bệnh Addison hoặc chứng phù niêm, trong các rối loạn liên quan với giảm chức năng gan.
Ung thư giáp trạng
Dấu hiệu chủ yếu của ung thư giáp trạng là nhân thuộc tuyến giáp sờ thấy được, chắc và không căng. Hạch vùng cổ trước có thể to ra. Ung thư giáp biệt hóa di căn.
Giảm năng tuyến sinh dục nam
Việc đánh giá giảm năng tuyến sinh dục, bằng cách đo tertosteron và tertosteron tự do trong huyết thanh, mức testoteron huyết thanh thấp được đánh giá cùng với LH và FSH.
Hạ đường huyết do u tế bào β tụy
Không nhận biết hạ đường huyết rất hay có ở bệnh nhân có u đảo tụy. Họ thích nghi với hạ đường huyết mạn bằng cách tăng hiệu quả của chúng trong vận chuyển glucose qua hàng rào máu não.
Nhận biết biểu hiện thường gặp trong bệnh nội tiết
Béo phì là bệnh thường gặp nhưng hiếm khi tìm thấy nguyên nhân về nội tiết mà thường là do các nguyên nhân khác. Đa số người béo phì không thừa nhận là do họ ăn nhiều.
Chứng khổng lồ và to đầu chi
Rất hiếm khi to đầu chi do các u tụy hoặc carcinoid phế quản hoặc u vùng dưới đồi tiết GH hoặc GHRH lạc chỗ. Đôi khi bệnh xuất hiện thoáng qua và tiếp sau là suy tuyến yên bán phần.
Suy tuyến yên
Nguyên nhân có thể do các tổn thương chiếm chỗ như adenoma tuyến yên, u não hoặc các phình mạch, xuất huyết não, ung thư di căn não, u hạt, bệnh u hạt tế bào Langerhans đa ổ và áp xe tuyến yên.
Tăng prolactin máu
Cường tiết prolactin do bất kỳ nguyên nhân gì cũng có thể gây suy sinh dục. Nam thường bị giảm tình dục, rối loạn cường dương và đôi khi bị vú to nhưng không bao giờ có chảy sữa.
Suy giáp và phù niêm
Thiếu hụt hormon giáp có thể ảnh hưởng tới toàn bộ cơ thể. Mức độ nặng của bệnh từ suy giáp nhẹ và tình trạng suy giáp không nhận thấy được cho tới phủ niêm rõ rệt.
Hạ đường huyết giả tạo
Khi nghi ngờ sulfonylurea là nguyên nhân gây hạ đường huyết giả tạo, có thể cần đến test hóa học với huyết tương để phát hiện sự có mặt của những thuốc này.
Hạ đường huyết liên quan với rượu
Việc phòng ngừa bao gồm ăn thức ăn thích hợp trong thời gian uống rượu. Điều trị bao gồm sử dụng glucose để bổ sung dự trữ glycogen cho đến khi quá trình tạo mới glucose được phục hồi.
U tụy tế bào tiểu đảo
Các u tế bào tiểu đảo có thể tiết hormon lạc chỗ củng với hormon tự nhiên, thường phối hợp gây ra hàng loạt các hội chứng lâm sàng. Chúng có thể tiết ACTH gây hội chứng Cushing.
Cường giáp
Dấu hiệu nhiễm độc giáp có thể bao gồm nhìn chằm chằm, dấu hiệu von Graefe, nhịp tim nhanh hoặc rung nhĩ, run đầu chi, da nóng ẩm, tăng phản xạ gân xương, tóc mềm, móng dễ gãy, và suy tim (hiếm gặp hơn)..
Cường cận giáp
Cường cận giáp gây bài tiết quá mức calci và phospho qua thận, dẫn đến tạo thành sỏi ở đường tiết niệu. Ít nhất có tới 5% sỏi thận là do bệnh này. Calci hóa lan tỏa nhu mô thận ít gặp hơn.
Hạ đường huyết sau bữa ăn
Ở những bệnh nhân được ghi nhận là hạ đường huyết trên cơ sở cơ năng, việc giảm phần carbonhydrat trong chế độ ăn trong khi tăng tần số.
Viêm tuyến giáp
Tự kháng thể tuyến giáp thường thấy nhất ở viêm tuyến giáp Hashimoto nhưng cũng có thể thấy ở các thể viêm tuyến giáp khác. Mức TSH huyết thanh cao.
Hạ đường huyết do Pentamidin
Tiếp theo liệu trình điều trị đầy đủ bằng pentamidin, cần theo dõi glucose máu lúc đói hay glycohemoglobin sau đó để đánh giá phạm vi phục hồi tế bào β tụy hoặc di chứng tổn thương.
