- Trang chủ
- Sách y học
- Bài giảng huyết học và truyền máu
- Hội chứng rối loạn sinh tủy (Myelodysplastic syndrome)
Hội chứng rối loạn sinh tủy (Myelodysplastic syndrome)
Có một số yếu tố được coi là yếu tố thuận lợi tham gia vào qúa trình sinh bệnh như tia xạ, hóa chất nhóm benzen, thuôc nhóm alkylan, virus.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Định nghĩa
Hội chứng rối loạn sinh tủy tiền lơ xê mi là một nhóm bệnh lý mắc phải của tế bào gốc sinh máu đặc trưng bằng sự giảm 1, 2 hoặc cả 3 dòng ngoại vi kết hợp với những rối loạn hình thái và chức năng của 3 dòng hồng cầu, bạch cầu và tiểu cầu trong tủy xương. Bệnh thường có xu hướng chuyển thành lơ xê mi cấp.
Lịch sử nghiên cứu và các tên gọi
Việc nhắc lại lịch sử cho chúng ta hiểu rõ lý do của việc hình thành khái niệm “hội chứng rối loạn sinh tủy”. Thực ra khái niệm này được hình thành dần dần từ những nghiên cứu về các nhóm bệnh lý với những tên gọi ban đầu rất khác nhau.
Vào những năm 1920' - 1930 nhò những tiến bộ trong nghiên cứu các yếu tố cần thiết cho quá trình tạo hồng cầu, một số lốn các trường hợp thiếu máu đã được điều trị khỏi bằng tinh chất gan, sắt, vitamin B12 và acid folic. Người ta gọi đó là những trường hợp “thiếu máu dinh dưỡng”. Tuy nhiên, bên cạnh vẫn có một số trường hợp thiếu máu không đáp ứng với điều trị trên. Nhóm bệnh nhân này về lâm sàng và hình ảnh huyết học thường thiếu một hoặc nhiều tính chất đặc hiệu của thiếu máu dinh dưỡng, đồng thòi khi định lượng các yếu tố tạo máu lại thấy kêt quả bình thường. Do đó, người ta đã dùng khái niệm “thiếu máu dai dẳng” (reíractory anemia) để chỉ nhóm bệnh nhân kháng với điều trị đặc hiệu này, tuy nhiên bản chất của bệnh còn chưa biết rõ.
Năm 1950, Bjockman, Heimyer và Dacie đã phân lập từ nhóm thiếu máu dai dẳng một nhóm “thiếu máu tăng nguyên hồng cầu sắt vòng mắc phải chưa rõ nguyên nhân” (acquired idiopathic sideroblastic anemia = AISA).
Năm 1949 Hamilton và Peterson khi nghiên cứu lơ xê mi cấp đã phát hiện một số trường hợp trước đó có giai đoạn thiếu máu. Năm 1953, Block và cộng sự lại phát hiện một số trường hợp giảm tế bào sau đó chuyển thành lơ xê mi cấp. Các tác giả gọi đó là trạng thái “tiền lơ xê mi” (Preleukemia). Từ năm 1950, khi theo dõi các trường hợp lơ xê mi cấp người ta có nhận xét rằng, bên cạnh những trường hợp tiến, triển rất cấp tính lại có những trường hợp tiến triển chậm âm ỉ. Sự tiến triển này liên quan đến tỷ lệ blast thấp trong tủy xương, nên các tác giả gọi các trường hợp này là lơ xê mi có tỷ lệ blast thấp (lowpercentage leukemia) hay lơ xê mi âm ỉ (smouldering leukemia).
Khoảng những năm 1960 - 1970, Dreyíus đã mô tả những trường hợp lơ xê mi có tỷ lệ blast thấp, lơ xê mi âm ỉ hay tiền lơ xê mi này dưới thuật ngữ “thiếu máu dai dẳng tăng quá mức nguyên tủy bào” (reíractory anemia with excess of myeloblasts). Sau này một số trạng thái huyết học vối đặc điểm thiếu máu, giảm tiểu cầu, giảm bạch cầu đơn độc hoặc phối hợp với nhau, kèm theo tủy xương giàu tế bào, có rối loạn hình thái, chức năng của các dòng tế bào máu cũng đã được Linman và cộng sự mô tả dưới tên gọi “haemopoietic dysplasia”.
Năm 1975 trong những báo cáo đầu tiên về phân loại hình thái lơ xê mi cấp, nhóm các nhà huyết học Anh, Pháp, Mỹ (nhóm FAB) đã phân biệt hai thể loại: một nhóm lơ xê mi tiến triển cấp tính phải điều trị tích cực ngay và một nhóm có triệu chứng gần giống lơ xê mi tiến triển mạn tính, thường gặp ở người trên 50 tuổi, chưa cần điều trị tấn công ngay. Nhóm bệnh lý này được các tác giả đặt tên là “hội chứng rối loạn sinh tủy” (myelodysplastic syndromes = MDS). Thoạt đầu các tác giả chia hội chứng rối loạn sinh tủy (HCRLST) thành hai nhóm bao gồm “thiếu máu dai dẳng tăng quá mức tế bào non” (RAEB) và lơ xê mi kinh dòng tủy-mono (chronic myelomonocytic leukemia = CMML). Nhưng sau nhiều năm theo dõi, các tác giả nhận thấy hình ảnh lâm sàng, tế bào học của nhóm bệnh lý này là rất đa dạng, phong phú và có liên quan chặt chẽ đến khả năng chuyển thành lơ xê mi cấp. Do đó một yếu cầu cấp bách được đặt ra là phải mở rộng phân loại hội chứng rối loạn sinh tủy.
Cho tới tháng 4 năm 1980, sau khi cùng nhau nghiên cứu 50 trường hợp và sau đó là 30 trường hợp khó còn lại vào tháng 5/1981 tại Luân Đôn, nhóm FAB đã đi đên thông nhất một cách xêp loại cho hội chứng rối loạn sinh tủy là gồm 5 dưới nhóm với những tiêu chuẩn cụ thể dựa trên tỷ lệ blast và số lượng tuyệt đối monocyt trong máu, tỷ lệ blast và tỷ lệ nguyên hồng cầu sắt vòng trong tủy xương. Bảng xếp loại này đã được công bố trên tạp chí “British ơournal of Heamatology” số 51/1982.
Bệnh nguyên và cơ chế bệnh sinh
Bệnh nguyên
Nguyên nhân gây hội chứng rối loạn sinh tủy còn chưa biết rõ. Tuy nhiên có một số yếu tố được coi là yếu tố thuận lợi tham gia vào qúa trình sinh bệnh như tia xạ, hóa chất nhóm benzen, thuôc nhóm alkylan, virus, một số bệnh di truyền và qúa trình lão hóa của tuổi già.
Cơ chế bệnh sinh
Cơ chế này vô cùng phức tạp và khác nhau trong từng trường hợp. Có một số giả thuyết chính như sau:
Tổn thương tế bào gốc tạo máu
Đột biến xảy ra đầu tiên tại một tế bào gốc sinh máu. Các tế bào sinh ra từ clon tế bào bất thường sẽ giảm chức phận vì đòi sống rút ngắn. Khuyết tật đó gây mất dần khả năng biệt hóa, trưởng thành của tế bào sinh máu, dẫn đến giảm tế bào ngoại vi và/ hoặc tiến triển thành lơ xê mi cấp.
Tổn thương vì môi trường tạo máu và các yếu tố điểu hòa tạo máu
Những rốì loạn của vi môi trường làm ảnh hưởng tối tác động tại chỗ của yếu tố tăng trưỏng và ảnh hưởng tới sự liên kết của tế bào gốc vào chất gian bào, kết quả là làm rối loạn qúa trình tăng sinh và biệt hóa của các tế bào này.
Tổn thương hệ thống miễn dịch
Do biến dị xảy ra tại tế bào gốc nguyên thủy nên dòng lympho có thể bị biến dị, gây tổn thương hệ miễn dịch tế bào và dịch thể. Mặt khác, khi hệ miễn dịch bị suy giảm sẽ tạo điều kiện cho sự phát triển và chuyển biến ác tính của dòng tế bào bệnh lý.
Triệu chứng lâm sàng và xét nghiệm
Triệu chứng lâm sàng
Thường gặp ở người trên 50 tuổi, nam chiếm ưu thế hơn.
Thiếu máu là biểu hiện hàng đầu (chiếm 93%), hội chứng nhiễm trùng và xuất huyết gặp với tỷ lệ thấp hơn. Các biểu hiện này có thể đơn độc hoặc phối hợp với nhau.
Một số trường hợp biểu hiện bằng sốt kéo dài đơn độc và thường liên quan với nhiễm Mycobacterie không điển hình hoặc lao.
Có thể gặp lách to hoặc gan to (chiếm từ 10 - 15%).
Thâm nhiễm ngoài da thường gặp ở bệnh nhân có tăng bạch cầu monocyt.
Triệu chứng xét nghiệm
Đặc diểm vể tế bào học
Về số lượng:
Giảm 1,2 hoặc cả 3 dòng hồng cầu, bạch cầu, tiểu cầu ở máu ngoại vi. Đặc biệt rất hay gặp giảm dòng hồng cầu. Đôi khi chỉ có một biểu hiện là “hồng cầu to” (macrocytose) mà không có thiếu máu.
Có thể tăng monocyt.
Về hình thái:
Có thể gặp các bất thường sau:
- Dòng hồng cầu
Máu ngoại vi:
+ Hồng cầu to (macrocytose) là bất thường hay gặp với MCV >100f.l.
+ Hồng cầu to nhỏ (anisocytose), đa hình thái (poikylocỵtose), đa sắc (polychromasie), hồng cầu có chấm ưa base (ponction basophile) hoặc thể Howelle Jolly.
Tủy xướng:
+ Tăng sinh hoặc giảm sinh nguyên hồng cầu (erythroblast).
+ Có nguyên hồng cầu khổng lồ (megaloblast)
+ Nguyên hồng cầu nhiều nhân, nhân có vệ tinh thấy rõ ở giai đoạn đa sắc và ưa acid.
+ Bào tương có hốc hoặc ít tạo huyết sắc tố.
+ Có Sideroblast vòng (trên tiêu bản nhuộm Perls các hạt xêp thành vòng chiếm từ 1/3 chu vi của nhân trở lên).
- Dòng bạch cầu
Máu ngoại vi:
+ Bạch cầu đoạn trung tính bị .giảm hoặc mất hạt đặc hiệu, giảm đoạn, thường chỉ có hai đoạn hoặc một nhân tròn với chất nhiễm sắc đậm đặc (bất thường kiểu Pelger-Huet).
+ Bạch cầu đoạn trung tính nhân dạng vòng (ring-shaped nuclei), nhân hình gậy (nuclei-stick) hoặc chromatin (chất nhiễm sắc) kết thành khối gây nên hình ảnh nhân bị đứt đoạn.
+ Bạch cầu đoạn trung tính tăng hạt đặc hiệu hoặc nhân tăng đoạn gặp vối tỷ lệ hiếm hơn.
Tủy xương
+ Tăng quá mức tế bào chưa trưởng thành (blast).
+ Mất hạt đặc hiệu từ tuổi tủy bào trở xuông.
- Dòng tiểu cầu:
Máu ngoại vi: có nhiều tiểu cầu khổng lồ, tiểu cầu to
Tủy xương: mẫu tiểu cầu có hình thái bất thường
+ Mẫu tiểu cầu còi cọc (micro-megacariocyte) có một nhân tròn hoặc hai nhân tròn.
+ Mẫu tiểu cầu có một nhân lốn.
+ Mẫu tiểu cầu có nhiều nhân nhỏ.
- Tế bào blast
Năm 1982 Bennett và cộng sự đã chia ra hai typ blast khác nhau về đặc điểm bào tương và nhân.
Typ I:
+ Nguyên sinh chất không có hạt.
+ Nhân có hạt nhân to, chromatin mỏng mịn.
+ Tỷ lệ nhân/nguyên sinh chất > 0,8.
TypII:
+ Kích thưốc tế bào to hơn.
+ Nguyên sinh chất có một số hạt azua.
+ Nhân nằm giữa
+ Tỷ lệ nhân/nguyên sinh chất thấp hơn.
Khi có đặc điểm sau đây thì tế bào không được xếp vào blast typ II mà phải được coi là promyelocyt
+ Nhân nằm lệch sang một phía, chromatin đậm đặc và/ hoặc tạo thành cục.
+ Có vòng sáng xung quanh nhân (do có bộ máy Golgi phát triển).
+ Nguyên sinh chất có nhiều hạt (có thể có những promyelocyt bị giảm hoặc mất hạt).
Năm 1991 Goasguen và Bennett đã đề xuất blast typ III vối > 20 hạt ưa azua. Trên nguyên sinh chất không có vòng sáng quanh nhân giống như blast trong lơ xê mi M3. Thể này có tiên lượng xấu.
Đặc điểm tổ chức học tủy xương
Nghiên cứu tổ chức học tủy xương cho phép hoàn chỉnh những thông tin mà hút tủy đơn thuần không cho phép kết luận.
Mật độ tế bào tủy: thường là tăng, có thể bình thường hoặc giảm.
Thường gặp xơ hoá dạng liên võng với mức độ nhẹ hoặc vừa phải (xơ hoá mạnh thường gặp trong hội chứng rối loạn sinh tủy thứ phát).
Có thể xác định rõ mật độ mẫu tiểu cầu và các hình ảnh rối loạn của nó trên sinh thiết tủy hơn trong hút tủy xương.
Có thể phát hiện thấy sự khu trú bất thường của các tế bào đầu dòng (abnormal localization of immature precursers).
Có thể có hình ảnh tăng plasmocyt và các nang lymphocyt.
Đặc điểm tế bào di truyền
Tần suất của những biến loạn tế bào di truyền là 40-50% và được phát hiện bằng phương pháp huỳnh quang. Tỷ lệ này cao hơn kể từ khi đưa vào các kỹ thuật hiện đại, theo Yunis và cộng sự là 79%.
Dạng biến loạn thường gặp:
+ Thường gặp nhất là mất nhiễm sắc thể (NST) số 5, 7, 20, thểm nhiễm sắc thể số 8, 21 mất đoạn nhánh dài nhiễm sắc thể 5, 7, 20. Có thể có các tổn thương phôi hợp và các tốn thương thường nặng lên trong quá trình tiên triển của bệnh.
+ Tổn thương kiểu chuyển đoạn t(l,3) (p36, q21), t(l,7) (pll,qll), t(2,ll)(p21,q23) ít gặp hơn.
+ Có một số hình ảnh tổn thương đặc hiệu trong lơ xê mi dòng tủy như t(8, 21)., t(15, 17) thì lại không gặp trong hội chứng rối loạn sinh tủy, có lẽ những tổn thương này chỉ gặp trong biến dị của tế bào gốc đã chịu sự biệt hoá về dòng tủy.
+ Tỷ lệ tổn thương nhiễm sắc thể thường cao hơn trong RAEB và RAEB-t. Không có một biến loạn đặc hiệu nào cho một trong những dưới nhóm của FAB.
Đặc điểm trong nuôi cấy tế bào tủy xương
Nuôi cây tủy cho thấy sự bất thường trong tăng trưởng các tế bào đầu dòng dòng hạt, dòng hồng cầu và tiểu cầu. Trong đa số các trường hợp thấy có sự giảm hoặc biến mất khả năng tạo cụm (colonie) của toàn bộ các tế bào gốc sinh máu (perecursor hematopoietic) (CFU-GEMME, BFU-E, CFU-E, CFU-GM, CFU-meg)
Nuôi cây CFU-GM là được nghiên cứu nhiều nhất. Những bất thường được quan sát thấy là:
+ Tăng trưởng typ lơ xê mi: giống như trong lơ xê mi, có đặc điểm là tăng sự tạo thành các đám (agregats) lớn và nhỏ với có hoặc không có mặt của một số cụm (colonic). Những đám này bao gồm những blast biệt hoá ở các mức độ khác nhau.
+ Tăng trưởng typ không lơxêmi: có đặc điểm là giảm song song cả colonie và agregats đôi khi biến mất colonie.
Sự tăng số lượng colonie và agregat lại thấy tăng trong CMML, phản ánh bản chất tăng sinh.
Không thấy có mối liên quan giữa typ phát triển tế bào trên invitro và phân loại FAB. Tuy nhiên một số tác giả lại thấy rằng nuôi cấy bình thường nhất gặp trong bệnh nhân RARS và hội chứng 5q-.
Đặc điểm về chức năng các dòng tế bào máu
Rối loạn về chức năng xảy ra trên tế bào dòng hạt và tiểu cầu
Bạch cầu trung tính có biểu hiện giảm di động (mobilité), giảm dính (adherance), giảm khả năng_ thực bào (phagocytose) và diệt khuẩn (bactericité). Trên lâm sàng bệnh nhân dễ bị nhiễm khuẩn kể cả khi số lượng bạch cầu trung tính giảm vừa phải hoặc không giảm.
Bệnh tiểu cầu trước tiên là do giảm kết dính với collagen và adrenalin thể hiện bằng thời gian máu chảy kéo dài kể cả khi số lượng tiểu cầu bình thường.
Phân loại MDS
Phân loại MDS được nhóm nghiên cứu Pháp - Mỹ - Anh đưa ra từ 1986 và gần đây (2001) WHO đưa ra cách phân loại theo mã số bệnh tật nói chung.
Phân loại theo FAB
Cách phân loại này gồm 5 nhóm nhỏ:
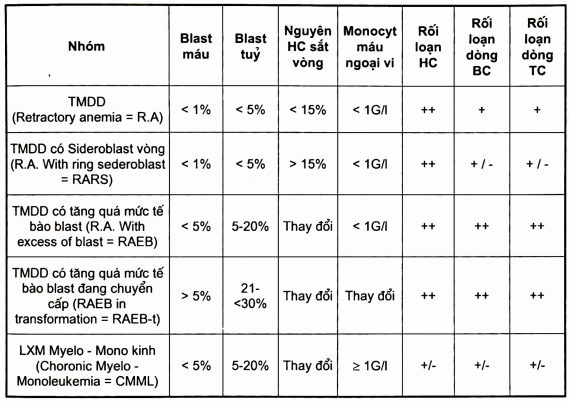
Bảng. Phân loại hội chứng rối loạn sinh tủy của FAB (1982)
Phân loại trên đây của FAB đã giúp xếp các thể rối loạn sinh tủy vào 5 nhóm phục vụ cho công tác nghiên cứu các thể bệnh này. Tuy nhiên, phân loại nàychưa gắn kết quả xét nghiệm với kết quả trên lâm sàng.
Phân loại của Tổ chức Y tế thế giới (WHO)
Gần đây (2001) WHO đưa ra cách phân loại bệnh quản lý theo mã số cho mỗi bệnh. Theo cách phân loại MDS được chia 8 thể (bảng 2.2); trong đó không có thể CMML như cách phân loại của FAB. Cách phân loại này giúp cho thầy thuốc tiên lượng và điều trị thuận lợi hơn.
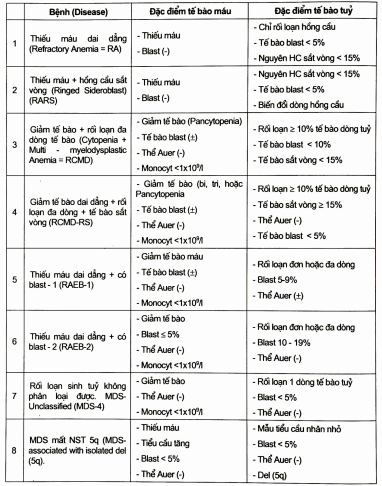
Bảng. Phân loại MDS theo WHO (2001)
Chẩn đoán
Chẩn đoán xác định
Chẩn đoán xác định hội chứng rối loạn sinh tủy chỉ có được sau khi nghiên cứu cẩn thận và đầy đủ tiêu bản máu ngoại vi, tủy xương và sinh thiết tủy, có hai tiêu chuẩn để chẩn đoán như sau:
Giảm một hoặc hai hoặc ba dòng tế bào ở máu ngoại vi, kết hợp vối một tủy xương giàu tế bào hoặc tế bào tủy bình thường.
Rối loạn về hình thái xảy ra ở ít nhất một dòng tế bào, trong khi đó tăng tế bào non là bất thường có ý nghĩa lớn nhất.
Cần phải đánh giá mức độ của những rối loạn về hình thái: phải có ít nhất 10% tế bào của dòng đó có rối loạn về hình thái.
Chẩn đoán hội chứng rối loạn sinh tủy nguyên phát là một chẩn đoán loại trừ.
Loại trừ các bệnh máu có kèm theo tình trạng loạn sản tủy (dysplasia)
+ Lơ xê mi cấp nguyên phát có kèm theo rối loạn nặng về hình thái. Trước tiên phải loại trừ mọi dữ kiện hướng đến sự chuyển từ hội chứng rối loạn sinh tủy thành lơ xê mi cấp. Tỷ lệ blast trong tủy là luôn luôn trên 30%. Những trường hợp này thường kháng với điểu trị tấn công, tỷ lệ lui bệnh thấp.
+ Lơ xê mi cấp thể M6: vấn đề đặt ra là khi tỷ lệ erythroblast là rất cao trong tủy (từ 50% trở lên) thì cần phân biệt thể RAEB - t hay lơ xê mi cấp thể M6. Trong trường hợp này cần xác định chính xác tỷ lệ blast. Ví dụ tỷ lệ erythroblast là 80%, myelobast là 12% trong tủy thì tỷ lệ blast so vói 20% tế bào không thuộc dòng hồng cầu là 12/20 bằng 60%, vậy trường hợp này phải xếp là lơ xê mi cấp M6.
+ Hội chứng tăng sinh tủy: Đặc điểm chủ yếu của hội chứng rối loạn sinh tủy là tình trạng loạn sản (dysplassia) và sinh máu không hiệu lực (ineffetive hematopoiesis) với mật độ tế bào tủy bình thường (normocellulair) hoặc tăng (hypercellulair). Ngược lại hội chứng tăng sinh tủy (HCTST) hình ảnh tạo máu có hiệu lực với hình thái bình thường hoặc gần bình thường tủy rất giàu tế bào.
Loại trừ các bệnh lý khác có kèm theo tình trạng rối loạn sinh tủy:
+ Nhiễm tia xạ, hoá chất.
+ Ngộ độc kim loại nặng.
+ Ngộ độc rượu
+ Bệnh ung thư, nhiễm HIV.
+ Thiếu vitamin B12, acid folic.
Một số thể đặc biệt của hội chứng rối loạn sinh tủy
Hội chứng rối loạn sinh tủy thứ phát sau điểu trị hoá chất, tia xạ
Bệnh nhân ở mọi lứa tuổi sau một thòi gian điều trị bằng hoá chất tia xạ (thưồng sau 3-6 năm) sẽ có nguy cơ chuyển thành hội chứng rối loạn sinh tủy hoặc lơ xê mi câp. Nhóm alkylan là tác nhân gây hội chứng rối loạn sinh tủy và lơ xê mi cấp cao hơn các nhóm khác.
Hội chứng rối loạn sinh tủy thường dễ phát hiện do bệnh nhân đã được theo dõi từ trước.
Về huyết học thường có giảm cả ba dòng tế bào ở máu ngoại vi, tủy xương nghèo tế bào, xơ hoằ mạnh kết hợp với rối loạn nặng về hình thái cấu trúc của cả ba dòng.
Về di truyền tế bào tỷ lệ tổn thương nhiễm sắc thể cũng cao hơn (> 80%) nhóm hội chứng rối loạn sinh tủy nguyên phát. Hay gặp tổn thương trên nhiễm sắc thể số 5, 7.
Hội chứng rối loạn sinh tủy thể giảm tế bào tủy
Thể này chiếm 10 - 15% trường hợp hội chứng rối loạn sinh tủy nguyên phát.
Thường gặp ở người cao tuổi.
Về tế bào học cũng như thể điển hình, có giảm ba dòng máu ngoại vi nhưng tủy nghèo tế bào và một tiêu chuẩn rất quan trọng là có tình trạng rối loạn sinh máu thường là trên cả ba dòng tế bào.
Sinh thiết tủy xương là bắt buộc để khẳng định tình trạng giảm sinh tủy: khi mật độ tế bào tủy là < 30% ở người < 60 tuổi, và < 20% ở người > 60 tuổi.
Chẩn đoán phân biệt với suy tủy: dựa vào tình trạng rối loạn hình thái tế bào, đặc biệt là sự có mặt của mẫu tiểu cầu với hình thái bị rối loạn, ALIP, các đảo hồng cầu và xơ trên tiêu bản sinh thiết. Nếu có tốn thương về nhiễm sắc thể thì rất có giá trị.
Hội chúng rối loạn sinh tủy thể xơ tủy
Hầu hết các trường hợp hội chứng rối loạn sinh tủy nguyên phát đều có hiện tượng xơ hoá tủy ở mức độ vừa và nhẹ. Tuy nhiên, có khoảng 11-15% trường hợp có xơ hoá mạnh. Thể này thường có đặc điểm: giảm ba dòng tế bào ở máu ngoại vi (pancytopenia) hiếm khi có gan lách to, loạn sản 3 dòng, tăng tế bào tủy xương kèm theo có xơ phát triển mạnh có tăng sinh mẫu tiểu cầu đặc biệt là hình thái mẫu tiểu cầu nhỏ nhân thiểu thuỳ.
Chẩn đoán phân biệt với những bệnh lý khác có kèm theo xơ hoá tủy: hội chứng tăng sinh tủy, lơ xê mi cấp thể M7... những bệnh lý này thường có đặc điểm: lách rất to, có hồng cầu non và bạch cầu non ra máu (leukoerythroblastosis), sinh máu ngoài tủy (extramedullary hematopoiesis), tăng sinh ba dòng tế bào mà không kèm theo loạn sản.
Hội chúng rối loạn sinh tủy sớm
Đó là các trường hợp: hồng cầu to (macrocytose) dai dẳng không kèm theo thiếu máu, tăng monocyt hoặc hiện tượng loạn sản, chỉ thấy ở một dòng tế bào ở mức độ nhẹ... Trường hợp này phải áp dụng các nghiên cứu về di truyền, di truyền phân tử để phát hiện bất thường có tính chất clon. Trong nhiều trường hợp cần phải có thời gian theo dõi để có thểm triệu chứng, giúp cho chẩn đoán.
Tiến triển và tiên lượng
Tiến triển
Tiến triển là mạn tính tất yếu dẫn đến tử vong do chuyển thành lơ xê mi cấp hoặc do nhiễm khuẩn, chảy máu, biến chứng của giảm tế bào máu hoặc ứ sắt là các biến chứng do truyền máu nhiều lần.
Theo phân loại FAB nhóm RA và RARS có đồi sống trung bình là 3 năm với tỷ lệ chuyển lơ xê mi cấp <15%, nhóm RAEB và CMML là 12 tháng và nhóm RAEB-t là 6 tháng vối tỷ lệ chuyển thành lơ xê mi cấp là rất cao.
Các yếu tố tiên lượng trong hội chứng rối loạn sinh tủy
Các thể theo phân loại FAB.
Mức độ giảm tế bào ở giai đoạn chẩn đoán.
Tăng monocyt trong CMML.
Tỷ lệ blast ở máu và tủy
Bất thường về nhiễm sắc thể.
Sự có mặt của ALIP
Nuôi cấy tủy.
Dưới đây là cách tính điểm tiên lượng của Bournemouth. Mỗi một tiêu chuẩn cho 1 điểm:
Hb < 100 g/l.
Bạch cầu trung tính < 2,5 G/l hoặc > 15 G/l.
Tiểu cầu <100 g/l.
Blast tủy < 5%.
Score từ 0-4. Người ta chia 3 nhóm tiên lượng: Nhóm A = score 0-1 đồi sống là 62 tháng; Nhóm B = score 2-3 có đời sống 22 tháng và nhóm c = score 3-4 có đời sống 8,5 tháng. Trong nhóm B đòi sống của nhóm ALIP (-) là 34 tháng và ALIP (+) là 16 tháng.
Tiến triển
Điều trị triệu chứng
Truyền khôi hồng cầu chỉ đặt ra khi thiếu máu không thích nghi, cần hạn chế tối đa nguy cơ lâu dài là các tai biến của truyền máu nhiều lần và ứ sắt.
Truyền tiểu cầu chỉ có chỉ định khi có chảy máu hoặc dự phòng chảy máu khi làm thủ thuật ngoại khoa. Cũng có nhiều nguy cơ do truyền máu nhiều lân.
Điều trị biến chứng nhiễm khuẩn: cần phải dùng kháng sinh sóm, phổ rộng cho tất cả hội chứng sốt.
Một số phương pháp điều trị đã dùng
Pyridoxin
Thường dùng cho thể thiếu máu RARS.
Liều 150 - 200mg/ngày dùng trong 3 tháng.
Tỷ lệ đáp ứng 1-2%.
Hormon
Cocticoid: thường không có hiệu quả.
Andozen: kết quả hạn chế.
Hoá trị liệu tăng cường
Chỉ định cho nhóm RAEB, RAEB-t và CMML
Thường dùng cytosin - arabinosid và anthracyclin.
Tỷ lệ đáp ứng tuỳ tác giả từ 15 - 51%, thòi gian lui bệnh trung bình 6-8 tháng một số đạt 36 tháng.
Dưới 50 tuổi thường đáp ứng tốt hơn.
Ghép tủy đồng loài
Chỉ định hạn chế vì thường là bệnh nhân lớn tuổi và cần có người cho HLA tương đồng.
Chỉ định với bệnh nhân trẻ tuổi và có tiên lượng xấu.. Kết quả ban đầu là đáng khích lệ vì có khả năng loại trừ clon không bình thường. Biến chứng của ghép đồng loài.
Tác nhân biệt hoá
Aracytin liều thấp: 5-10mg/m2, tiêm dưới da cứ 12 giờ/1 lần trong 2-3 tuần.
Acid retinoique: 20mg/ngày trong 3 tuần. Đáp ứng một phần trong thời gian ngắn ở 20-30% trường hợp.
1.2.3 dehydro VTM D3, interíeron còn đang trong thử nghiệm.
Phối hợp các tác nhân biệt hoá.
Các yếu tố tăng trưởng
được đưa vào với hy vọng điều chỉnh sự giảm tế bào, kích thích lại những clon bị ức chế. Đó là GM-CSF, G-CSF, erythropoietin, IL3.
Thuốc hoá chất đường uống
6MP, hydrea, etoposid thường dùng trong thể CMML.
Chiến lược điều trị hội chứng rối loạn sinh tủy còn rất khó
Cần có sự cân nhắc kỹ trước khi quyêt định một phương pháp điều trị.
Tuổi cao, lâm sàng và xét nghiệm ổn định, tiến triển mạn tính chỉ cần theo dõi đơn thuần, điều trị triệu chứng khi cần thiết.
Tuổi trẻ, có nhiều yếu tố tiên lượng xấu, lâm sàng tiến triển, phải truyền máu nhiều lần, hay bị nhiễm khuẩn bắt buộc phải điều trị mạnh hơn.

Bảng. Liệt kê những rối loạn hình thái tế bào ở máu ngoại vi và tủy xương của bệnh nhân bị hội chứng rối loạn sinh tủy (Checklist of morphological features of MDS)
Bài viết cùng chuyên mục
Hội chứng mất sợi huyết (Đông máu rải rác trong lòng mạch)
Phần lớn các tác giả cho rằng đông máu rải rác có thể sinh ra tiêu sợi huyết phản ứng, thứ phát và nhấn mạnh rằng hai cơ chế này có thể song song tồn tại với tỷ lệ khác nhau.
Bệnh ghép chống chủ do truyền máu
Năm 1991 nhiều tác giả đã mô tả bệnh ghép chống chủ do truyền máu. GVHD trong truyền máu cũng như trong ghép tủy, có thể gặp cả GVHD cấp tính và GVHD mạn tính, cũng gặp ở các bệnh nhân suy giảm miễn dịch mạnh.
Điều hòa quá trình sinh máu
Ngược lại với các yếu tố phát triển, các yếu tố ức chế sinh máu có thể can thiệp vào một hoặc nhiều khâu khác nhau, một hay nhiều dòng tế bào, hạn chế quá trình tăng sinh, biệt hoá và hoặc chức năng của tế bào.
Nguyên tắc và các bước thực hiện truyền máu lâm sàng
Nguyên tắc chỉ định truyền chế phẩm máu hiện nay trên thế giới, và ở Việt Nam, là chỉ định truyền máu hợp lý, trên cơ sở các biểu hiện lâm sàng, và xét nghiệm.
Đặc điểm và chức năng của các cytokin
IL6 được sản xuất từ nhiều tế bào khác nhau: Tế bào T và B đã hoạt hoá, monocyt, tế bào nội mạc, tế bào gan, tế bào B bị nhiễm EBV, tế bào xơ non.
Các chế phẩm máu và sử dụng lâm sàng
Truyền máu ở trẻ sơ sinh mất máu cấp nên sử dụng máu toàn phần bảo quản dưới 5 ngày để tránh những nguy cơ rối loạn điện giải, rối loạn chuyển hóa do máu bảo quản dài ngày và đảm bảo tốt chức năng vận chuyển oxy của hồng cầu truyền vào.
Ghép tủy tế bào nguồn
Ghép tuỷ tế bào nguồn, nghĩa là truyền tế bào nguồn vào máu như truyền máu, nhưng không dùng màng lọc máu, truyền chậm và dùng kim luồn vào tĩnh mạch trung tâm.
Phân bố gen và chức năng của HLA trong cơ thể
HLA lớp I và II hợp tác trong quá trình miễn dịch bao gồm cả trả lời miễn dịch và phản ứng kháng nguyên- kháng thể của cả miễn dịch tế bào.
Cơ chế đông máu cầm máu và các xét nghiệm thăm dò
Sự tiếp xúc của máu với tổ chức dập nát, sẽ phát động quá trình đông máu, chất có trách nhiệm là một lipoprotein gọi là yếu tố tổ chức.
Tai biến do truyền máu và cách xử trí
Dự phòng với những người có cơ địa dị ứng và có nổi mề đay nhiều lần cần loại bỏ huyết tương khi truyền máu để loại trừ các dị nguyên hòa tan.
Tế bào nguồn sinh máu (hemopoietic stem cetls)
Vai trò của tế bào stroma tại tuỷ, các tế bào máu có mặt các tổ chức và cơ quan khác nhau. Từ đó phản ảnh lại tuỷ xương để kích thích hoặc ức chế sản xuất (Feed-Back).
Phân loại và chẩn đoán suy tủy
Dịch hút tuỷ xương: tuỷ đồ, tương tự như máu ngoại vi, số lượng tế bào tuỷ giảm, Sinh thiết tuỷ nghèo tế bào, tổ chức mỡ lấn át (mỡ hoá tuỷ), xơ hoá, thâm nhiễm lympho.
Lơ xê mi kinh dòng hạt
Lơ xê mi kinh dòng hạt là một bệnh ác tính hệ tạo máu, đặc trưng bởi sự tăng sinh các tế bào dòng bạch cầu hạt biệt hóa, hậu quả là số lượng bạch cầu tăng cao ở máu ngoại vi với đủ các tuổi của dòng bạch cầu hạt.
Cấu trúc kháng nguyên bạch cầu (hệ HLA)
Các loci lại có nhiều Allel (gen). Cho tới nay người ta đã biết khoảng 160 gen, các gen này tạo được kháng thể đặc hiệu để phát hiện. Dự đoán có khoảng 500 gen thuộc hệ HLA. Số gen đã phát hiện ở các locus.
Các thành phần của máu
Màng hồng cầu có kháng nguyên nhóm máu, các kháng nguyên này nằm trên bề mặt hồng cầu, chúng là các liên kết của carbohydrat lipid protein.
Tổng hợp huyết sắc tố (Hb)
Mỗi loại globin là sản phẩm của một gen, nên cũng có 2 họ gen globin (hình) đó là họ gen a và họ gen không α. Trong các nguyên hồng cầu, tổng hợp globin cũng qua các giai đoạn mã hoá, chín ARN, thông tin và phiên mã.
Bệnh lupus ban đỏ hệ thống (Systemic Lupus Erythematosus - SLE)
Triệu chứng lâm sàng biểu hiện trên nhiều tạng trong cơ thể bệnh nhân, nhưng thường gặp nhiều hơn là sốt, triệu chứng ở da, triệu chứng cơ - khớp, triệu chứng về huyết học, thận và tim mạch.
Miễn dịch trung gian tế bào (cellular mediated immunity)
Các tế bào của các tổ chức và cơ quan bình thường có trên bề mặt kháng nguyên hệ HLA. Đó là những kháng nguyên gây đáp ứng miễn dịch tế bào.
Thalassemia (thiếu hụt chuỗi globin)
Bình thường gen α nằm trên cánh ngắn nhiễm sắc thể 16, mỗi nhiễm sắc thể có hai gen α như vậy một cơ thể bình thường có bốn gen α.
Thiếu máu tan máu miễn dịch
Hiệu giá kháng thể miễn dịch rất thay đổi tăng lên rõ rệt ở môi trường albumin, còn hiệu giá kháng thể tự nhiên tăng lên rõ rệt ở môi trường muối.
Tăng tiểu cầu nguyên phát (primary thrombocytopenia)
Hoàn cảnh phát hiện: bệnh thường gặp ở người trên 50 tuổi được phát hiện tình cờ khi làm xét nghiêm hệ thống hoặc khi vào viện vì các biến chứng tắc mạch hoặc chảy máu.
Hệ nhóm máu ABO, Rh, các hệ khác và an toàn truyền máu
Các kháng nguyên nhóm máu, là các sản phẩm protein trên màng hồng cầu, mà quá trình tổng hợp, những protein này được mã hóa.
Đảm bảo chất lượng trong xét nghiệm huyết học truyền máu
Công tác truyền máu được đảm bảo chất lượng có nghĩa là máu và thành phẩm truyền cho bệnh nhân đáp ứng tốt nhất nhu cầu điều trị và hạn chế đến mức thấp nhất các kết quả không mong muốn.
Phản ứng kháng nguyên kháng thể dịch thể
Phản ứng kháng nguyên + kháng thể dịch thể là phản ứng đặc hiệu giữa kháng thể là các Ig với kháng nguyên đặc hiệu. Để phát hiện phản ứng này có các kỹ thuật sau đây liên quan đến huyết học - truyền máu:
Phân loại và chẩn đoán hội chứng tăng sinh Lympho mạn ác tính
Xét nghiệm miễn dịch: CD3, CD4, CD34, CD19, CD20, Xét nghiệm tế bào di truyền: biến đổi nhiễm sắc thể, Xét nghiệm kháng nguyên gây ung thư.
