- Trang chủ
- Sách y học
- Sinh lý y học
- Đái tháo đường type 2: kháng insulin
Đái tháo đường type 2: kháng insulin
Bệnh tiểu đường type 2 là phổ biến hơn so với type 1, chiếm khoảng 90% đến 95% của tất cả các bệnh nhân đái tháo đường. Trong hầu hết các trường hợp, sự khởi đầu của bệnh tiểu đường type 2 xảy ra sau tuổi 30, thường ở độ tuổi từ 50 đến 60.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Đái tháo đường là một hội chứng của sự suy yếu chuyển hóa carbohydrate, chất béo, và chuyển hóa protein gây ra bởi hoặc là thiếu hụt insulin hoặc giảm độ nhạy cảm của mô với insulin. Có hai loại chính của bệnh đái tháo đường:
1. Bệnh tiểu đường type 1, còn được gọi là đái tháo đường phụ thuộc insulin, được gây ra bởi thiếu hụt sự bài tiết insulin.
2. Bệnh tiểu đường type 2, còn được gọi là đái tháo đường không phụ thuộc insulin, ban đầu do giảm sự nhạy cảm của mô đích với tác dụng chuyển hóa của insulin. giảm sự nhạy cảm này với insulin thường được gọi là kháng insulin.
Trong cả hai loại bệnh tiểu đường, sự chuyển hóa của tất cả các thực phẩm chính là thay đổi. Các hiệu ứng cơ bản của tình trạng thiếu insulin hoặc kháng insulin đến quá trình chuyển hóa glucose là ngăn chặn sự hấp thu và sử dụng hiệu quả glucose của hầu hết các tế bào của cơ thể, ngoại trừ những tế bào trong não. Kết quả là, lượng đường trong máu tăng lên, việc sử dụng glucose của tế bào ngày càng thấp hơn, và tăng sử dụng các chất béo và protein.
Bệnh tiểu đường type 2 là phổ biến hơn so với type 1, chiếm khoảng 90% đến 95% của tất cả các bệnh nhân đái tháo đường. Trong hầu hết các trường hợp, sự khởi đầu của bệnh tiểu đường type 2 xảy ra sau tuổi 30, thường ở độ tuổi từ 50 đến 60, và bệnh phát triển dần dần. Do đó, hội chứng này thường được gọi là bệnh tiểu đường khởi phát ở người trưởng thành. Trong những năm gần đây, tuy nhiên, đã có sự gia tăng ổn định về số lượng các bệnh nhân trẻ, một số trẻ hơn 20 tuổi, bị bệnh tiểu đường type 2. Xu hướng này xuất hiện có liên quan chủ yếu đến sự phổ biến ngày càng tăng của bệnh béo phì, yếu tố nguy cơ quan trọng nhất đối với bệnh tiểu đường type 2 ở trẻ em và người lớn.
Béo phì, kháng insulin, và "hội chứng chuyển hóa" thường đứng trước sự phát triển của bệnh tiểu đường type 2
Ngược lại với bệnh tiểu đường type 1, bệnh tiểu đường type 2 có sự tăng nồng độ insulin huyết tương. Tăng insulin xảy ra như là một phản ứng bù bởi các tế bào beta đảo tụy kháng insulin, sự nhạy cảm của mô đích với tác dụng chuyển hóa của insulin bị suy giảm. Sự giảm sút trong làm suy yếu sự nhạy cảm insulin sử dụng carbohydrate và lưu trữ, tăng glucose máu và kích thích tăng bù tiết insulin.
Sự phát triển của kháng insulin và chuyển hóa glucose thường là một quá trình dần dần, bắt đầu với việc tăng cân quá mức và béo phì. Các cơ chế liên kết béo phì với kháng insulin vẫn chưa chắc chắn, tuy nhiên. Một số nghiên cứu cho rằng đối tượng béo phì có các thụ thể insulin ít hơn, đặc biệt là trong các cơ bắp, gan và mô mỡ xương, hơn làm đối tượng nạc. Tuy nhiên, hầu hết hầu hết kháng insulin xuất hiện được gây ra bởi sự bất thường của đường tín hiệu liên kết receptor với nhiều hiệu ứng của tế bào. Suy giảm tín hiệu insulin có thể liên quan chặt chẽ với các hiệu ứng độc hại do tích tụ lipid trong các mô như cơ xương và gan như một kết quả của việc tăng cân quá mức.
Kháng insulin là một phần của một loạt các rối loạn chức năng mà thường được gọi là “ hội chứng chuyển hóa” bao gồm: (1) béo phì, đặc biệt là tích tụ mỡ bụng; (2) kháng insulin; (3) tăng đường huyết lúc đói; (4) bất thường lipid máu, chẳng hạn như tăng triglyceride máu và giảm highdensity lipoprotein-cholesterol (HDL); và (5) tăng huyết áp. Tất cả các đặc điểm của hội chứng chuyển hóa có liên quan chặt chẽ đến sự tích tụ của các mô mỡ dư thừa trong khoang bụng xung quanh các cơ quan nội tạng.
Vai trò của kháng insulin trong việc đóng góp vào một số các thành phần của hội chứng chuyển hóa là không chắc chắn, mặc dù rõ ràng là đề kháng insulin là nguyên nhân chính của việc tăng nồng độ glucose trong máu. Một hệ quả bất lợi chính của hội chứng chuyển hóa là bệnh tim mạch, bao gồm cả xơ vữa động mạch và tổn thương đến các cơ quan khác nhau trong cơ thể. Một số rối loạn chuyển hóa có liên quan đến tăng nguy cơ bệnh tim mạch và kháng insulin dẫn đến sự phát triển của bệnh đái tháo đường type 2, đó cũng là một nguyên nhân chính của bệnh tim mạch.
Các yếu tố khác gây ra kháng insulin và tiểu đường type 2
Mặc dù hầu hết các bệnh nhân tiểu đường type 2 thừa cân hoặc có sự tích lũy đáng kể lượng mỡ nội tạng, kháng insulin nghiêm trọng và tiểu đường type 2 cũng có thể xảy ra như là kết quả của những nguyên nhân mắc phải hoặc di truyền khác làm suy yếu tín hiệu insulin ở các mô ngoại vi.
Bảng. Một số nguyên nhân gây kháng insulin
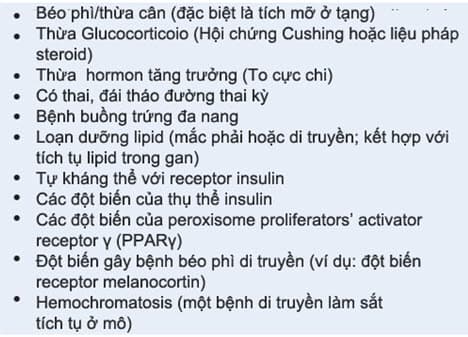
Hội chứng buồng trứng đa nang (PCOS), ví dụ, có liên quan với sự gia tăng rõ ràng trong sản xuất androgen buồng trứng và đề kháng insulin. PCOS là một trong những rối loạn nội tiết phổ biến nhất ở phụ nữ, ảnh hưởng đến khoảng 6% tất cả phụ nữ trong suốt cuộc đời sinh sản của mình. Mặc dù cơ chế bệnh sinh của PCOS vẫn không chắc chắn, kháng insulin và tăng insulin được tìm thấy trong khoảng 80% phụ nữ bị ảnh hưởng. Những hậu quả lâu dài bao gồm tăng nguy cơ đái tháo đường, tăng lipid máu, và bệnh tim mạch.
Dư thừa glucocorticoid (hội chứng Cushing) hoặc dư thừa hormone tăng trưởng (Bệnh to cực chi) cũng làm giảm sự nhạy cảm của các mô khác nhau với các hiệu ứng chuyển hóa của insulin và có thể dẫn đến sự phát triển của bệnh tiểu đường. Nguyên nhân di truyền của bệnh béo phì và kháng insulin, nếu đủ nặng, cũng có thể dẫn đến bệnh tiểu đường type 2 và nhiều đặc trưng khác của hội chứng chuyển hóa, bao gồm cả bệnh tim mạch.
Sự phát triển của bệnh tiểu đường type 2 trong kháng insulin kéo dài
Với kháng insulin kéo dài và nghiêm trọng, thậm chí mức tăng insulin không đủ để duy trì điều hòa glucose bình thường. Kết quả là, tăng đường huyết vừa phải xảy ra sau khi tiêu thụ carbohydrate trong các giai đoạn sớm của bệnh. Trong giai đoạn sau của bệnh tiểu đường type 2, các tế bào beta đảo tụy trở nên "kiệt sức" hoặc bị tổn thương và không thể sản xuất đủ insulin để tránh tăng đường huyết nghiêm trọng hơn, đặc biệt là sau khi người ăn một bữa ăn giàu cacbohydrate.
Trên lâm sàng bệnh đái tháo đường có ý nghĩa không bao giờ phát triển ở một số người béo phì, mặc dù họ đã có kháng insulin rõ ràng và tăng glucose trong máu sau bữa ăn lớn hơn bình thường; rõ ràng, tuyến tụy ở những người sản xuất insulin đủ để ngăn chặn bất thường nghiêm trọng của quá trình chuyển hóa glucose. Tuy nhiên, ở những người béo phì khác, tuyến tụy dần dần trở nên kiệt sức do phải tiết ra một lượng lớn insulin hoặc bị hư hại bởi các yếu tố liên quan đến sự tích tụ chất béo trong tuyến tụy, bệnh tiểu đường phát triển mạnh xảy ra. Một số nghiên cứu cho rằng yếu tố di truyền đóng một vai trò quan trọng trong việc xác định tuyến tụy của một cá nhân có thể duy trì sản lượng insulin cao trong nhiều năm qua đó là cần thiết để tránh những bất thường nghiêm trọng của quá trình chuyển hóa glucose trong bệnh tiểu đường type 2.
Trong nhiều trường hợp, bệnh tiểu đường type 2 có thể được điều trị hiệu quả, ít nhất là trong giai đoạn đầu, kết hợp với tập thể dục, hạn chế calo và giảm cân, và không cần sử dụng insulin ngoại sinh. Những loại thuốc làm tăng độ nhạy cảm với insulin như thiazolidinediones, thuốc ức chế sản xuất glucose gan, như metformin, hoặc thuốc gây thêm giải phóng insulin của tuyến tụy, như sulfonylurea, cũng có thể được sử dụng. Tuy nhiên, trong giai đoạn sau của bệnh tiểu đường type 2, tiêm insulin thường được yêu cầu để kiểm soát mức độ đường huyết. Thuốc có thể bắt chước các tác động của incretin GLP-1 đã được phát triển để điều trị bệnh tiểu đường type 2. Những loại thuốc tăng cường sự bài tiết insulin và đang dự định sẽ được sử dụng kết hợp với các thuốc trị đái tháo đường khác. Một phương pháp điều trị là ức chế enzyme dipeptidyl peptidase 4 (DPP-4), làm bất hoạt GLP-1 và GIP. Bằng cách ngăn chặn hoạt động của DPP-4, ảnh hưởng của GLP-1 và GIP có thể được kéo dài, dẫn đến tăng tiết insulin và cải thiện kiểm soát đường huyết.
Bài viết cùng chuyên mục
Hoạt động tình dục của phụ nữ
Tính chất của sự kích thích tại chỗ diễn ra nhiều hoặc ít hơn so với nam giới bởi vì xoa bóp và những loại kích thích khác như âm hộ, âm đạo hay một số vùng ở đáy chậu có thể tạo ra khoái cảm tình dục. Vị trí đầu âm vật là nơi rất nhạy cảm với sự kích thích.
Hormone tăng trưởng (GH) kích thích phát triển sụn và xương
Khi đáp ứng với kích thích của GH, các xương dài phát triển chiều dài của lớp sụn đầu xương, nguyên bào xương ở vỏ xương và trong một số khoang xương gây lắng đọng xương mới vào bề mặt của các xương cũ.
Sự đào thải các sản phẩm chuyển hóa của cơ thể
Nhiều cơ quan được liên kết gián tiếp loại bỏ chất thải trao đổi chất, hệ thống bài tiết chỉ các cơ quan được sử dụng để loại bỏ và bài tiết các thành phần phân hủy.
Điểm nhiệt chuẩn trong điều nhiệt cơ thể
Điểm nhiệt chuẩn tới hạn của vùng dưới đồi, mà ở đó ở dưới mức run cơ và trên mức bắt đầu đổ mồ hôi, được xác định chủ yếu bởi hoạt động của receptor càm nhận nhiệt trong vùng trước thị-trước dưới đồi.
Hoàn thiện của tinh trùng là thụ tinh với trứng
Có rất nhiều biến đổi xảy ra trong giai đoạn hoàn thiện tinh trùng mà nếu không có chúng, tinh trùng không thể xâm nhập vào bên trong trứng cà thực hiện quá trình thụ tinh.
Cảm giác: phân loại các loại cảm giác thân thể
Các cảm giác thân thể là các cơ chế thần kinh tập hợp tất cả những thông tin cảm giác từ mọi vị trí của cơ thể. Các cảm giác này khác với những cảm giác đặc biệt như thị giác, thính giác, khứu giác, vị giác và cảm giác về sự cân bằng.
Chức năng của hệ limbic: vị trí chủ chốt của vùng dưới đồi
Cấu trúc giải phẫu của hệ limbic, cho thấy phức hợp kết nối của các thành phần nội liên kết trong não. Nằm ở giữa những cấu trúc này là vùng dưới đồi, kích thước vô cùng nhỏ.
Phân ly oxy - hemoglobin: các yếu tố thay đổi và tầm quan trọng tới sự vận chuyển ô xy
pH giảm hơn giá trị bình thường từ 7,4 xuống tới 7,2; đồ thị phân ly Oxy- hemoglobin chuyển sang phải trung bình khoảng 15 %. Ngược lại, sự gia tăng pH từ bình thường 7,4 lên tới7,6 đường cong cũng chuyển sang trái một lượng tương tự.
Tần số âm thanh: định nghĩa nguyên lý vị trí thính giác
Phương pháp chủ yếu để hệ thần kinh phát hiện ra các tần số âm thanh khác nhau là xác định vị trí trên màng nền nơi mà nó được kích thích nhiều nhất, nó được gọi là nguyên lý vị trí trong xác định tần số âm thanh.
Tăng huyết áp: gây ra bởi sự kết hợp của tăng tải khối lượng và co mạch
Tăng huyết áp di truyền tự phát đã được quan sát thấy ở một số chủng động vật, bao gồm các chủng chuột, thỏ và ít nhất một chủng chó.
Ảnh hưởng của tập luyện thể thao trên cơ và hiệu suất cơ
Ở tuổi già, nhiều người trở nên ít vận động do đó cơ của họ teo rất nhiều. Trong những trường hợp này, tuy nhiên, tập luyện cho cơ có thể tăng sức mạnh cơ bắp hơn 100 %.
Cấu trúc hóa học của triglycerid (chất béo trung tính)
Cấu trúc triglycerid gồm 3 phân tử acid béo chuỗi dài kết nối với nhau bằng một phân tử glycerol. Ba acid béo phổ biến hiện nay cấu tạo triglycerides trong cơ thể con người.
Sự hấp thu thủy dịch của mắt
Sau khi thủy dịch được hình thành từ các mỏm mi, nó sẽ lưu thông, thông qua lỗ đồng tử đi vào tiền phòng của mắt sau đó chảy vào góc giữa giác mạc và mống mắt.
Dẫn truyền các tín hiệu cảm giác: con đường trước bên cho tín hiệu ít quan trọng
Đa số tín hiệu đau tận cùng ở nhân lưới cuả thân não và từ đây, chúng được chuyển tiếp đến nhận liềm trong của đồi thị, nơi các tín hiệu đau được xử lí tiếp.
Cuồng động nhĩ: rối loạn nhịp tim
Cuồng nhĩ gây ra nhịp dẫn truyền nhanh nhĩ thường là 200-350 nhịp/ phút. Tuy nhiên, bởi vì một phía của nhĩ co trong khi phía kia đang giãn, lượng máu nhĩ bơm rất ít.
Điều hòa sự bài tiết hormone tăng trưởng (GH)
Cơ chế chính xác điều khiển sự bài tiết GH vẫn chưa được hiểu một cách hoàn toàn, nhưng có vài yếu tố liên quan tới mức độ dinh dưỡng của cơ thể hoặc căng thẳng đã được biết là các yếu tố gây kích thích bài tiết GH.
Nhĩ thu và thất thu với các sóng: điện tâm đồ bình thường
Trước khi co bóp của cơ có thể xảy ra, sự khử cực phải lan truyền qua cơ. Sóng P xảy ra vào lúc bắt đầu của co bóp của tâm nhĩ, và phức bộ QRS của các sóng xảy ra vào lúc bắt đầu co bóp của tâm thất.
Sự nhạy cảm quá mức của các cơ quan chịu sự chi phối của hệ giao cảm và phó giao cảm sau khi loại bỏ dây thần kinh
Nguyên nhân của sự nhạy cảm quá mức mới chỉ được biết một phần. Là số lượng các receptor trên màng sau synap của các tế bào đích đôi khi tăng lên vài lần ở vị trí noradrenalin hoặc acetylcholin không còn được giảI phóng vào các synap.
Cung lượng tim: đánh giá theo nguyên lý thay đổi nồng độ ô xy
Đo nồng độ oxy dòng máu tĩnh mạch được đo qua catheter đưa từ tĩnh mạch cánh tay, qua tĩnh mạch dưới đòn và vào tâm nhĩ phải,cuối cùng là tâm thất phải và động mạch phổi.
Điều hòa thần kinh của lưu lượng máu ống tiêu hóa
Sự kích thích hệ thần kinh phó giao cảm dẫn truyền tới dạ dày và đại tràng làm tăng lượng máu tại chỗ trong cùng một lúc và làm tăng hoạt động bài tiết của tuyến.
Các chất giải phóng từ tế bào hình sao điều hòa lưu lượng máu não
Các chất trung gian chưa được biết rõ, nitric oxit, các chất chuyển hóa của acid arachidonic, ion kali, adenosin và các chất khác tạo ra bởi tế bào hình sao dưới kích thích của các neuron gần kề là các chất trung gian giãn mạch quan trọng.
Sinh lý thần kinh hành não
Hành não là phần thần kinh trung ương tiếp nối với tủy sống, nằm ở phần thấp nhất của hộp sọ, ngay sát trên lỗ chẩm. Hành não là nơi xuất phát của nhiều dây thần kinh sọ (từ dây V đến dây XII) trong đó quan trọng nhất là dây X.
Sinh lý nội tiết tuyến yên
Tuyến yên là một tuyến nhỏ, đường kính khoảng 1 cm, nằm trong hố yên của xương bướm, nặng 0,5g. Tuyến yên liên quan mật thiết với vùng dưới đồi qua đường mạch máu và đường thần kinh, đó là hệ thống cửa dưới đồi - yên.
Nồng độ canxi và phosphate dịch ngoại bào liên quan với xương
Tinh thể xương lắng đọng trên chất căn bản xương là hỗn hợp chính của calcium và phosphate. Công thức chủ yếu của muối tinh thể, được biết đến như là hydroxyapatit.
PO2 phế nang: phụ thuộc vào các độ cao khác nhau
Khi lên độ cao rất lớn, áp suất CO2 trong phế nang giảm xuống dưới 40 mmHg (mặt nước biển). Con người khi thích nghi với độ cao có thể tăng thông khí lên tới 5 lần, tăng nhịp thở gây giảm PCO2 xuống dưới 7 mmHg.
