- Trang chủ
- Phác đồ - Test
- Phác đồ điều trị bệnh lý nhi khoa
- Phác đồ điều trị viêm màng não mủ ở trẻ em
Phác đồ điều trị viêm màng não mủ ở trẻ em
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Nhận định chung
Viêm màng não mủ là tình trạng nhiễm khuẩn màng não do các tác nhân gây bệnh có khả năng sinh mủ (chủ yếu là một số loại vi khuẩn) xâm nhập vào màng não gây nên. Là một trong những bệnh cấp cứu nguy hiểm, thường gặp ở trẻ em, nhiều nhất là ở lứa tuổi dưới 3 tuổi, tỷ lệ tử vong và di chứng khá cao. Ba loại vi khuẩn gây bệnh viêm màng não mủ hay gặp nhất là:
Phế cầu (Streptococcus pneumoniae).
H. Influenzae (Haemophilus influenzae).
Não mô cầu (Neisseria meningitidis).
Riêng ở giai đoạn sơ sinh và trẻ nhỏ dưới 3 tháng tuổi (cũng như ở người già), căn nguyên gây bệnh thường gặp nhất là các loại vi khuẩn đường ruột (như E. Coli, Proteus, Klebsiella, Listeria, Streptococci nhóm B...). Ngoài ra nhiều loại vi khuẩn và nấm khác cũng có thể là căn nguyên gây viêm màng não mủ nhưng ít gặp hơn và thường xảy ra trên những bệnh nhân có tình trạng suy giảm miễn dịch, nhiễm khuẩn huyết.v.v
Phác đồ điều trị viêm màng não mủ ở trẻ em
Nguyên tắc chung
Viêm màng não mủ là một trong các bệnh cấp cứu, cần được định chẩn đoán, điều trị kịp thời và theo dõi chặt chẽ tiến triển của bệnh tại cơ sở y tế. Liệu pháp kháng sinh cần được chỉ định đúng, càng sớm càng tốt ngay khi xác định chẩn đoán. Trong những trường hợp bệnh nặng, các biện pháp điều trị tích cực và hỗ trợ là hết sức quan trọng để cứu sống người bệnh và giảm thiểu các di chứng.
Liệu pháp kháng sinh
Khi chưa xác định được chính xác căn nguyên vi khuẩn, liệu pháp kháng sinh được chỉ định theo lứa tuổi bệnh nhân, cụ thể như sau:
Bảng. Liệu pháp kháng sinh điều trị viêm màng não mủ khi chưa xác định căn nguyên
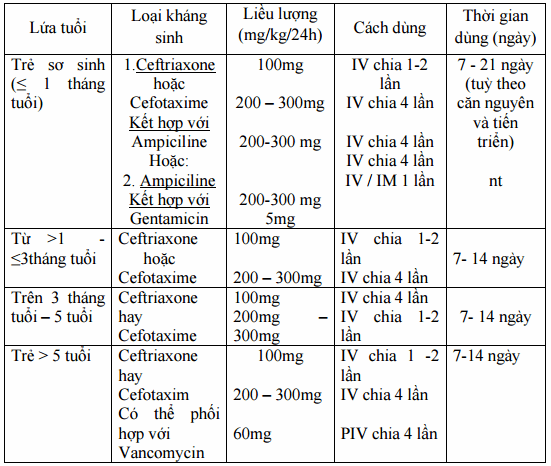
(Chữ viết tắt trong bảng 1: IV: Tiêm tĩnh mạch; PIV: truyền tĩnh mạch; IM: Tiêm bắp) Khi không đáp ứng đổi kháng sinh phổ rộng bao vây phế cầu và H. Influenzae.
Liệu pháp kháng sinh khi đã xác định được căn nguyên gây viêm màng não mủ (có kết quả cấy dịch não tuỷ dương tính và có kháng sinh đồ):
Với Phế cầu (S. Pneumoniae): Nếu vi khuẩn còn nhạy cảm với Penicilin: Dùng Benzyl Penicilin liều 60mg/kg tiêm TM chậm cho mỗi 6 giờ (250.000UI /kg/24h). - Nếu không làm được hay không có kháng sinh đồ và MIC nồng độ ức chế tối thiểu (MIC) > 0,125mg/l cần dùng Cefotaxime hoặc Ceftriaxone theo cách dùng tại bảng 1, phối hợp với Vancomycine 60mg/kg/24h chia 4 lần truyền tĩnh mạch, phối hợp Rifampicin 20mg/kg chia 2 lần uống . Thời gian điều trị thường phải kéo dài từ 10-14 ngày.
Với H. Influenzae: Dùng Cefotaxime hoặc Ceftriaxone theo cách dùng tại bảng. Thời gian điều trị thường từ 7- 10 ngày. Nếu không đáp ứng phối hợp pefloxacine 10 – 15 mg/kg/ngày chia 2 - 3 lần truyền tĩnh mạch trong ngày hay Meropenem 120mg/kg/ngày chia 3 - 4 lần tiêm mạch hay truyền tĩnh mạch.
Với Não mô cầu (N. Meningitidis): Penicillin G 250000UI/kg/24h; hoặc Ampicillin 200mg/kg/24h IV chia 4 lần. Cũng có thể dùng Cefotaxime hoặc Ceftriaxone theo cách dùng và liều lượng đã nêu trong bảng. Thời gian điều trị thường từ 5 - 7 ngày.
Với các loại trực khuẩn đường ruột Gr (-): Dùng Cefotaxime hoặc Ceftriaxone phối hợp với Gentamycin như đã nêu trong bảng. Thời gian điều trị thường kéo dài hơn tới 3 tuần.
Riêng với Listeria cần dùng Benzyl Penicilin (liều 250.000UI / Kg / 24h chia 4 lần) hoặc Ampicillin (liều 300 mg / Kg / 24h chia 4 - 6 lần). (kết hợp Trimethoprim + sulfamethoxazole liều “5 + 25” mg/Kg cho mỗi 6 giờ (“20+100”/Kg/24h), hoặc kết hợp Gentamicin theo liều 5mg/Kg/24h cho những trường hợp nặng). Có thể Thời gian điều trị thường từ 2 - 3 tuần. Chú ý: Trên những trường hợp bệnh nhân VMNM có biểu hiện suy gan, suy thận liều kháng sinh sử dụng cần được cân nhắc, tính toán cụ thể tuỳ theo mức độ suy gan, thận và tình trạng bệnh viêm màng não mủ.
Điều trị phối hợp
Nếu bệnh nhân hôn mê hoặc có dấu hiệu nhiễm khuẩn nặng, đe doạ shock nhiễm khuẩn cần được điều trị, chăm sóc tại phòng cấp cứu hoặc điều trị tích cực.
Nếu bệnh nhân có co giật: Cắt cơn giật bằng Seduxen, liều 0,1- 0,2mg /kg/lần pha trong dung dịch NaCl 0,9% tiêm tĩnh mạch chậm cho tới khi ngừng giật. Nếu vẫn còn giật có thể tiêm lại cứ sau mỗi 10 phút nhưng không quá 3 lần. Phòng co giật bằng Barbituric (Gardenal) uống liều 5-20mg/kg/ngày, kết hợp với việc dùng thuốc hạ nhiệt, chống phù não, cân bằng nước, điện giải và thăng bằng toan kiềm khi cần thiết.
Nếu bệnh nhân có suy hô hấp cần được cho thở oxy hoặc hô hấp hỗ trợ, kể cả cho thở máy khi có chỉ định.
Chống viêm bằng Dexamethason liều 0,2 - 0,4 mg/kg/ngày chia 2 lần tiêm tĩnh mạch chậm trong 3 ngày đầu cho những trường hợp nặng.
Chế độ chăm sóc và nuôi dưỡng: Bảo đảm thông khí, chống ứ đọng đờm rãi (hút đờm rãi, vỗ rung, đặt tư thế nằm ngiêng, đầu thấp...). Nếu bệnh nhân không ăn được cần cho ăn qua sonde và nuôi dưỡng hỗ trợ bằng đường tĩnh mạch.
Điều trị cụ thể tại các tuyến y tế
Tuyến xã:
Cần khám xét thận trọng, tỷ mỷ; nếu nghi ngờ bệnh nhân có khả năng mắc bệnh viêm màng não mủ phải chuyển tuyến trên ngay sau khi đã sơ cứu. Các biện pháp sơ cứu cần thiết là chống co giật hoặc phòng co giật, hạ sốt, chống suy hô hấp... Những trường hợp nặng, nếu điều kiện cho phép cần báo gấp để được hỗ trợ phương tiện vận chuyển và cấp cứu.
Tuyến huyện:
Chỉ tiếp nhận điều trị nếu có khả năng xác định chẩn đoán (chọc dò dịch não tuỷ, xét nghiệp dịch não tuỷ) và bệnh nhân không có biểu hiện tiên lượng nặng như hôn mê, suy hô hấp, đe doạ shock nhiễm khuẩn hoặc có khả năng biến chứng, không có các bệnh mạn tính kèm theo.
Tuyến tỉnh, trung ương:
Là nơi tiếp nhận và điều trị tất cả các trường hợp viêm màng não mủ, thực hiện được tất cả các biện pháp điều trị như đã nêu ở trên.
Bài viết cùng chuyên mục
Phác đồ điều trị thiếu máu tán huyết miễn dịch ở trẻ em
Các nguyên nhân thứ phát có thể gặp là lupus đỏ, suy giảm miễn dịch mắc phải, rối loạn tăng sinh của dòng tế bào lympho, sau nhiễm Mycoplasma pneumoniae.
Phác đồ điều trị rối loạn kali máu ở trẻ em
Hạ kali máu không yếu liệt cơ hô hấp, không rối loạn nhịp tim, không có công thức chung để điều chỉnh hạ Kali máu, do Kali là ion nội bào.
Phác đồ điều trị trào ngược dạ dày thực quản ở trẻ em
Tăng độ quánh của thức ăn, bằng cách cho thêm 1 thìa cà phê bột gạo vào 30g sữa công thức, hoặc sử dụng loại sữa tăng độ quánh.
Phác đồ điều trị béo phì ở trẻ em
Đánh giá béo phì không chỉ tính đến cân nặng, mà còn quan tâm đến tỷ lệ mỡ của cơ thể, béo phì được coi là bệnh vì nó chính là yếu tố nguy cơ mắc bệnh mạn tính.
Phác đồ điều trị sốc tim ở trẻ em
Sốc tim là tình trạng suy giảm chức năng co bóp cơ tim, dẫn đến hệ thống tuần hoàn không đáp ứng được nhu cầu chuyển hóa của mô, và cơ quan trong cơ thể.
Phác đồ điều trị bệnh còi xương do thiếu Vitamin D ở trẻ em
Tăng cường tạo khuôn xương, bằng cách tăng hoạt tính của DNA trong nguyên bào xương, kích thích vận chuyển, và lắng đọng Ca vào khuôn xương.
Phác đồ điều trị đái tháo nhạt trung ương ở trẻ em
Bệnh có thể gặp ở trẻ em, đặc biệt ở những bệnh nhân sau phẫu thuật thần kinh, hoặc có bất thường ở não.
Phác đồ điều trị bệnh tay chân miệng ở trẻ em
Các yếu tố sinh hoạt tập thể, như trẻ đi học, mẫu giáo, nơi trẻ chơi tập trung, là các yếu tố nguy cơ lây truyền, đặc biệt trong đợt bùng phát.
Phác đồ điều trị tăng amoniac máu ở trẻ em
Điều thiết yếu là phải định lượng ammoniac sớm, ở tất cả các trẻ ốm có nghi ngờ rối loạn chuyển hóa bẩm sinh, nếu không trẻ sẽ bị bỏ sót chẩn đoán.
Phác đồ điều trị hạ can xi máu ở trẻ em
Trong cơ thể can xi ion hóa, giữ nhiệm vụ điều hòa chức năng của enzyme, ổn định mang thần kinh cơ, tiến trình đông máu và tạo xương.
Phác đồ điều trị tồn tại ống động mạch ở trẻ em
Ở trẻ bình thường, ống động mạch tự đóng trong khoảng từ ngày thứ 2 đến ngày thứ 6 sau khi ra đời, nếu đóng kéo dài hơn thì gọi là còn ống động mạch.
Phác đồ điều trị bệnh cúm ở trẻ em
Bệnh nhân phải được cách ly, và thông báo kịp thời cho cơ quan y tế dự phòng, dùng thuốc kháng vi rút đơn độc, hoặc kết hợp sớm.
Phác đồ điều trị nhiễm kiềm ở trẻ em
Điều trị nguyên nhân ngừng thuốc lợi niệu, dùng thuốc kháng aldosteron, diamox, trường hợp cần thiết phải điều chỉnh tình trạng nhiễm kiềm bằng NH4Cl.
Phác đồ điều trị rối loạn tự kỷ ở trẻ em
Nguyên nhân của tự kỷ vẫn chưa được xác định, nhưng được cho là đa yếu tố, với vai trò chính là di truyền.
Phác đồ điều trị loãng xương ở trẻ em
Hiệu quả của thuốc làm giảm nguy cơ gãy xương, và làm giảm đau ở bệnh nhân loãng xương do tạo xương bất toàn.
Phác đồ điều trị liệu pháp tham vấn tâm lý ở trẻ em
Trong quá trình điều trị, các rối loạn về tâm lý nó được xem như là liệu pháp hỗ trợ rất quan trọng, được phối hợp với các liệu pháp tâm lý khác.
Phác đồ điều trị bệnh não thiếu ô xy thiếu máu cục bộ trẻ em
Liệu pháp hạ thân nhiệt, mặc dù thiếu những so sánh cần thiết, làm lạnh vùng đầu, và làm lạnh toàn thân cho thấy hiệu quả.
Phác đồ điều trị rối loạn Tic
Các tic được cảm nhận như không thể cưỡng lại được, nhưng có thể dừng tic lại hữu ý, trong những khoảng thời gian khác nhau.
Phác đồ điều trị còn ống động mạch ở trẻ đẻ non
Tồn tại ống động mạch sau sinh ở trẻ đẻ non, là do ống động mạch không trải qua tất cả các giai đoạn trưởng thành, về mặt cấu trúc.
Phác đồ điều trị ong đốt ở trẻ em
Biến chứng nguy hiểm, có thể gây tử vong ở tất cả các loại ong là sốc phản vệ, riêng ở ong vò vẽ, suy thận cấp, tán huyết, tiểu Myoglobin do tiêu cơ vân.
Phác đồ điều trị tăng lactate máu trong rối loạn chuyển hóa bẩm sinh
Khó phân biệt tăng lactate máu tiên phát, hay thứ phát, lactate dịch não tủy nên được định lượng thường qu,y khi có chỉ định chọc dịch não tủy.
Phác đồ điều trị viêm mủ màng phổi ở trẻ em
Áp dụng với tất cả các bệnh nhân để chẩn đoán nguyên nhân, và hỗ trợ điều trị, lấy dịch màng phổi để làm xét nghiệm sinh hoá, tế bào, soi tươi, nuôi cấy.
Phác đồ điều trị liệu pháp thư giãn tâm lý ở trẻ em
Thư giãn là một phương pháp hành vi, đòi hỏi con người phải chú tâm vào tập thư giãn mềm cơ bắp, tập thở chậm, tạo trạng thái thoải mái về tinh thần.
Phác đồ điều trị sốt giảm bạch cầu hạt ở trẻ em
Trẻ em bị các bệnh ung thư thường bị suy giảm miễn dịch, và dễ mắc các bệnh nhiễm trùng, là nguyên nhân gây tử vong hàng đầu.
Phác đồ điều trị tăng đường huyết sơ sinh
Những trẻ sơ sinh bị tiểu đường, thì sau điều trị ổn đường huyết, chuyển sang điều trị Insulin duy trì, một số trường hợp dùng Sulfonylure.
