- Trang chủ
- Chẩn đoán & điều trị
- Chẩn đoán và điều trị bệnh nhân bị bệnh thận
- Bệnh thận mãn tính
Bệnh thận mãn tính
Bệnh thận mạn ít khi hồi phục và thường dần dần dẫn đến tới giảm chức năng thận, thậm chí ngay cả khi các nguyên nhân ban đầu đã được loại bỏ.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Những điểm thiết yếu trong chẩn đoán
Tăng nitơ máu tiến triển hàng tháng đến hàng năm.
Triệu chứng và dấu hiệu của hội chứng tăng urê máu kéo dài.
Đa số trường hợp có tăng huyết áp.
Thường có tình trạng đẳng niệu và trụ lớn trong nước tiểu.
Hình ảnh hai thận bé trên siêu âm có giá trị chẩn đoán xác định
Các biểu hiện loạn sản xương do thận trên X quang khẳng định thêm chẩn đoán.
Nhận định chung
Hơn một nửa trường hợp suy thận mạn là do đái tháo đường (khoảng 30%) và tăng huyết áp (khoảng 25%). Viêm cầu thận, bệnh lý bàng quang và các bệnh khác của hệ tiết niệu chiếm khoảng 20 - 25%. Còn lại khoảng 1/6 số bệnh nhân suy thận mạn không rõ nguyên nhân. Các nguyên nhân chính của suy thận mạn được thống kê trong bảng. Tại Mỹ, vào năm 1995 có 68 000 người bắt đầu được lọc máu, nhưng tổng số người được lọc máu trong cả năm 1995 là 257 000 người.
Bệnh thận mạn ít khi hồi phục và thường dần dần dẫn đến tới giảm chức năng thận, thậm chí ngay cả khi các nguyên nhân ban đầu đã được loại bỏ. Sự giảm tổng lượng cầu thận làm phì đại các cầu thận còn lại, và như vậy, mức lọc cầu thận trở lại bình thường tức thời. Nhưng chính sự thích nghi tạm thời này lại làm tăng gánh nặng cho các cầu thận lành còn lại đó và dẫn đến xơ hóa các cầu thận này một cách nhanh chóng cùng vời sự xơ hóa tổ chức kẽ. Ngược lại, ở người chỉ còn một thận do đã cho đi một thận, có sự giảm chức năng thận, nhưng thường không bị suy thận mạn. Phải mất đi một số lượng lớn cầu thận mới dẫn đến suy giảm dần dẩn chức năng thận do tổn thương.
Các biểu hiện
Các triệu chứng và dấu hiệu
Các triệu chứng suy thận mạn thường phát triển từ từ và không đặc hiệu (bảng). Nhiều người vẫn không có triệu chứng gì ngay cả khi suy thận đã nặng (mức lọc < 10 - 15 ml/phút). Các triệu chứng bao gồm mệt mỏi, yếu, mệt thỉu. Thường hay có các biểu hiện đường tiêu hóa như chán ăn, buồn nôn, nôn, có vị kim loại trong miệng, nấc. Các biểu hiện thần kinh có thể gặp là kích thích, khó tập trung tư tưởng, mất ngủ, chân tay bồn chồn, xoắn vặn. Rất hay gặp ngứa và rất khó điều trị. Khi hội chứng urê huyết cao nặng dần sẽ giảm ham muốn tình dục, kinh nguyệt không đều, đau ngực do viêm màng ngoài tim, loạn cảm. Các triệu chứng ngộ độc thuốc, nhất là các thuốc được đào thải qua thận, càng tăng khi chức năng thận càng giảm (xem bảng về các liều dùng thuốc kháng sinh).
Bảng. Các nguyên nhân chính gây suy thận mạn

Bảng. Các triệu chứng và dấu hiệu hội chứng tăng urê huyết

Khi khám thực thể, thấy bệnh nhân có tình trạng bệnh kéo dài, cao huyết áp hay gặp. Có thể thấy da vàng và nhiều vết bầm tím. Hơi thở có thể có mùi vị cá rất đặc trưng cho tình trạng urê huyết cao. Có thể gặp các biểu hiện tuần hoàn và hô hấp như phù, điện tim to, ran ẩm phổi, tiếng cọ màng ngoài tim. Các biểu hiện về tri giác có thể từ kém tập trung đến lú lẫn, sững sờ, hôn mê. Rung giật cơ và loạn giữ tư thế (asterixis) là những biểu hiện của bệnh não do urê huyết cao.
Bảng. Liều kháng sinh dùng trong suy thận (mức lọc ≤ 10 ml/phút)

Thuật ngứ urê huyết cao (uremia) thường được dùng để mô tả bệnh cảnh này, nhưng nguyên nhân tại sao thì vẫn chưa biết rõ. Urê nitơ máu và creatinin huyết tương là các chất chỉ điểm tình trạng tăng các độc chất chưa biết rõ, còn urê được cho là có một vai trò nào đó trong tình trạng ngộ độc có urê máu cao.
Ở bất cứ bệnh nhân suy thận mạn nào, nhận biết và điều trị mọi nguyên nhân có thể được là điều hết sức quan trọng, cần loại bỏ các nguyên nhân như nhiễm khuẩn tiết niệu, tắc đường tiết niệu, mất nước ngoại bào, các chất độc thận, tăng huyết áp, suy tim sung huyết, tăng calci máu (bảng). Bất cứ nguyên nhân trong số kể trên đều có thể khiến suy thận mạn từ trước trở nên nặng hơn.
Dấu hiệu cận lâm sàng
Chẩn đoán suy thận dựa vào việc xác định tăng urê, creatinin máu. Cần đánh giá kỹ hơn để phân biệt giữa suy thận mạn với suy thận cấp. Có chứng cớ tăng urê, creatinin từ trước, bất thường trong nước tiểu từ trước, creatinin máu tăng kéo dài nhiều ngày chứng tỏ là bệnh mạn tính. Việc ghi lại tỷ lệ ngược của nồng độ creatinin máu (1/ creatinin máu) so với thời gian đối với các mẫu xét nghiệm các ngày (hoặc năm, tháng) trước đó rất hữu ích để đánh giá suy thận giai đoạn cuối (hình). Nếu thấy đường cong đi xuống càng dốc, thì càng cần phải tìm và loại bỏ các nguyên nhân gây bệnh cấp tính. Thiếu máu, toan chuyển hóa, tăng phosphat và hạ calci máu, tăng kali máu đều có thể gặp cả trong suy thận cấp và suy thận mạn. Nếu có hiện tượng đẳng niệu, tức là chức năng cô đặc và hòa loãng của ống thận đã bị tổn thương. Soi cặn nước tiểu có thể thấy có trụ sáp lớn do các cầu thận giãn và phì đại.
Chẩn đoán hình ảnh
Hình ảnh kích thước thận hai bên bé (< 10 cm) trên siêu âm giúp cho việc xác định suy thận mạn, tuy rằng có thể gặp kích thước thận bình thường hoặc to trong các bệnh thận đa nang, bệnh thận do đái tháo đường, thoái hóa dạng bột, đa u tủy xương và tắc đường tiết niệu. Hình ảnh loạn dưỡng xương do thận trên X quang cũng rất hữu ích, vì những thay đổi do cường cận giáp này thường chỉ xuất hiện sau một hay nhiều năm có cường cận giáp do suy thận. Hình ảnh mất chất vôi ở vỏ xương ngón và bàn tay phía xương quay chứng tỏ có cường cận giáp trạng.
Bảng. Các nguyên nhân suy thận có thể hồi phục
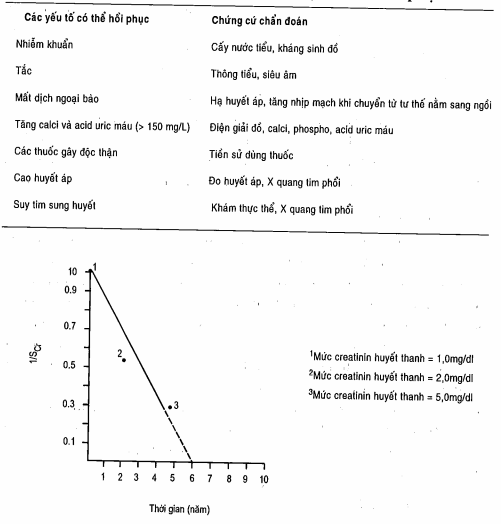
Hình. Sự giảm chúc năng thận được vẽ theo thời gian cho đến suy thận giai đoạn cuối. Đường gạch liền cho thấy sự giảm tuần tiến chức năng thận theo thời gian. Đường gạch nối chỉ ra sự tiên đoán về thời gian suy thận tiến triển đến giai đoạn cuối.
Biến chứng
Tăng kali máu
Thường chỉ thấy tăng kali máu khi mức lọc cầu thận giảm nặng (< 10 ml/phút). Tuy nhiên, một số trường hợp sau có thể gây tăng kali máu dù mức lọc cầu thận vẫn chưa giảm nặng: các tình trạng gây phá hủy tế bào như tan máu, chấn thương, tình trạng giảm renin - aldosteron máu (nhiễm toan ống thận typ IV, nhất là trong đái tháo đường), tình trạng toan (cứ giảm 0,1 đơn vị pH sẽ làm tăng 0,6 mEq/L kali máu); và các nguyên nhân bên ngoài như chế độ ăn (các chất ăn thay muối có chứa nhiều kali) và dùng các thuốc ức chế đào thải kali như amilorid, triamteren, spironolacton, các thuốc kháng viêm không steroid, các thuốc ức chế men chuyển và các thuốc chẹn bêta giao cảm.
Điều trị tăng kali máu cấp bao gồm theo dõi hoạt động tim qua máy, calci clorid, insulin và đường, bicarbonat. Tăng kali máu mạn được điều trị tốt nhất bằng chế độ ăn ít kali và uống nhựa trao đổi ion (polystyren sulfonat natri) nếu cần, với liều thông thường là 15 - 30g, ngày một lần với hước hoa quả hoặc đường sorbitol. Vì ở những bệnh nhân này, đào thải kali qua đường tiêu hóa rất quan trọng nên cần tránh để bệnh nhân bị táo bón.
Rối loạn thăng bằng toan - kiềm
Thận bị tổn thương, mất khả năng đào thải 1 mEq/kg/ngày chất acid do chuyển hóa đạm từ thức ăn sinh ra, dẫn đến toan chuyển hóa nếu tổn thương thận lan rộng. Cũng chính vì mất khả năng đào thải acid nên thận không sản xuất đủ amoniac (NH3) và mất khả năng kiềm hóa nước tiểu. Nhưng toan máu cũng còn do giảm khả năng đào thải các acid chuẩn độ được như các gốc sulfat và phosphat và giảm khả năng bài xuất ion H+ tại ống thận. Tất cả các bệnh nhân suy thận mạn đều có cân bằng dương về ion H+ (ứ H+ trong cơ thể), pH máu động mạch có thể vẫn duy trì được ở mức 7,33 - 7,37 và bicarbonat thường hiếm khi thấp dưới 15 mEq/L. Ứ ion thường có thể giải quyết bằng hệ thống đệm là lượng lớn bicarbonat và phosphat calci từ xương ra. Đó chính là nguyên nhân của loạn dưỡng xương do thận được nêu sau đây.
Nồng độ bicarbonat máu thường cần được duy trì ở mức 18 - 20 mEq/L bằng các muối kiềm như bicarbonat natri, bicarbonat calci và citrat kali hay natri. Liều ban đầu thường là 20 - 30 mmol kiềm mỗi ngày chia 3 lần trong ngày và kiểm tra nồng độ trong máu nếu cần.
Biến chứng hệ tim mạch
Tăng huyết áp:
Khi suy thận tiến triển, thường có cao huyết áp do ứ muối và nước. Tình trạng tăng renin máu và việc sử dụng erythropoietin ngoại sinh cũng góp phần gây tăng huyết áp. Cao huyết áp là biến chứng phổ biến nhất trong suy thận giai đoạn cuối và cần được điều trị cẩn thận, nếu không, suy thận sẽ càng phát triển nhanh chóng hơn.
Điều trị tăng huyết áp trong suy thận có thể thành công bằng cách hạn chế muối và nước, giảm cân nếu cần, phối hợp với dùng thuốc. Khi suy thận nặng hơn, khả năng điều chỉnh cân bằng nước và muối càng giảm đi, vì vậy dùng nhiều muối có thể dẫn đến suy tim sung huyết, phù và cao huyết áp, nhưng nếu dùng quá ít muối sẽ làm giảm khối lượng máu và hạ huyết áp. Có thể bắt đầu bằng hạn chế muối vừa phải, khoảng 4 - 6 g/ ngày, nhưng nếu huyết áp vẫn cao, có thể giảm lượng muối ăn vào xu ống đến 2g/ ngày. Thuốc dùng ban đầu có thể là các thuốc ức chế men chuyển hoặc losartan (nếu kali máu và mức lọc cầu thận còn cho phép), các thuốc chẹn kênh calci, các thuốc lợi tiểu và các thuốc chẹn bêta. Các thuốc bổ trợ khác như clonidin, hydralazin, minoxidil thường là cần thiết và cũng chứng tỏ sự khó khăn trong việc xử trí cao huyết áp ở những bệnh nhân này.
Viêm màng ngoài tim:
Khi nồng độ nitơ urê máu (BUN) vượt quá 100 mg% (1g/L), sẽ xuất hiện viêm màng ngoài tim, mà nguyên nhân có thể là do ứ đọng các chất độc do chuyển hóa. Triệu chứng thông thường là đau ngực sốt và đôi khi có mạch nghịch đảo. Có thể nghe được tiếng cọ màng ngoài tim, những khi không nghe tiếng cọ có thể là do tràn dịch đã nhiều. X quang ngực có thể thấy diện tim to và điện tâm đồ cho hình ảnh đặc trưng. Có thể gặp chèn ép tim với dấu hiệu giảm cung lượng tim và tĩnh mạch cổ nổi. Viêm màng ngoài tim là một chỉ định tuyệt đối cho lọc máu ngoài thận.
Suy tim sung huyết:
Bệnh nhân suy thận giai đoạn cuối thường có xu hướng tăng cung lượng tim do ứ dịch ngoại bào, luồng thông trái - phải qua cầu nối chạy thận nhân tạo và do thiếu máu. Cùng với tăng huyết áp, các hiện tượng ứ dịch, luồng thông và thiếu máu này sẽ dẫn tới tăng sự hoạt động của cơ tim và tăng nhu cầu O2. Bệnh nhân suy thận cũng còn bị xơ vữa động mạch nhanh chóng. Tất cả những hiện tượng trên đây làm phì đại thất trái và giãn buồng tim. Ngoài ra, các chứng cớ phát hiện gần đây cho thấy hormon cận giáp cũng có vai trò gây bệnh cơ tim ở bệnh nhân suy thận.
Cần kiểm soát chặt chẽ lượng muối và nước vào cơ thể ở các bệnh nhân có vô niệu hoặc thiểu niệu. Các thuốc lợi niệu đều có tác dụng. Tuy nhiên, khi mức lọc cầu thận giảm < 10 - 15 ml/phút thì các thuốc nhóm thiazid sẽ mất tác dụng. Thuốc lợi niệu dùng phổ biến nhất là thuốc tác động ở quai Henle, và thường là cần liều cao khi suy thận tiến triển. Việc dùng digoxin cần rất thận trọng vì thuốc này chủ yếu được đào thải qua thận. Thuốc ức chế men chuyển cũng có tác dụng chống suy tim ở bệnh nhân suy thận nhưng khi creatinin máu lên cao quá 30 mg/L thì không nên dùng các thuốc này nữa, vì chúng có thể làm tăng kali máu và làm giảm thêm chức năng thận. Nhưng nếu bệnh nhân đã được lọc máu ngoài thận thì nguy cơ tăng kali máu sẽ giảm đi và lại có thể dùng được các thuốc ức chế men chuyển, nhưng phải kiểm tra nồng độ kali và creatinin máu 2 - 3 ngày một lần.
Các biến chứng về máu
Thiếu máu:
Thiếu máu trong suy thận mạn có đặc điểm là đẳng sắc, hồng cầu bình thường do giảm sản xuất erythropoitein từ thận, nặng dần lên khi mức lọc cầu thận giảm xuồng dưới 20 - 25 ml/phút. Ngoài ra, huyết tán kín đáo, mất máu do rối loạn chức năng tiểu cầu hoặc do chạy thận nhân tạo cũng góp phần tăng thiếu máu. Trước khi kết luận là thiếu máu do suy thận, cần loại trừ nguyên nhấn do xuất huyết tiêu hóa và thiếu vitamin B12.
Thường có chỉ định dùng erythropoietin tái tổ hợp (epoetin alfa) khi hematocrit dưới 30 - 35%. Liều thay đổi tùy từng bệnh nhân, nhưng thường bắt đầu bằng 20 - 50 đơn vị/kg (1000 - 4000 đơn vị/liều) tuần 3 lần, qua đường tĩnh mạch ở bệnh nhân đang chạy thận nhân tạo, hoặc dưới da ở bệnh nhân đang thẩm phân phúc mạc hoặc chưa phải lọc máu. Cần đảm bảo đủ sắt để thuốc có tác dụng, cho nên cần cho thêm sắt nếu nồng độ ferritin máu dưới 100 µ/ml, nếu độ bão hòa transferrin < 20% hòặc khi có > 10% hồng cầu nhược sắc. Liều uống thông thường là 325 mg sắt sulfat, ngày tữ 1 đến 3 lần, nhưng đôi khi bệnh nhân khó dung nạp liều này. Lúc đó phải dùng đến sắt dextran hoặc sắt gluconat qua đường tĩnh mạch.
Khoảng 20% bệnh nhân điều trị bằng epoetin alfa sẽ có biến chứng tăng huyết áp, nhất là ở những bệnh nhân có hematocrit thấp lúc bắt đầu điều trị bằng thuốc này. Vì vậy, cần điều chỉnh liều hoặc dùng thuốc chống tăng huyết áp đồng thời với điều trị epoetin.
Rối loạn đông máu:
Rối loạn đông máu chủ yếu là do rối loạn chức năng tiểu cầu. Thường số lượng tiểu cầu giảm nhẹ nhưng thời gian chảy máu kéo dài do tiểu cầu giảm độ tập trung và mất khả năng dính kết. Trên lâm sàng thường thấy bệnh nhân có xuất huyết đa dạng và có xu hướng chảy máu kéo dài khi phẫu thuật.
Chỉ điều trị khi có triệu chứng. Nâng hematocrit lên > 30% làm giảm thời gian chảy máu ở nhiều bệnh nhân. Dùng desmopressin với liều 25µg đường tĩnh mạch một lần duy nhất trước mổ thường có tác dụng chống chảy máu khi mổ do làm tăng giải phóng yếu tố VIII von Willeband từ tế bào nội mạc. Estrogen kết hợp, liều 0,6 mg/kg hòa trong 50 ml dung dịch natri clorid 0,9% truyền tĩnh mạch trong 30 - 40 phút, ngày 1 lần, hoặc uống 2,5 - 5 mg trong 5 - 7 ngày có tác dụng tốt trong nhiều tuần. Lọc máu thường làm cải thiện một phần thời gian máu chảy, nhưng không bao giờ trở về bình thường được. Lọc màng bụng được ưa chuộng hom chạy thận nhân tạo vì chạy thận cần dùng heparin là chất dễ gây rốì loạn chảy máu. Tua lạnh (10 - 15 túi) ít khi phải dùng đến và ít khi dùng quá 24 giờ.
Các biến chứng thần kinh
Bệnh não do urê huyết cao chỉ xuất hiện khi mức lọc cầu thận xuống dưới 10 - 15 ml/phút. Hormon cận giáp được coi là một trong những độc chất gây ra tình trạng này. Biểu hiện ban đầu là khó tập trung nhưng tiến triển dần đến ngủ gà, lú lẫn rồi hôn mê. Khám thực thể thấy có rung giật nhãn cầu, yếu, liệt rũ đầu chi cách hồi và tăng phản xạ gân xương. Các biểu hiện này giảm hoặc biến mất khi bắt đầu lọc máu.
Các bệnh lý thần kinh khác gặp ở 65% bệnh nhân cần lọc máu, nhưng đều là khi mức lọc cầu thận < 10 ml/phút. Các biểu hiện thần kinh ngoại biên là rối loạn vận động và cảm giác kiểu đi găng và đi tất ở tay và chân và tổn thương từng dây thần kinh riêng rẽ hoặc phối hợp. Bệnh nhân thấy khó chịu vật vã ở chân, mất phản xạ sâu và đau ngọn chi. Chỉ định lọc máu sớm có thể tránh được bệnh lý thần kinh ngoại vi, nhưng kết quả rất thay đổi. Các biểu hiện thần kinh khác là bất lực và rối loạn các chức năng tự chủ.
Rối loạn chuyên hóa chất khoáng
Rối loạn chuyển hóa calci, phospho và tại xương đựợc mô tả dưới thuật ngữ loạn dưỡng xương do thận. Biểu hiện phổ biến nhất là các nang xơ dạng viêm xương (osteitis fibrosa cystica), chính là những biến đổi về xương do cường cận giáp thứ phát. Khi mức lọc cầu thận giảm dưới 25% bình thường, sự đào thải phospho sẽ bị biến loạn. Tăng phospho máu gây hạ calci máu, dẫn đến kích thích tuyến cận giáp tiết nhiều hormon cận giáp để tăng cường đào thải phosphat nhằm duy trì nồng độ phospho máu ở mức bình thường. Quá trình này diễn ra liên tiếp làm tăng cao nồng độ hormon cận giáp trong máu và tăng sự chuyển đổi ở xương dẫn tới các tổn thương dưới màng xương và mất chất xương dạng hủy cốt. Trên lâm sàng, bệnh nhân bị đau xương và yếu gốc cơ. Có thể thấy calci hóa tổ chức, Trên X quang thấy các tổn thương chủ yếu ở các xương bàn đốt ngón chi và đầu ngoài xương đòn.
Nhuyễn xương là một dạng khác của loạn dưỡng xương do thận mà chủ yếu là giảm quá trình chuyển đổi tại xương. Khi chức năng thận suy giảm nặng, thận giảm khả năng biến đổi vitamin D từ dạng 25 hydroxy-cholecalciterol thành 1,25 dihydroxy là dạng hoạt tính mạnh hơn. Ruột cũng giảm hấp thu calci dẫn đến hạ calci máu và kém khoáng hóa xương. Lắng đọng nhôm trong xương cũng làm xương mềm hơn. Hiện tượng này xảy ra ở bệnh nhân được điều trị bằng chế phẩm nhôm để gắn kết và thải phospho trong nhiều năm.
Cả hai quá trình bệnh lý trên gây đau xương và yếu gốc chi, gãy xương khó liền. Khi tích số calci - phospho máu [(bình thường được tính bằng nồng độ calci huyết thanh (mg%) x nồng độ phosphat huyết thanh (mg%)] vượt quá 60 - 70, sẽ xuất hiện sự lắng đọng calci tại các mạch máu, mô mềm, phổi và cơ tim. Việc điều trị nên bắt đầu bằng hạn chế lượng phospho trong chế độ ăn. Các thuốc gắn phospho như calci carbonat hoặc calci citrat có tác dụng tại ruột, nên thường được uống liều nhỏ nhiều lần (3 - 4 lần) trong ngày, cần điều chỉnh liều sao cho nồng độ calci máu ở mức 100 mg/L (để tránh tăng calci máu) và nồng độ phospho khoảng 45 mg/L. Hydroxid nhôm cũng là chất gắn phospho mạnh nhưng có thể gây nhuyễn xương và bệnh lý thần kinh, vì vậy chỉ nên dùng trong giai đoạn cấp tính, tránh dùng kéo dài. Cần theo dõi nồng độ vitamín D máu. Nên dùng dưới dạng calcitriol, khi nồng độ phospho máu đã ổn định. Liều ban đầu là 0,25pg/ ngày rồi tăng dần lên hàng tháng cho đến khi đạt được nồng độ calci máu bình thường.
Rối loạn nội tiết
Khí mức lọc cầu thận xuống dưới 10 - 20 ml/ phút, sẽ xuất hiện tình trạng kém dung nạp glucose, chủ yếu là do tăng sự kháng insulin ở ngoại vi. Nồng độ glucose khi đói thường ở mức bình thường hoặc hơi cao. Nồng độ insulin máu cũng cao hơn bình thường do thận giảm khả năng đào thải insulin. Vì thế, trên lâm sàng có thể thấy bệnh nhân tăng hoặc hạ đường máu, tùy thuộc vào rối loạn nổi trội.
Giảm ham muốn tình dục và khả năng hoạt động tình dục rất phổ biến ở người suy thận mạn. Nam giới bị giảm nồng độ testosteron máu, còn phụ nữ thường không có hiện tượng rụng trứng. Dù có giảm khả năng sinh sản, nhưng phụ nữ vẫn có thể có thai nếu được lọc máu và dinh dưỡng tốt. Chính vì thế, phụ nữ vẫn nên dùng thuốc ngừa thai nếu không mong có con tiếp.
Chức năng các tuyến khác như tuyến giáp trạng, tuyến yên, tuyến thượng thận vẫn bình thường, dù nồng độ các chất như thyroxin, hormon tăng trưởng và cortisol không hoàn toàn bình thường.
Điều trị
Chế độ ăn
Các bệnh nhân suy thận cần được các nhà dinh dưỡng thận khám và đánh giá để có những lời khuyên cụ thể về chế độ ăn và các chất ăn vào như đạm, muối, nước, kali và phospho.
Hạn chế đạm:
Trên thực nghiệm thấy hạn chế protein sẽ làm chậm quá trình tiến tới suy thận giai đoạn cuối, nhưng kết quả trên thử nghiệm lâm sàng không thường xuyên như vậy. Người ta đã tiến hành một nghiên cứu lớn về thay đổi chế độ ăn trong bệnh thận, nhưng kết quả cuối cùng không rút ra được kết luận cụ thể. Phân tích tổng hợp 5 nghiên cứu lớn khác cũng thấy dù một số thuốc như ức chế men chuyển có thể có lợi, nhưng cũng không kiểm soát được các rối loạn trong suy thận mạn. Lượng protein ăn vào hàng ngày không được vượt quá 1g/kg/ngày, và khi hạn chế protein thấy tỏ ra có tác dụng, thì không nên vượt quá 0,6g/kg/ngày.
Hạn chế muối và nước:
Khi suy thận đã nặng, thận mất khả năng điều chỉnh những thay đổi lớn về muối. Nếu ăn quá 3 - 4 g/ngày sẽ gây phù, tăng huyết áp và suy tim sung huyết, nhưng nếu ăn quá ít (< 1g/ngày) sẽ gây giảm thể tích dịch trong cơ thể và gây hạ huyết áp. Đối với bệnh nhân không được lọc máu, hàng ngày chỉ nên dùng 1- 2 g muối và 1- 2 lít dịch để đảm bảo duy trì cân bằng dịch - điện giải.
Hạn chế kali:
Khi mức lọc cầu thận < 10- 20 ml/phút cần hạn chế kali đưa vào cơ thể. Cần cho bệnh nhân danh sách những thức ăn nào chứa bao nhiêu kali sao cho lượng đưa vào không quá 60 - 70 mEq/ngày (nhu cầu người bình thường là 100 mEq/ngày).
Hạn chế phospho:
Cần duy trì nồng độ phospho máu dưới 4,5 mg%. Các thức ăn giàu phospho như trứng, sữa, thịt cần hạn chế. Khi mức lọc cầu thận còn > 10 - 20 ml/phút, nhu cầu phospho hàng ngày là 5 - 10 mg/kg. Khi suy thận nặng hơn, thường phải dùng các thuốc gắn phospho. Xem thêm phần điều trị rối loạn chuyển hóa chất khoáng để rõ hơn về điều trị tăng phospho máu.
Hạn chế magnesi:
Magnesi cúng được đào thải chủ yếu qua thận, nhưng ít khi có nguy cơ tăng magnesi máu, trừ khi truyền tĩnh mạch hoặc khi bệnh nhân uống một lượng lớn magnesi. Vì vậy cần chống chỉ định dùng các thuốc tẩy và thuốc chống toan dạ dày chứa nhiều magnesi cho bệnh nhân suy thận.
Lọc máu
Khi điều trị bảo tồn mà không còn kết quả, cần chỉ định lọc máu bằng chạy thận nhân tạo hoặc lọc màng bụng, và ghép thận. Các chỉ định lọc máu như sau:
Có các triệu chứng urê huyết cao như viêm màng ngoài tim, bệnh não hoặc rối loạn đông máu.
Quá tải dịch không đáp ứng với thuốc lợi niệu.
Tăng kali máu khó điều chỉnh.
Toàn máu nặng (pH < 7,2)
Có các triệu chứng về thần kinh như co giật, viêm thần kinh ngoại biên. Thường chỉ định lọc máu khi nồng độ creatinin máu vượt quá 100 mg/L (hoặc nitơ urê máu (BUN) vượt qụá 1 g/L). Nếu là suy thận do đái tháo đường, cần chỉ định lọc máu sớm hơn.
Việc chuẩn bị cho lọc máu cần có quan điểm làm việc trong một nhóm các thầy thuốc hợp tác với nhau, bao gồm: các nhà tiết chế, nhà xã hội học, nhà tâm thần học, thầy thuốc ngoại khoa ghép thận, và dĩ nhiên là các bác sĩ điều trị cùng các nhà thận học. Cần giải thích rõ cho bệnh nhân và gia đình về những điều lợi và hại của việc lọc máu, để họ có thể tự chọn quyết định lọc hay không.
Thận nhân tạo:
Lọc máu bằng chạy thận nhân tạo đòi hỏi phải có luồng máu liên tục đến một bên màng lọc, còn bên kia cần có dịch lọc đến màng lọc để một mặt loại bỏ được các chất độc và mặt khác có thể bổ xung được các chất cần thiết. Thường cần một cầu nối mạch máu bằng cách nối động - tĩnh mạch hoặc đặt một ống chất dẻo nôi liền động - tĩnh mạch. Thường thì cầu nốỉ động tĩnh mạch dùng được lâu hơn ống chất dẻo, nhưng cần phải tạo ra 6 - 8 tuần trước khi lọc. Hơn nữa, khi dùng ống chất dẻo cũng hay gặp nhiễm khuẩn, khối đông và phình mạch hơn làm cầu nối. Tụ cầu vàng là vi khuẩn gây bệnh hay gặp nhất.
Thường thì cần chạy 3 lần một tuần, thời gian chạy mỗi lần là 3 - 4 giờ, tùy thuộc kích thước cơ thể, loại quả lọc và các yếu tố khác. Việc lọc máu tại nhà ngày nay không còn phổ biến như trước đây nữa, vì người ta thấy tốn kém hơn do phải đào tạo một đội ngũ kỹ thuật viên lớn, cũng như các trang thiết bị khác.
Lọc máu màng bụng:
Khi lọc máu màng bụng, thì màng bụng chính là quả lọc. Dịch và các chất hòa tan di chuyển qua các nền mao mạch nằm giữa các lớp của phúc mạc để vào trong dịch lọc. Dịch lọc được đưa vào ổ bụng qua một ống thông (catheter). Cách hay dùng nhất là lọc máu màng bụng liên tục ngoại trú. Bệnh nhân tự đưa dịch vào và tháo dịch ra 4 - 5 lần mỗi ngày. Giữa hai lần truyền và tháo dịch, dịch lọc ở trong ổ bụng để có thể trao đổi các chất.
Từ hơn 10 năm nay, số người sử dụng lọc máu màng bụng tương đối ổn định. Bệnh nhân dùng phương pháp lọc này sinh hoạt tự do hơn. Cơ chế lọc tự nhiên và từ từ cũng tránh được các xung động lớn gặp trong chạy thận nhân tạo. Các chất khó qua màng lọc thận nhân tạo như phosphat cũng được lọc tốt hơn, nên bệnh nhân ít phải kiêng khem hơn.
Bất tiện lớn nhất của phương pháp này là viêm phúc mạc, với tỷ lệ là 0,8 lần cho mỗi bệnh nhân mỗi năm lọc. Dịch lọc có thể đục, và có > 100 bạch cầu/ mm3 và phải là trên 50% bạch cầu đa nhân trung tính. Tụ cầu vàng là vi khuẩn gây bệnh hay gặp nhất.
Giá thành của lọc máu màng bụng và chạy thận nhân tạo ngang nhau vì tuy lọc màng bụng ít tốn kém, nhưng điều trị viêm phúc mạc lại tốn kém nhiều.
Tỷ lệ sống sau 5 năm, theo Kaplan - Meier là từ 18% ở bệnh nhân đái tháo đường đến 40% ở bệnh nhân viêm cầu thận. Con số chung hiện nay là 30% sống sau 5 năm. Nói chung, những người được lọc máu thường sống thêm được 3 - 4 năm; nhưng tùy thuộc vào bệnh chính, và có nhiều người đã sống được 25 năm.
Ghép thận:
Từ 1/3 đến 1/2 số bệnh nhân suy thận giai đoạn cuối là có thể thích hợp để ghép thận. 2/3 thận ghép là lấy từ người chết, còn lại 1/3 là do người trong gia đình cho. Các thuốc ức chế miễn dịch thường dùng là corticoid, arathioprin và cyclosporin. Những người được ghép thận lấy từ người chết thường cần liều các thuốc ức chế miễn dịch cao hơn và kéo dài hơn người ghép thận của người sống cho. Tuy nhiên, việc này phụ thuộc chủ yếu vào mức độ hòa hợp của yếu tố hòa hợp tổ chức. Tỷ lệ sống sau 2 năm ghép thận là 90% đối với người ghép thận người sống và 78% ở người ghép thận người chết. Ngoài việc phải dùng thuốc ức chế miễn dịch, cuộc sống người ghép thận gần như bình thường.
Bài viết cùng chuyên mục
Hội chứng thận viêm
Thường xét nghiệm thấy hồng cầu trong nước tiểu, có hình dạng thay đổi do đi qua màng mao mạch bị tổn thương nên được gọi là hồng cầu biến dạng.
Bệnh thận thể hiện cả hội chứng thận hư và thận viêm
Bệnh nhân bị viêm cầu thận tăng sinh màng typ II thường đến viện với bệnh cảnh viêm thận và ít gặp hơn typ I, Hình ảnh vi thể qua kính hiển vi thường giống typ I.
Bệnh ống thận mô kẽ mạn tính
Có bốn nguyên nhân chính gây tình trạng bệnh này. Các nguyên nhân khác là: đa u tủy xương và bệnh gout được mô tả ở phần bệnh đa hệ thống có ảnh hưởng thận ở mức độ khác nhau.
Viêm thận kẽ
Viêm thận kẽ cấp tính thường có tiên lượng tốt. Thường khỏi sau vài tuần đến vài tháng. Tuy nhiên, có đến 1/3 số trường hợp cần lọc máu ngoài thận trọng khi chờ đợi thận hồi phục.
Bệnh thận hư trong các bệnh thận tiên phát
Đây là thể gặp chủ yếu ở người lớn bị hội chứng thận hư tiên phát và là bệnh miễn dịch qua trung gian tế bào có đặc điểm là lắng đọng phức hợp miễn dịch.
Viêm cầu thận ít rối loạn miễn dịch
Ngoài đái máu và protein niệu do viêm cầu thận, một số bệnh nhân có ban xuất huyết do tổn thương mao mạch nội bì và viêm một dây thần kinh nhiều ổ do tổn thương các tiểu động mạch nuôi dây thần kinh.
Viêm cầu thận liên quan Globulin lạnh
Điều trị chủ yếu là điều trị tích cực các bệnh nguyên nói trên, corticoid truyền liều cao, truyền thay huyết tương và các thuốc độc tế bào đều có thể phải sử dụng.
Bệnh thận hư do các bệnh hệ thống
Bệnh thận ở người nhiễm HIV có thể biểu hiện dưới dạng hội chứng thận hư. Đa số là bệnh nhân nam trẻ, da đen, nhiễm HIV do tiêm chích ma túy.
Các bệnh đa hệ thống có tổn thương thận
Cần điều trị bệnh nhân bị đa u tủy xương có protein Bence Jones niệu bằng melphalan và prednison. Tránh làm tăng calci máu và uống nhiều nước.
Các bệnh ống thận - tổ chức kẽ
Thể mạn tính có thể là giai đoạn tiếp sau của thể cấp, nhưng cũng có thể không có liên quan rõ rệt với các nguyên nhân cấp tính, xơ mô kẽ và teo ống thận thường gặp.
Bệnh học viêm cầu thận
Viêm cầu thận cấp phối hợp với kháng thể chống màng đáy cầu thận có thể chỉ khu trú ở thận, hoặc kết hợp với xuất huyết phổi trong hội chứng Goodpasture.
Bệnh nang thận
Đau bụng và mạng sườn là do nhiễm khuẩn, chảy máu trong nang hoặc do sỏi thận, điều trị thông thường bằng các thuốc giảm đau, và nghỉ ngơi tại giường.
Viêm cầu thận có kháng thể kháng màng đáy cầu thận và hội chứng Goodpasture
Có thể thấy thiếu máu thiếu sắt nhưng bổ thể máu bình thường, Đờm có nhiều đại thực bào ngậm hemosiderin, X quang phổi có thể thấy hình ảnh thâm nhiễm phổi do xuất huyết phổi.
Các bệnh lý cầu thận
Thường thì mỗi bệnh cầu thận có đặc điểm của một hội chứng riêng biệt, nhưng đôi khi có thể có bệnh thể hiện dưới dạng phối hợp giữa các hội chứng ây.
Viêm cầu thận sau nhiễm khuẩn
Miễn dịch huỳnh quang cho thấy có IgG, C3 trong hình ảnh hạt ở khoang liên mạch và dọc theo màng đáy mao mạch, Qua kính hiển vi điện tử thấy có lắng đọng dưới liên bào.
Suy thận cấp
Các dấu hiệu gặp trong suy thận cấp chủ yếu là do hậu quả của tăng urê máu và các nguyên nhân gây suy thận. Tăng urê máu gây buồn nôn, nôn, mệt thỉu, rối loạn cảm giác.
Bệnh lý thận do IgA và ban xuất huyết Schonlein Henoch
Có thể thấy IgG và C3 trong khoảng gian mạch của tất cả các tiểu cầu thận. Sinh thiết da cũng thấy có lắng đọng IgA dạng hạt ở mao mạch da của những người bệnh này.
Hoại tử ống thận cấp
Nguyên nhân chủ yếu khác của hoại tử ống thận cấp là do tiếp xúc với các chất gây độc thận. Các chất gây độc thận ngoại sinh thường gây tổn thương nặng hơn các chất độc nội sinh.
Hội chứng thận hư
Protein niệu là do hậu quả hư biến sự tích điện âm của màng đáy cầu thận. Có thể dùng băng giấy để xét nghiệm sàng lọc, nhưng cần nhớ loại xét nghiệm này chỉ xác định được albumin mà thôi.
Tiếp cận khám và thăm dò bệnh nhân bị bệnh thận
Protein niệu không phải là một bệnh, mà là một dấu hiệu đang có một bệnh lý nào đó của thận. Khi do bệnh thận hoặc bệnh toàn thân, thường có các dấu hiệu bệnh lý khác đi kèm.
