- Trang chủ
- Sách y học
- Sinh lý y học
- Chức năng thông khí hô hấp
Chức năng thông khí hô hấp
Đường dẫn khí là một hệ thống ống, từ ngoài vào trong gồm có: mũi, họng, thanh quản, khí quản, phế quản, phế quản đi vào hai lá phổi.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Đặc điểm cấu trúc chức năng
Lồng ngực
Lồng ngực đóng vai trò quan trọng trong quá trình thông khí, được cấu tạo như một khoang kín:
Phía trên là cổ, gồm các bó mạch thần kinh lớn, thực quản và khí quản.
Phía dưới là cơ hoành, một cơ hô hấp rất quan trọng, ngăn cách với ổ bụng.
Xung quanh là cột sống, 12 đôi xương sườn, xương ức, xương đòn và các cơ liên sườn bám vào, trong đó quan trọng là các cơ hô hấp.
Khi các cơ hô hấp co giãn, xương sườn sẽ chuyển động làm kích thước của lồng ngực thay đổi và phổi co giãn theo, nhờ đó mà thở được.
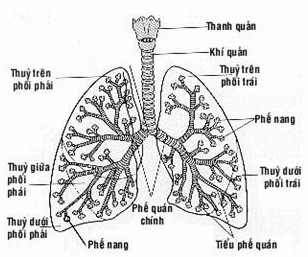
Hình: Sơ đồ phổi và đường dẫn khí.
Đường dẫn khí
Đường dẫn khí là một hệ thống ống, từ ngoài vào trong gồm có: mũi, họng, thanh quản, khí quản, phế quản, phế quản đi vào hai lá phổi. Trong lá phổi, các phế quản chia nhánh nhiều lần, tiểu phế quản tận, tiểu phế quản hô hấp, cuối cùng nhỏ nhất là ống phế nang dẫn vào các phế nang (Hình).
Ngoài chức năng dẫn khí, đường dẫn khí còn có các chức năng quan trọng khác:
Điều hòa lượng không khí đi vào phổi.
Làm tăng khả năng trao đổi khí ở phổi.
Bảo vệ phổi.
Sở dĩ như vậy là nhờ đường dẫn khí có những đặc điểm cấu tạo sau đây:
Niêm mạc có hệ thống mao mạch phong phú để sưởi ấm cho luồng không khí đi vào, có nhiều tuyến tiết nước để bão hòa hơi nước cho không khí. Không khí được sưởi ấm và bão hòa hơi nước sẽ làm tăng tốc độ trao đổi khí ở phổi.
Niêm mạc mũi có hệ thống lông để cản các hạt bụi lớn, niêm mạc phía trong có những tuyến tiết ra chất nhầy để giữ lại các hạt bụi nhỏ, đường dẫn khí càng vào trong càng hẹp và gấp khúc nên bụi dễ bị giữ lại hơn. Ngoài ra, các tế bào niêm mạc của khí phế quản còn có hệ thống lông rung (hình 2), chúng lay động theo chiều từ trong ra ngoài, có tác dụng đẩy bụi và chất dịch ứ đọng trong đường hô hấp ra ngoài. Một trong các chất liệt cử động lông là khói thuốc lá, do đó dễ gây nhiễm khuẩn phổi.
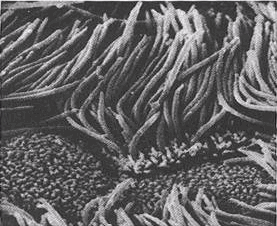
Hình: Cấu trúc lông đường dẫn khí.
Khí quản và phế quản cấu tạo bằng những vòng sụn, nhờ đó đường dẫn khí luôn rộng mở không khí lưu thông dễ dàng. Ở các phế quản nhỏ, có hệ thống cơ trơn (cơ reissessen), các cơ này có thể co giãn dưới tác dụng của hệ thần kinh tự động làm thay đổi khẩu kính của đường dẫn khí để điều hòa lượng không khí đi vào phổi, thần kinh giao cảm làm giãn cơ, thần kinh phó giao cảm làm co cơ. Khi lớp cơ trơn này co thắt sẽ gây cơn khó thở.
Phổi và màng hô hấp
Phổi là một tổ chức rất đàn hồi, được cấu tạo cơ bản bởi các phế nang. Đây là nơi chủ yếu xảy ra quá trình trao đổi khí. Cả hai phổi có khoảng 300 triệu phế nang. Tổng diện tích mặt bên trong của các phế nang rất lớn, khoảng 70m2 - 90m2 và đó là diện tiếp xúc giữa phế nang và mao mạch phổi.
Xung quanh các phế nang được bao bọc bởi một mạng mạch máu rất phong phú. Thành phế nang và thành mạch máu bao quanh tạo nên một cấu trúc đặc biệt đóng vai trò quan trọng trong việc khuếch tán khí giữa máu và phế nang gọi là màng hô hấp. Màng hô hấp rất mỏng, trung bình 0,5 (m, nơi mỏng nhất chỉ khoảng 0,2 (m (Hình).
Màng hô hấp có 6 lớp:
Lớp dịch lót phế nang chứa chất hoạt diện (Surfactan) làm giảm sức căng mặt ngoài của dịch phế nang.
Biểu mô phế nang là những tế bào biểu mô dẹt.
Màng nề biểu mô.
Khoảng kẽ rất hẹp giữa biểu mô phế nang và mao mạch.
Màng nền mao mạch, có những đoạn hoà lẫn với màng nền biểu mô.
Lớp nội mạc mao mạch.
Như vậy, cấu tạo của phổi có các đặc điểm phù hợp hoàn toàn với chức năng trao đổi khí : diện trao đổi lớn, mạch máu phân bố phong phú , màng hô hấp rất mỏng.
Lượng máu chứa trong hệ mạch phổi khoảng 60 - 140 ml, đường kính mao mạch chỉ 5(m, như vậy hồng cầu đi qua phải tự kéo dài và màng hồng cầu quẹt sát vào màng mao mạch, do đó khí khuếch tán rất thuận lợi.
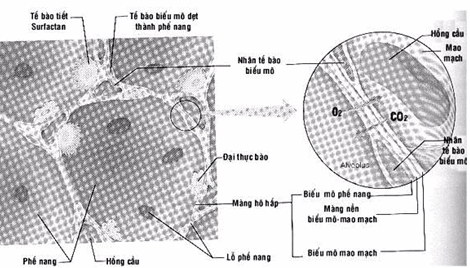
Hình: Cấu tạo màng hô hấp
Chất hoạt diện và sức căng mặt ngoài
Bên trong lòng phế nang được lót bởi một chất đặc biệt gọi là chất hoạt diện (Surfactant) là chất làm giảm sức căng mặt ngoài do các tế bào biểu mô phế nang týp II bài tiết, các tế bào này chiếm 10% diện tích của phế nang.
Chất hoạt diện có các chức năng rất quan trọng như:
Ngăn cản các chất dịch từ mạch máu tràn vào lòng phế nang, nếu không có surfactant, các phế nang sẽ bị tràn dịch dẫn đến suy hô hấp cấp.
Làm giảm sức căng bề mặt của thành phế nang, giúp cho các phế nang giãn ra dễ dàng trong lúc hô hấp, chính vì vậy, nếu không có chất surfactant, sức căng bề mặt tăng lên, các phế nang khó giãn ra mà luôn có xu hướng xẹp lại.
Giúp ổn định áp suất trong lòng các phế nang để tránh hiện tượng xẹp và vỡ phế nang.
Chất surfactant giảm ở những người hút nhiều thuốc lá, những bệnh nhân bị tắc mạch máu phổi và đặc biệt là ở trẻ sơ sinh đẻ non, phổi không có surfactant, các phế nang sẽ bị xẹp, vỡ hoặc tràn dịch gây ra suy hô hấp nặng dẫn đến tử vong.
Phổi có đến 300 triệu phế nang với đường kính phế nang xấp xĩ 0,3 mm, cấu trúc như vậy sẽ không ổn định. Sức căng mặt ngoài sẽ tạo ra lực co xẹp các phế nang đặc biệt các phế nang nhỏ sẽ có khuynh hướng xẹp.
Dựa theo định luật Laplace: áp suất bên trong phế nang, cũng như các vật rỗng chung, được tính theo công thức: P = 2T / r , trong đó T là sức căng mặt ngoài và r là bán kính phế nang. Như vậy phế nang càng nhỏ tạo áp suất càng lớn, với xu thế xẹp phế nang càng mạnh, sẽ bơm khí sang phế nang to khiến có xu hướng càng to thêm, đó làì tính không ổn định của phế nang.
Trên thực tế, điều này không xảy ra nhờ 3 cơ chế:
Các chất hoạt diện làm giảm sức căng tạo vách xơ giữ khung phế nang khỏi xẹp, đồng thời khi phế nang co nhỏ thì làm tăng tế bào tiết chất hoạt diện, do đó làm giảm sức căng khiến phế nang nở ra.
Có hiện tượng phụ thuộc lẫn nhau giữa các yếu tố là phế nang, ống phế nang và các khoảng không khác, các yếu tố này có chung vách và nẹp giữ nhau.
Mỗi đơn vị chức năng gồm một hoặc vài ống phế nang, kèm theo các phế nang, được bao bọc bằng một vách xơ, có lá xơ thâm nhập vào nhu mô, tổ chức xơ này tăng tính ổn định của phế nang.
Màng phổi và áp suất âm khoang màng phổi
Màng phổi gồm hai lá : lá thành dính vào lồng ngực và lá tạng dính vào phổi.
Hai lá không dính nhau mà chỉ áp sát vào nhau tạo nên một khoang ảo kín gọi là khoang màng phổi, trong khoang chỉ chứa một ít dịch nhờn giúp 2 lá có thể trượt lên nhau một cách dễ dàng.
Bằng thí nghiệm, người ta thấy áp suất trong khoang màng phổi thấp hơn áp suất của khí quyển và được gọi là áp suất âm (nếu qui ước áp suất khí quyển bằng 0).
Để chứng minh áp suất âm đó, có thể chọc kim tiêm qua cơ liên sườn ở thành ngực, mũi kim nằm ở khoang màng phổi, đuôi kim nối với một áp kế, áp kế sẽ chỉ áp suất âm kể cả lúc ngừng thở và càng âm hơn khi hít vào
Phổi có tính đàn hồi do các sợi đàn hồi nên luôn có khuynh hướng co lại nhỏ hơn thể tích của lồng ngực, lá tạng bị kéo tách khỏi lá thành nên thể tích khoang màng phổi có khuynh hướng tăng lên. Khoang màng phổi là một khoang kín, theo định luật vật lý, trong một bình kín, ở nhiệt độ không đổi, khi thể tích bình có khuynh hướng tăng lên thì áp suất trong bình sẽ giảm xuống thấp hơn áp suất bên ngoài bình, chính vì vậy mà khoang màng phổi có áp suất thấp hơn áp suất khí quyển (hình).
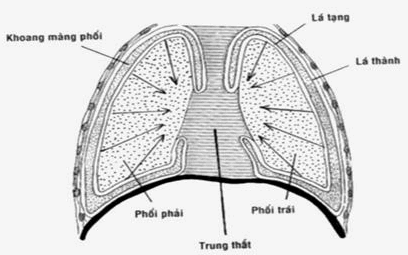
Hình: Cơ chế tạo áp suất âm khoang màng phổi.
Áp suất âm của khoang màng phổi còn chịu sự chi phối của sự thay đổi kích thước của lồng ngực khi thở, nên giá trị của nó thay đổi theo chu kỳ hô hấp, khi phổi càng nở ở thì hít vào thì lực đàn hồi càng lớn nên áp suất càng âm và khi phổi xẹp bớt ở thì thở ra thì áp suất bớt âm hơn :
Hít vào bình thường : - 6 mm Hg ; - Thở ra bình thường : - 2,5 mm Hg
Trong trường hợp hô hấp gắng sức thì giá trị này sẽ thay đổi lớn hơn : hít vào hết sức là - 30 mmHg và thở ra hết sức là - 0,5 đến 0 mmHg, xấp xỉ áp suất khí quyển.
Ý nghĩa sinh lý của áp suất âm khoang màng phổi rất quan trọng:
Để có áp suất âm, lồng ngực phải kín, áp suất âm làm lá tạng luôn dính vào lá thành nên phổi sẽ co giãn theo cử động lồng ngực. Khi áp suất âm mất đi, phổi sẽ không co giãn theo lồng ngực nữa dẫn đến rối loạn hô hấp. Điều này thể hiện rõ ở những bệnh nhân bị vết thương lồng ngực hở, không khí từ bên ngoài đi qua vết thương tràn vào khoang màng phổi, khi đó áp suất khoang màng phổi cân bằng với áp suất khí quyển, do tính đàn hồi phổi sẽ xẹp lại. Khi bệnh nhân thở, không khí sẽ đi ra đi vào khoang màng phổi thông qua vết thương, phổi hầu như không co giãn theo động tác hô hấp làm bệnh nhân bị suy hô hấp.
Nhờ áp suất âm này nên trong lồng ngực luôn có áp suất thấp hơn các vùng khác. Vì vậy, máu từ các nơi theo tĩnh mạch trở về tim rất dễ dàng.
Áp suất âm làm cho tuần hoàn phổi có áp suất rất thấp tạo thuận lợi cho tim phải bơm máu lên phổi, đặt biệt là lúc hít vào áp suất càng âm hơn, máu lên phổi cũng nhiều hơn cùng lúc đó phân áp O2 trong phổi cũng cao hơn, sự trao đổi khí xảy ra tốt hơn.
Cơ học thông khí
Khái niệm
Thông khí là quá trình lưu thông của dòng không khí giữa khí quyển và phế nang hay có thể nói đó là quá trình đưa không khí giàu O2 ít CO2 từ khí quyển vào phế nang và ngược lại đưa không khí nghèo O2 nhiều CO2 từ phế nang ra ngoài.
Động tác hô hấp
Qúa trình thông khí được thực hiện thông qua các động tác hô hấp.
Mục đích của động tác hô hấp là thay đổi kích thước của lồng ngực để làm phổi co giãn, tạo nên một sự chênh lệch áp suất giữa phế nang và khí quyển. Sự chênh lệch áp suất đó có tác dụng hút không khí từ ngoài vào phế nang và ngược lại đẩy không khí từ phế nang ra ngoài.
Động tác hít vào:
Hít vào là động tác chủ động tốn năng lượng, có tác dụng hút không khí từ ngoài vào phế nang. Khi bắt đầu hít vào thì các cơ hít vào co lại làm kích thước của lồng ngực tăng lên theo cả 3 chiều:
Tăng chiều thẳng đứng:
Chiều thẳng đứng tăng lên do cơ hoành co lại. Ở trạng thái thở ra, cơ hoành bị đẩy lên cao do áp lực của các tạng trong ổ bụng. Khi cơ hoành co lại, nó sẽ hạ thấp xuống làm tăng chiều thẳng đứng của lồng ngực. Cơ hoành có diện tích khá rộng, khoảng 250 cm2, vì vậy chỉ cần hạ 1 cm là đã làm tăng thể tích lồng ngực lên khoảng 250 ml. Khi cơ hoành co hết mức, nó có thể hạ xuống 7 - 8 cm làm tăng thể tích lồng ngực tối đa đến 2 lít. Do vậy, cơ hoành là 1 cơ hô hấp rất quan trọng. Khi cơ hoành bị liệt, bệnh nhân sẽ bị suy hô hấp nặng có thể tử vong.
Tăng chiều trước sau và chiều ngang:
Hai chiều này tăng lên do các cơ hít vào đặc biệt là cơ liên sườn ngoài co lại.
Ở tư thế thở ra, các xương sườn nằm chếch xuống dưới và ra trước, khi các cơ này co lại sẽ chuyển xương sườn sang tư thế nằm ngang và rộng ra hai bên làm tăng chiều ngang, xương ức cũng dâng lên và nhô ra phía trước làm tăng kích thước trước sau của lồng ngực.
Khi kích thước của lồng ngực tăng lên theo cả 3 chiều, lá thành sẽ bị kéo tách khỏi lá tạng làm thể tích khoang màng phổi có khuynh hướng tăng lên và áp suất khoang màng phổi giảm xuống. Khi áp suất khoang màng phổi giảm xuống đạt được giá trị khoảng -6 mm Hg, áp suất âm này sẽ kéo phổi giãn ra theo lồng ngực. Phổi giãn ra, áp suất bên trong các phế nang sẽ giảm xuống thấp hơn áp suất khí quyển bên ngoài và không khí từ bên ngoài sẽ bị hút tràn vào các phế nang.
Động tác hít vào bình thường, có khi là vô ý thức, huy động vào phổi lượng khí chừng gần nửa lít gọi là thể tích khí lưu thông.
Hít vào tối đa là cử động theo ý muốn, thêm sự tham gia của cơ ức đòn chủm nâng xương ức, cơ serratie trước nâng nhiều xương sườn và cơ scalen nâng hai xương sườn trên. Động tác này huy động thêm vào phổi một lượng khí hơn 1 lít gọi là thể tích dự trữ hít vào.
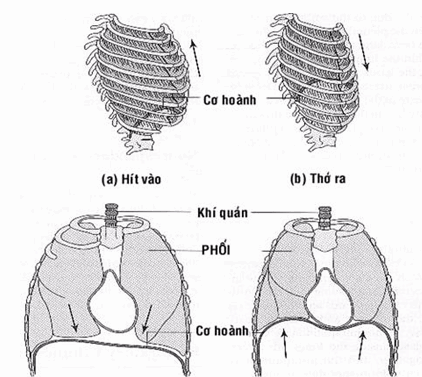
Hình: Cử động hô hấp của lồng ngực và cơ hoành.
Động tác thở ra:
Khi ngừng hít vào, các cơ hít vào sẽ giãn ra, dưới tác dụng của lực đàn hồi, các xương sườn hạ xuống, cơ hoành bị các tạng ổ bụng đẩy lên cao làm kích thước lồng ngực giảm theo cả ba chiều. Kích thước lồng ngực giảm thì áp suất khoang màng phổi sẽ tăng lên. Khi áp suất khoang màng phổi tăng lên đạt được giá trị khoảng -2,5 mm Hg, do lực đàn hồi, phổi sẽ co lại, áp suất bên trong các phế nang tăng lên cao hơn áp suất khí quyển bên ngoài và không khí bị đẩy từ phế nang ra ngoài.
Như vậy, động tác thở ra bình thường là một động tác thụ động với áp suất khoang màng phổi khoảng -2,5 mm Hg. Ở bệnh nhân hen phế quản, động tác thở ra rất khó khăn, vì vậy bệnh nhân phải thở ra gắng sức, áp suất khoang màng phổi tăng lên cao thậm chí có thể dương. Áp suất khoang màng phổi cao như vậy sẽ góp phần cùng các yếu tố khác gây ra tăng áp lực tuần hoàn phổi và làm nặng gánh thất phải, dẫn đến suy thất phải.
Thở ra tối đa là cử động theo ý muốn, có vai trò của các cơ liên sườn gây hạ thấp các xương sườn và vai trò của của các cơ thẳng bụng đẩy tạng bụng nâng cao cơ hoành về phía lồng ngực. Động tác này đẩy thêm lượng khí ra khỏi phổi gọi là thể tích dự trữ thở ra (Hình 5).
Khoảng chết và thông khí phế nang
Khoảng chết
Khi ta hít một lượng không khí vào, không phải toàn bộ lượng khí này đều tham gia trao đổi với máu mà chỉ có phần không khí đi đến được các phế nang bình thường mới thực sự tham gia trao đổi, phần còn lại nằm trong đường dẫn khí và trong các phế nang bất thường thì không tham gia trao đổi. Thể tích không khí không tham gia trao đổi này gọi là khoảng chết. Có hai loại khoảng chết :
Khoảng chết giải phẫu:
Là thể tích khí chứa trong đường dẫn khí, bình thường khoảng 150 ml.
Khoảng chết sinh lý:
Bằng khoảng chết giải phẫu cộng với thể tích không khí chứa ở các phế nang bất thường mất khả năng trao đổi khí như: bị xơ hóa, thuyên tắc mao mạch quanh phế nang.
Ở người bình thường, khoảng chết giải phẫu bằng khoảng chết sinh lý, nhưng ở những bệnh nhân bị hen phế quản, khí phế thủng, xơ hóa phổi hoặc thuyên tắc mạch máu phổi thì khoảng chết sinh lý lớn hơn khoảng chết giải phẫu, điều này gây bất lợi cho sự trao đổi khí vì lượng không khí thực sự tham gia trao đổi giảm xuống.
Thông khí phế nang
Do có khoảng chết nên lượng không khí thực sự tham gia trao đổi đến phế nang trong 1 phút, bằng thể tích khí lưu thông trừ đi khoảng chết. Nếu khi thở bình thường, thể tích khí lưu thông là 500 ml thì lượng không khí thực sự trao đổi trong một lần thở là:
500 ml - 150 ml = 350 ml.
Vậy tốc độ thông khí phế nang trong 1 phút là:
350 ml x 12 (tần số thở /phút) = 4200 ml/phút.
Trong khi đó, trong 1 phút thông khí toàn phổi là:
500 ml x 12 = 6000 ml/phút.
Thông khí phế nang mới là thông khí hữu hiệu, thực sự mang oxygen đến cơ thể. Do đó thông khí phế nang là một trong những yếu tố chính quyết định nồng độ O2 và CO2 trong phế nang và máu. Cho nên kết quả sau cùng của cơ học thông khí là phải dựa trên thông khí phế nang.
Như vậy, trong một số điều kịên bệnh lý, các phế nang bị phá huỷ vách sẽ không còn chức năng trao đổi khí do đó làm tăng khoảng chết và sẽ làm giảm thông khí phế nang. Ngoài ra, kiểu thở cũng làm ảnh hưởng đến thông khí phế nang, thở nhanh và cạn sẽ có thông khí phế nang kém hơn là thở chậm và sâu cho dù có cùng một thể tích thông khí.
Ví dụ:
|
|
Thở nhanh và cạn |
Thở chậm và sâu |
|
Nhịp thở |
20 lần/phút |
10 lần/phút |
|
Khí lưu thông |
300 ml |
600 ml |
|
Thông khí phổi/phút |
|
6000 ml |
|
Thông khí phế nang |
(300 - 150) x 20 = 3000 ml |
(600 - 150) x 10 = 4500 ml |
Các thể tích, dung tích và lưu lượng thở
Để đo chức năng thông khí phổi, người ta thường sử dụng máy đo thông khí hay còn gọi là hô hấp kế hoặc phế dung kế, qua đó có thể đo được các thông số của thông khí phổi.
Thông khí phổi được đo theo nhịp hô hấp và theo các giá trị của các thể tích phổi khác nhau. Người ta phân biệt thể tích phổi tĩnh và các lưu lượng phế quản hay là các thể tích động.
Các thể tích và dung tích tĩnh của phổi
Có 4 thể tích và 4 dung tích thở (Hình):
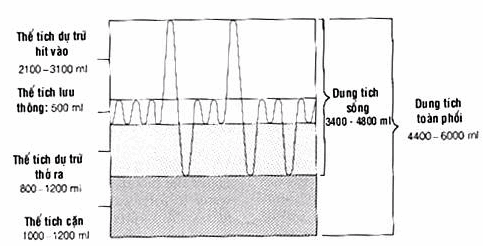
Hình: Các thể tích và dung tích tĩnh của phổi.
Thể tích lưu thông (TV: Tidal volume):
Là lượng không khí một lần hít vào hoặc thở ra bình thường. Bình thường khoảng 500 ml, nam cao hơn nữ.
Tuy nhiên, không phải toàn bộ thể tích này đều tham gia trao đổi khí mà phải trừ đi thể tích khoảng chết, phần thực sự tham gia trao đổi chỉ khoảng 350 ml. Vì vậy, nếu thể tích lưu thông quá thấp thì sự thông khí không hữu hiệu.
Thể tích dự trữ hít vào (IRV:Inspiratory reserved volume):
Là thể tích không khí ta có thể cố gắng hít vào thêm nữa sau khi đã hít vào bình thường, còn được gọi là thể tích khí bổ sung.
Bình thường khoảng 2000 - 3000 ml.
Thể tích dự trữ thở ra (ERV: Expiratory reserved volume):
Là thể tích không khí ta có thể cố gắng thở ra thêm nữa sau khi đã thở ra bình thường, còn gọi là thể tích dự trữ của phổi.
Bình thường khoảng 800 - 1200 ml.
Thể tích cặn (RV: Residual volume):
Là thể tích không khí còn lại trong phổi sau khi đã thở ra hết sức, đây là lượng không khí mà ta không thể nào thở ra hết được.
Bình thường khoảng 1000 - 1200 ml.
Thể tích cặn càng lớn, càng bất lợi cho sự trao đổi khí.
Dung tích sống (VC:Vital capacity):
Theo quy ước, một thể tích không khí được gọi là dung tích hô hấp khi nó gồm tổng của hai hay nhiều thể tích hô hấp.
VC là số khí tối đa huy động được trong một lần thở, gồm tổng của 3 thể tích:
VC = IRV + TV + ERV
Dung tích cặn chức năng (FRC: Functional residual capacity):
Là số lít khí có trong phổi cuối thì thở ra bình thường, tức là ở vị trỉ nghỉ thở, các cơ hô hấp thư giãn hoàn toàn, bao gồm tổng của 2 thể tích:
FRC = ERV + RV
Dung tích cặn chức năng có ý nghĩa lớn trong sự trao đổi khí, chính lượng khí này sẽ pha trộn với không khí ta mới hít vào, sau đó hỗn hợp khí này mới trực tiếp trao đổi với máu. Dung tích cặn chức năng có nồng độ O2 thấp, CO2 cao. Vì vậy, nếu dung tích cặn chức năng càng lớn thì hỗn hợp khí càng có nồng độ O2 thấp CO2 cao, càng bất lợi cho sự trao đổi khí.
Dung tích cặn chức năng bình thường khoảng 2500 - 3000 ml, cao ở bệnh nhân hen phế quản, khí phế thũng... Dung tích cặn chức năng giảm đi khi chúng ta thở sâu, khi đó giá trị của dung tích cặn chức năng chính là thể tích cặn. Vì vậy, trong các hoạt động thể lực (lao động, luyện tập), thở sâu là điều rất cần thiết.
Dung tích toàn phổi (TLC : Total Lung capacity):
Là tổng số lít khí tối đa có trong phổi, gồm tổng các thể tích:
TLC = IRV + TV + ERV + RV hoặc
TLC = VC + RV
Bình thường khoảng 5 lít.
Dung tích hít vào ( IC: Inspiratory capacity):
Là số lít khí hít vào được tối đa kể từ vị trí nghỉ thở thư giãn
IC = TV + IRV
Dung tích sống là lượng khí huy động được tức là thở ra ngoài được nên có thể đo bằng máy Spirometer. Dung tích sống là một chỉ số đánh giá thể lực.
Thể tích cặn là lượng khí không huy động được tức không thở ra ngoài được nên không thể đo trực tiếp bằng máy Spirometer.
Các thể tích động và các lưu lượng tối đa
Dung tích sống thở mạnh (FVC : Forced Vital capacity) chính là dung tích sống chỉ khác là đo bằng phương pháp thở ra mạnh. Trên đồ thị thở ra mạnh, có thể tính được thể tích động và các lưu lượng phế quản (Hình 7).
Thể tích thở ra tối đa trong giây đầu tiên (FEV1: Forced expiratory volume):
Là số lít tối đa thở ra được trong giấy đầu tiên. Đây là một thể tích hô hấp quan trọng thường được dùng để đánh giá chức năng thông khí.
Thể tích này được sử dụng để đánh giá xem đường dẫn khí có bị tắc nghẽn hay không, đặc biệt trong bệnh hen phế quản. Để đánh giá FEV1, ta phải dựa vào dung tích sống. Thường bằng 80% dung tích sống.
FEV1 giảm trong các bệnh có rối loạn thông khí tắc nghẽn như: hen phế quản, khối u bên trong hoặc bên ngoài đường dẫn khí. Ngoài ra, FEV1 cũng giảm trong các bệnh: xơ hóa phổi, giãn phế nang .
Người ta còn dựa vào dung tích sống (VC) để đánh giá thể tích thở ra tối đa trong giây đầu tiên (FEV1) qua chỉ số Tiffeneau, được tính như sau:
Tiffeneau = FEV1 / VC x 100%
Thông số này giảm là là dấu hiệu gián tiếp của tắt nghẽn phế quản lớn.
Các lưu lượng thở ra tối đa:
Các lưu lượng thở ra tối đa ở các quãng của dung tích sống : FEV 0.2-1,2 (thông số này ít dùng); FEV 25-75% là lưu lượng từ vị trí 25% đến vị trí 75% của VC đã thở ra, thông số này rất nhạy, biểu hiện rối loạn thông khí tắt nghẽn giai đoạn đầu khi các lưu lượng trên còn bình thường.
Lưu lượng thở ra đỉnh PEF (Peak expiratory flow) : lưu lượng tức thì cao nhất đạt được trong một hơi thở ra mạnh, bình thường không quá 0,5 lít.
Lưu lượng tối đa tại một số điểm xác định của FVC, thông dụng nhất là MEF (Maximal expiratory flow) ở điểm còn lại 75%, 50% và 25% của FVC ký hiệu là MEF75, MEF50 và MEF25
Các lưu lượng tối đa tức thời trên cũng được sử dụng để đánh giá gián tiếp thông khí tắt nghẽn, tức sự trỡ ngại đường dẫn khí.
Bài viết cùng chuyên mục
Điều hòa thần kinh của lưu lượng máu ống tiêu hóa
Sự kích thích hệ thần kinh phó giao cảm dẫn truyền tới dạ dày và đại tràng làm tăng lượng máu tại chỗ trong cùng một lúc và làm tăng hoạt động bài tiết của tuyến.
Chức năng sinh lý của oxytocin
Oxytocin làm co tử cung khi mang thai, khiến vú bài xuất sữa, Hormone oxytocin, kích thích mạnh mẽ co tử cung khi mang thai, nhất là trong giai đoạn cuối của thai kì.
Phân ly oxy - hemoglobin: các yếu tố thay đổi và tầm quan trọng tới sự vận chuyển ô xy
pH giảm hơn giá trị bình thường từ 7,4 xuống tới 7,2; đồ thị phân ly Oxy- hemoglobin chuyển sang phải trung bình khoảng 15 %. Ngược lại, sự gia tăng pH từ bình thường 7,4 lên tới7,6 đường cong cũng chuyển sang trái một lượng tương tự.
Điều khiển bài tiết hormone qua cơ chế feedback
Mặc dù nồng độ các hormone trong huyết tương luôn dao động theo từng mức độ kích thích khác nhau trong ngày, nhưng sự xuất hiện của tất cả hormone phải được kiểm soát chặt chẽ.
Sự thay đổi lưu lượng tuần hoàn trong luyện tập
Lúc bắt đầu luyện tập tín hiệu không chỉ truyền từ não đến cơ gây ra quá trình co cơ mà còn tác động lên trung tâm vận mạch thông qua hệ giao cảm đến các mô.
Nút nhĩ thất: chậm dẫn truyền xung động từ nhĩ xuống thất của tim
Hệ thống dẫn truyền của nhĩ được thiết lập không cho xung động tim lan truyền từ nhĩ xuống thất quá nhanh; việc dẫn truyền chậm này cho phép tâm nhĩ tống máu xuống tâm thất để làm đầy thất trước khi tâm thất thu.
Cấu trúc giải phẫu đặc biệt của tuần hoàn thai nhi
Tim thai phải bơm một lượng lớn máu qua nhau thai. Do đó, sự sắp xếp giải phẫu đặc biệt làm cho tuần hoàn thai có nhiều khác biệt so với tuần hoàn của trẻ sơ sinh.
Sự phát triển của điện thế hoạt động
Yếu tố nào đó làm tăng đôi chút điện thế màng từ -90mV hướng tới mức bằng không, điện thế tăng cao sẽ gây ra việc mở một số kênh natri có cổng điện thế.
Chứng ngừng thở lúc ngủ: kiểm soát hô hấp
Ngừng thở khi ngủ có thể gây ra bởi tắc nghẽn đường hô hấp trên, đặc biệt là hầu hoặc do sự tự phát xung và dẫn truyền của trung tâm thần kinh bị suy giảm.
Sự di chuyển của trứng đã thụ tinh trong ống dẫn trứng
Progesterone tăng tiết ra nhiều bởi hoàng thể buồng trứng đầu tiên thúc đẩy tăng thụ thể progesterone ở các tế bào cơ trơn ống dẫn trứng, sau đó progesterone kích thích các thụ thể, gây giãn ống cho phép trứng đi vào tử cung.
Áp lực tĩnh mạch: áp lực tĩnh mạch trung tâm (nhĩ phải) và tĩnh mạch ngoại vi
Áp lực tâm nhĩ phải được điểu chỉnh bằng sự cân bằng giữa khả năng tống maú của tim ra khỏi tâm nhĩ phải và tâm thất vào phổi và chiều đẩy máu thừ các tĩnh mạch ngoại vi về tâm nhĩ phải.
Xác định dung tích cặn chức năng, thể tích cặn, dung tích toàn phổi
Thiết bị đo dung tích với thể tích được làm đầy bởi không khí trộn với khí Heli. Trước khi thở từ thiết bị này, mỗi người được thở ra bình thường. Kết thúc thở ra, thể tích duy trì trong phổi bằng FRC.
Cơ chế phân tử của sự co cơ
Ở trạng thái co, các sợi actin này đã được kéo vào bên trong các sợi myosin, do đó hai đầu của chúng chồng lên nhau đến mức độ tối đa.
Phosphocreatine: kho lưu trữ năng lượng và như bộ đệm ATP
Phosphocreatine không thể hoạt động như một tác nhân trực tiếp vận chuyển năng lượng từ thức ăn đến các tế bào hoạt động chức năng, nhưng nó có thể vận chuyển năng lượng thông qua quá trình chuyển đổi với ATP.
Các hệ thống kiểm soát Cortisol
Feedback của cortisol cho cả vùng dưới đồi và thùy trước tuyến yên cũng xảy ra để làm giảm nồng độ cortisol trong huyết tương ở những lần cơ thể không bị stress.
Cung lượng tm: sự điều chỉnh thông qua tuần hoàn tĩnh mạch - nguyên lý Frank - starling
Dưới điều kiện sinh lý bình thường, cung lượng tim được kiểm soát bằng các yếu tố ngoại biên, được xác định bởi tuần hoàn tĩnh mạch.
Block nút xoang: chặn đường truyền tín hiệu điện tim
Tâm thất tự tạo nhịp mới với xung thường có nguồn gốc từ nút nhĩ thất,vì thế nên tần số xuất hiện của phức hệ QRS-T chậm lại nhưng không thay đổi hình dạng.
Chức năng sinh lý của thể hạnh nhân
Thể hạnh nhân nhận xung động thần kinh từ vùng vỏ limbic, và cả từ thùy thái dương, thùy đỉnh và thùy chẩm – đặc biệt từ vùng thính giác và thị giác. Do những phức hợp liên kết này, thể hạnh nhân được gọi là “cửa sổ”.
Kiểm soát huyết áp động mạch: angiotensin II làm cho thận giữ muối và nước
Angiotensin II là một trong những chất kích thích bài tiết aldosterone mạnh bởi các tuyến thượng thận, như chúng ta sẽ thảo luận liên quan đến điều hòa thể dịch và liên quan đến chức năng tuyến thượng thận.
Chức năng của vỏ Limbic
Kích thích vùng khác nhau của vỏ Limbic sẽ gợi ra chức năng thực sự của mỗi vùng. Tuy nhiên, nhiều hành vi có thể được suy ra do kích thích một số vùng đặc biệt của vỏ Limbic.
Quá trình phân tích hình ảnh quan sát: trung khu thần kinh của sự kích thích
Vỏ não thị giác phát hiện không những sự hiện diện của các tia và ranh giới ở những vùng khác nhau của hình ảnh võng mạc mà còn định hướng hướng của mỗi tia và ranh giới.
Ảnh hưởng của ion kali và canxi trong hoạt động của tim
Khi có nồng độ cao kali trong dịch ngoại bào sẽ một phần khử cực màng tế bào, làm điện thế màng bớt âm. Khi điện thế màng giảm, cường độ điện thế hoạt đọng cũng giảm, làm cho sự co bóp cơ tim yếu dần.
So sánh tế bào trong cơ thể người với những dạng sống dưới tế bào
Những chất hóa học bên cạnh acid nucleic và những protein đơn giản trở thành những phần của sinh vật, và những chức năng chuyên biệt bắt đầu phát triển ở nhiều phần khác nhau của virus.
Tiêu hóa chất béo khi ăn
Bước đầu tiên trong tiêu hoá chất béo là phá vỡ tự nhiên các giọt mỡ thành kích thước nhỏ để những enzyme tiêu hoá tan trong nước có thể tác động lên bề mặt các giọt mỡ.
Sinh lý hồng cầu máu
Hồng cầu không có nhân cũng như các bào quan, thành phần chính của hồng cầu là hemoglobin, chiếm 34 phần trăm trọng lượng.
