- Trang chủ
- Sách y học
- Gây mê hồi sức
- Rối loạn thăng bằng nước điện giải trong gây mê hồi sức
Rối loạn thăng bằng nước điện giải trong gây mê hồi sức
Chất hữu cơ phân tử nhỏ Urê, amino acide, glucose, những chất này có thể khuếch tán qua lại màng tế bào dễ dàng nên ít có vai trò trong điều hoà và vận chuyển nước.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Vài nét sinh lý về chuyển hoá nước
Tuỳ theo lứa tuổi, số lượng nước trong cơ thể có khác nhau. Ở trẻ sơ sinh nước chiếm xấp xỉ 80% trọng lượng cơ thể. Người lớn: 55-60%. Ởí nam: 60%, ở nữ: 55%. Ở người già, tỉ lệ nước thấp hơn người trẻ.
Nước trong cơ thể được phân bố thành hai khoang:
Khoang trong tế bào chiếm 40%.
Khoang ngoài tế bào chiếm 20% trong đó:15% dịch gian bào (GB), 5% dịch trong lòng mạch tức là thể tích tuần hoàn.
Ví dụ: Ở nam giới 70kg:
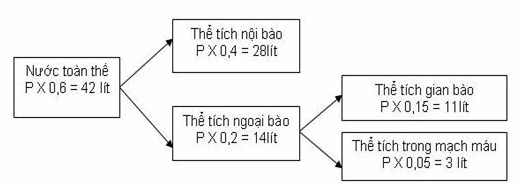
HìnH. Sơ đồ biểu diễn sự phân bố nước trong cơ thể ở người nặng 70kg.
Nước nhập
Trung bình mỗi ngày lượng nước nhập ở người lớn khoảng 2500ml từ nguồn ăn uống và nước oxy hoá các chất (khoảng 300 ml). Cứ 100g mỡ oxy hoá cho 107g nước, 100g đường oxy hoá cho 37g nước, 100g protein oxy hoá cho 45g nước.
Nước xuất
Bình thường nước thoát ra ngoài cơ thể qua các đường như da, hô hấp, thận, ruột trung bình khoảng 2500ml mỗi ngày. Ngoài ra, còn có thể do mất nước bất thường, xảy ra khi:
Khi chức năng cô đặc nước tiểu kém, số lượng nước đào thải tăng.
Nước mất qua đường không thấy được như mổ bụng, mổ ngực, sốt.
Vận động, lao động nặng nhất là ở môi trường nóng.
Nôn, ỉa chảy.
Tràn dịch màng phổi, màng tim, màng bụng...
Những yếu tố quyết định sự phân bố và điều hoà nước trong cơ thể
Mặc dù có sự thay đổi lớn về lượng nước vào ra nhưng thể tích và thành phần khác nhau của các khoang dịch trong cơ thể luôn được duy trì ổn định nhờ vào cơ chế điều hoà như sau:
Áp lực thẩm thấu huyết tương quyết định sự điều hoà nước giữa khu vực trong và ngoài tế bào.
Các kênh ion chi phối sự vận chuyển các chất điện giải qua màng tế bào. Vai trò của bơm K+-Na+ trong cơ chế vận chuyển tích cực qua màng tế bào. Các chất điện giải:
Khoang ngoài tế bào thành phần chủ yếu là Na+ (145 mEq/l).
Khoang trong tế bào thành phần chủ yếu là K+ (140 mEq/l).
Những ion này là thành phần chủ yếu tạo nên áp lực thẩm thấu cũng như có vai trò quan trọng trong điều hoà và vận chuyển nước giữa khoang trong tế bào và khoang ngoài tế bào.
Chất hữu cơ phân tử nhỏ: Urê, amino acide, glucose, những chất này có thể khuếch tán qua lại màng tế bào dễ dàng nên ít có vai trò trong điều hoà và vận chuyển nước.
Áp lực thuỷ tĩnh và áp lực keo. Chất hữu cơ có trọng lượng phân tử lớn chủ yếu là protein (albumin) đóng vai trò chính trong sự vận chuyển nước giữa lòng mạch và khoảng kẽ.
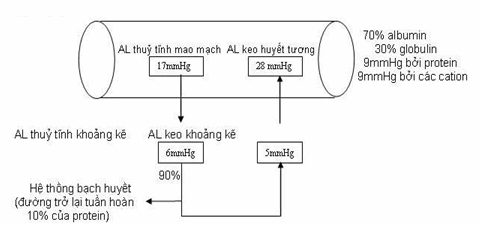
Hình. Sơ đồ trao đổi nước giữa lòng mạch và khoảng kẽ.
Thận và tuần hoàn là trung tâm của việc điều hoà sự vận chuyển nước của khoang mạch máu. Tất cả những thay đổi về huyết động (giảm huyết áp động mạch, giãn mạch, giảm thể tích tuần hoàn làm thay đổi cung lượng tim và dẫn đến giảm mức lọc cầu thận. Ngược lại suy thận có thể gây nên những thay đổi lớn về thể tích dịch, thể tích tuần hoàn của cơ thể. Những thay đổi đó được tác động bởi:
Các catecholamin và hệ giao cảm đóng vai trò chính để kiểm soát sức cản của động mạch đến và động mạch đi ở cầu thận cũng như sức cản mạch máu hệ thống.
Hệ renine-angiotensine-aldosterone, hormon chống bài niệu (ADH), yếu tố thải natri niệu của tâm nhĩ (FAN) kiểm soát mức lọc cầu thận và trao đổi nước ở ống thận.
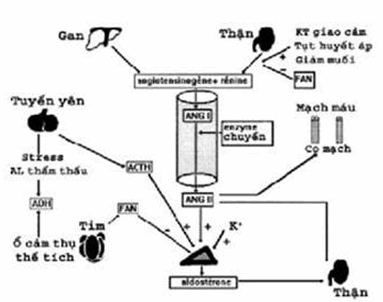
Hình. Sơ đồ về cơ chế điều hoà vận chuyển nước trong cơ thể.
Rối loạn thăng bằng nước
Bình thường có 4 đường xuất nước ra khỏi cơ thể: thận, da, ruột, hô hấp. Khi lượng nước bị mất qua các đường này tăng do bất thường như: nôn, ỉa chảy, toát mồ hôi nhiều, tăng lợi tiểu hoặc trong một số hoàn cảnh đặc biệt như bệnh nhân thở máy, các bệnh lý gây đa niệu (đái tháo nhạt...) dẫn đến rối loạn thăng bằng nước trong cơ thể.
Vì vậy, chẩn đoán mất nước phải dựa vào:
Nguyên nhân.
Triệu chứng lâm sàng.
Cận lâm sàng.
Mất nước trong tế bào (mất nước nhiều hơn mất Na+)
Bệnh sinh
Ở một người bình thường nếu không nhập nước, nước vẫn được tạo ra qua đường chuyển hoá các chất. Lượng nước cung cấp cho cơ thể theo đường này khoảng 300ml/ngày. Nếu vẫn không nhập nước thì hậu quả là cơ thể bị thiếu nước. Ảnh hưởng đầu tiên đến khoang ngoài tế bào tạo ra hiện tượng cô đặc (ưu trương về phương diện thẩm thấu) và nước trong tế bào vận chuyển ra ngoài tế bào, hậu quả lúc đầu mất nước ngoài tế bào về sau dẫn đến mất nước cả hai khoang.
Theo Mariotte: Nếu không nhập nước trong 24giờ sẽ giảm 2% trọng lượng cơ thể. Trường hợp nặng (không nhập kèm mất bất thường) có thể mất đến 15%. Không nhập nước trong 36-48giờ, Na+ và Cl- vẫn bình thường nhưng sau 48giờ ống thận tăng tái hấp thu Na+, Cl- do đó 2 loại ion này ở ngoài tế bào tăng. Khi mất nước, thể tích nước tiểu giảm, Na+ và Cl- trong nước tiểu không tăng, về sau giảm do tăng tái hấp thu. Nguyên nhân do áp lực thẩm thấu ngoài tế bào tăng, kích thích thuỳ sau tuyến yên tiết ra ADH làm tăng tái hấp thu muối và nước ở ống thận. Mặt khác, lượng máu qua thận giảm nên urê lọc qua thận giảm, do vậy urê máu tăng.
Nguyên nhân
Mất qua thận: Bệnh đái tháo nhạt, lợi niệu thẩm thấu (đái đường, dùng manitol)
Mất ngoài thận: Qua da (sốt), hô hấp (thở nhanh).
Triệu chứng lâm sàng
Khát, khô lưỡi và môi lợi, lú lẫn, yếu cơ, đái ít, có khi co giật, hôn mê, không có da nhăn.
Cận lâm sàng
Tăng Na+ và Cl- máu, tăng áp lực thẩm thấu (ALTT) huyết tương. Protid máu và Hct bình thường.
Điều trị
Cung cấp nước: Uống nước nguyên chất hoặc truyền tĩnh mạch dung dịch nhược trương (glucose 2,5%) không cho NaCl lúc đầu. Đôi khi cần rất nhiều dịch, nếu thiếu nước nặng cần cho ít nhất một nửa lượng dịch thiếu trong 12giờ đầu.
Ước tính mức độ thiếu nước trên lâm sàng:
Thiếu dưới 1,5lít: khát vừa.
Thiếu 1,5- 4lít: khát nhiều, khô miệng và vùng nách bẹn. Na+ máu tăng, tỉ trọng và áp lực thẩm thấu nước tiểu tăng. Hct , độ căng da, huyết áp bình thường.
Thiếu trên 4 lít: khát không chịu nỗi, tăng Na+ máu rõ, Hct tăng nhẹ, đái ít, thờ ơ, nếu không điều trị sẽ hôn mê và chết.
Mất nước ngoài tế bào (mất nước bằng mất Na+)
Nguyên nhân
Mất qua đường tiêu hoá: nôn, ỉa chảy, hút dịch dạ dày tá tràng, dò đường tiêu hoá.
Mất qua thận: suy thận mãn, tiểu nhiều do thẩm thấu, dùng thuốc lợi tiểu, suy tuyến thượng thận, bệnh thận gây mất NaCl...
Mất qua da: bỏng, tiết mồ hôi nhiều, say nắng...
Triệu chứng lâm sàng
Da nhăn, tụt huyết áp, mạch nhanh, áp lực tĩnh mạch trung ương thấp, đái ít. Không khát, không khô niêm mạc.
Cận lâm sàng
Cô đặc máu: Hct tăng, protit máu tăng. Na+ và Cl- máu và nước tiểu bình thường hoặc giảm nhẹ. Tăng urê và creatinin máu.
Điều trị
Cung cấp nước và NaCl, không bao giờ bù nước không chứa NaCl. Dùng bằng đường uống hoặc truyền tĩnh mạch. Truyền tĩnh mạch khi có nôn nhiều.
Ứ nước ngoài tế bào
Nguyên nhân
Thận: viêm cầu thận cấp, viêm thận cấp và mãn.
Tim: suy tim ứ máu
Gan: xơ gan cổ trướng
Nội tiết: cường Aldosteron, cường Cortison
Lâm sàng
Tăng cân, phù da và niêm mạc, nặng gây phù phổi, tăng huyết áp.
Cận lâm sàng
Biểu hiện tình trạng pha loãng máu (giảm Hct, giảm protid máu), Na+ và Cl- máu bình thường.
Điều trị
Hạn chế dùng muối, hạn chế nước nếu kèm ứ nước trong tế bào, thuốc lợi tiểu, điều trị căn nguyên..
Ứ nước trong tế bào
Nguyên nhân
Quá tải nước hoặc giảm Na+ huyết tương:
Do sai sót trong điều trị: truyền quá nhiều dịch nhược trương không chứa NaCl, bệnh nhân suy thận, suy gan, suy tim nhập nhiều nước.
Hội chứng tăng tiết ADH.
Hội chứng tổn thương màng tế bào.
Lâm sàng
Sợ nước.
Rối loạn thần kinh, chuột rút, nhức đầu, co giật, mỏi mệt.
Tăng cân nhẹ.
Co giật do ngộ độc nước chỉ xuất hiện khi áp lực thẩm thấu huyết tương giảm nặng và Na+ máu nhỏ hơn 120 mEq/l.
Điều trị
Hạn chế nước, lợi niệu thẩm thấu bằng Manitol, nếu suy thận thì cần thẩm phân phúc mạc hoặc lọc máu.
Cung cấp NaCl ưu trương khi bệnh nhân trong tình trạng nặng nhưng phải thận trọng.
Rối loạn thăng bằng điện giải
Rối loạn Na+
Rối loạn Na+ máu luôn đi kèm rối loạn nước và áp lực thẩm thấu (ALTT) của các khoang dịch (trong tế bào lẫn ngoài tế bào). Vì vậy cần phải điều chỉnh hợp lý, chặt chẽ để duy trì lượng nước bình thường ở các tổ chức của cơ thể. Thay đổi lượng nước và Na+ gây tổn hại các chức năng các cơ quan, nhất là não. Thay đổi Na+ máu là hậu quả của sự thay đổi về xuất-nhập cũng như thay đổi sự vận chuyển ion Na+, K+ và nước toàn cơ thể.
Giảm Natri máu
Khi Na+ < 125 mEq/l.
Nguyên nhân
Truyền nhiều dung dịch không có Na+, bệnh nhân bị ngộ độc nước. Trường hợp này đậm độ Na+ toàn cơ thể không giảm, chỉ có Na+ huyết tương giảm.
Nôn, ỉa chảy, dò ruột... gây Na+ ngoài tế bào và toàn cơ thể đều giảm.
Mất qua đường tiểu thường gặp do:
Đái đường: Vì giảm tái hấp thu Na+ và số lượng nước tiểu tăng.
Toan chuyển hoá nặng: vì thận phải tăng bài tiết H+ nên không trao đổi Na+ và NH4+
Dùng nhiều thuốc lợi tiểu.
Không nhập Na+ kéo dài: nếu không nhập Na+ kéo dài, Na+ máu mới giảm.
Triệu chứng
Mất dưới 240- 250 mEq/ ngày không có triệu chứng.
Nếu mất nhiều hơn, triệu chứng sớm nhất là khát nước vì thông thường có kèm theo mất nước.
Chán ăn, mệt mỏi, thờ ơ, ít hoạt động.
Mạch nhanh, huyết áp động mạch và huyết áp tĩnh mạch trung ương giảm.
Lượng nước tiểu bình thường trong 24giờ đầu nhưng Na+ và K+ giảm, về sau lượng nước tiểu giảm.
Nhức đầu, mờ mắt, chuột rút ở chi nhất là khi vận động.
Hct bình thường hoặc tăng.
Điều trị
Dùng dung dịch NaCl ưu trương.
Hạn chế nước nếu giảm Na+ máu do pha loãng.
Cần nhớ rằng nếu điều chỉnh Na+ máu quá nhanh sẽ gây tiêu hủy myeline cầu não, tổn thương hệ thần kinh nặng không hồi phục.
Tăng natri máu
Khi Na+ >150 mEq/l. Tăng natri máu luôn gây tăng áp lực thẩm thấu huyết tương.
Tăng Na+ máu do mất nước đơn thuần.
Tăng Na+ máu do thừa Na+.
Nguyên nhân
Tăng Na+ máu do mất nước:
Mất nước không thấy được: sốt, bỏng...
Mất qua thận: Đái tháo nhạt, lợi niệu thẩm thấu: glucose, manitol...
Mất qua đường tiêu hoá: Tiêu chảy, ...
Tăng Na+ máu do giữ Na+:
Ăn nhiều muối.
Dùng nhiều dung dịch NaCl hoặc NaHCO3 ưu trương.
Triệu chứng
Tăng Na+ máu do mất nước đơn thuần: biểu hiện hội chứng mất nước nội bào.
Tăng Na+ máu do thừa Na+: mất nước trong TB và ứ nước ngoài tế bào (phù), Na+ máu tăng, áp lực thẩm thấu nước tiểu bình thường hoặc tăng.
Điều trị
Bù thể tích tuần hoàn nếu thiếu, điều chỉnh thiếu nước trong tế bào, điều trị căn nguyên.
Hạn chế nghiêm ngặt Na+ và truyền dung dịch nhược trương nếu thừa Na+.
Cách điều chỉnh rối loạn Na+ máu
Giảm Na+ máu
Khi giảm [Na+] máu, cần điều chỉnh [Na+] lên mức > 125mmol/l. Đây là mức thường đủ để giảm đi triệu chứng của giảm [Na+] máu. Áp dụng công thức sau:
Na+ thiếu hụt = Tổng lượng nước cơ thể x ([Na+] mong muốn - [Na+] máu hiện có).
Ví dụ: Bệnh nhân nam 50kg, mất nước, xét nghiệm [Na+] máu có 118mmol/l. Cần cho bao nhiêu NaCl để làm gia tăng [Na+] máu lên được 130mmol/l ?. Áp dụng công thức trên ta được:
Na+ thiếu = 0,6 x 50 x (130 - 118) = 360mmol.
Nếu bù bằng dung dịch NaCl 0,9%, với dung dịch này 1lít chứa154mmol/l Na+. Do đó bệnh nhân cần truyền với số lượng dịch truyền là: 360mmol/l /154mmol/l = 2,4. Hoặc tương đương 2400ml dung dịch NaCl 0,9%.
Tăng Na+ máu
Do mất nước nhưng tổng lượng Natri của cơ thể bình thường.
Bình thường ở nam giới nước chiếm 60% trọng lượng cơ thể (TLCT) và [Na+] máu bình thường là 140mmol/l. Nếu dựa theo [Na+] máu để tính. Áp dụng công thức sau:
Số lượng nước thiếu = Tổng lượng nước của cơ thể bình thường trừ đi tổng lượng nước của cơ thể bệnh nhân.
Mà ta biết: Tổng lượng nước của cơ thể (TLNCT) bình thường x 140 = tổng lượng nước cơ thể bệnh nhân hiện có x [Na+] máu bệnh nhân. Từ đây ta có thể tính được số lượng nước thiếu cần bù để đưa nồng độ Na+ về giá trị chấp nhận.
Ví dụ: Bệnh nhân nam 60kg, có [Na+] máu là 160mmol/l. Cần bù bao nhiêu thể tích nước để đưa nồng độ Na+ về giá trị chấp nhận được.
Áp dụng công thức trên ta có:
(60 x 0,6) x 140 = (P bệnh nhân hiện có) x 160
(P bệnh nhân hiện có = (60 x 0,6) x 140 / 160 = 31,5.
Do đó số lượng nước cần bù để điều chỉnh Na+ trở về giá trị chấp nhận là:
(60 x 0,6) - 31,5 = 4,5 lít.
Để thay thế lượng nước thiếu hụt này, dung dịch cần bù là dung dịch Dextrose 5% và bù trong vòng 48 giờ. Hoặc truyền 95 ml/giờ.
Rối loạn K+
Kali là ion chủ yếu trong tế bào nên K+ máu không phản ánh được tổng lượng K+ toàn cơ thể.
Điều hòa cân bằng Kali:
Cân bằng K+ bên trong:
Toan làm cho K+ ra, kiềm làm K+ vào trong tế bào.
Insulin làm cho tế bào gan và tế bào cơ tăng bắt K+ nên gây giảm K+ máu, (tùy theo liều insulin sử dụng).
Catecholamin làm tăng hoạt tính ATPase và làm K+ tăng vào trong tế bào. Thuốc ức chế ổ cảm thụ α, β ngăn K+ không vào trong tế bào được.
Cân bằng K+ bên ngoài: bài tiết qua thận là yếu tố chủ yếu cân bằng K+ bên ngoài .
Giảm Kali máu
Giảm K+ nhưng không giảm tổng lượng K+ toàn cơ thể.
Nguyên nhân
Kiềm hô hấp hay chuyển hoá, dùng insulin, corticoid, thuốc kích thích giao cảm. Mất K+ nhiều qua nước tiểu: thuốc lợi tiểu, cường aldosteron, toan máu do đái đường, lợi tiểu thẩm thấu. Mất K+ qua tiêu hoá: ỉa chảy, hội chứng kém hấp thu, dò tiêu hoá. Mất K+ qua da: bỏng, mồ hôi nhiều
Triệu chứng
Phản ánh tăng phân cực màng tế bào gây tăng điện tích âm trong tế bào triệu chứng rõ khi K+ máu < 2,5 mEq/l.
Tim mạch: Loạn nhịp, trên điện tim có thể thấy: ST chênh xuống, T dẹt, sóng U, nhịp nhanh trên thất, rung thất, xoắn đỉnh. Điện tim là xét nghiệm không thể thiếu và đây là xét nghiệm tin cậy để theo dõi giảm K+ máu.
Hạ huyết áp tư thế.
Yếu cơ, mệt mỏi, táo bón, dị cảm, chuột rút.
Tiểu nhiều.
Điều trị
Giảm hoặc ngăn chặn mất K+, sửa chữa kiềm máu, cung cấp K+.
Tăng Kali máu
Nguyên nhân
Tăng K+ máu giả tạo: Sai sót kỹ thuật lấy máu xét nghiệm, tăng tiểu cầu, tăng bạch cầu.
Nhập quá nhiều K+: qua miệng, truyền tĩnh mạch.
Toan chuyển hoá hoặc hô hấp, giảm insulin và tăng đường máu, tan máu ồ ạt.
Giảm bài tiết K+ qua thận: Suy thận cấp hoặc mạn, giảm aldosteron.
Lâm sàng
Tim: Rối loạn dẫn truyền, bất thường về điện tim khi K+ máu > 6 mEq/l. Điện tim có: T nhọn và đối xứng, block nhĩ thất, PR dài, QRS giãn rộng, rung thất hoặc ngừng tim thì tâm trương (K+ máu > 9 mEq/l).
Cơ: Giống triệu chứng của giảm K+ máu. Yếu cơ và liệt khi K+ > 8mEq/l.
Rối loạn điện giải: Tăng K+ máu có xu hướng gây đái Na+ và giảm sản xuất NH3 ở thận nên có xu hướng toan chuyển hóa.
Điều trị
Cấp cứu nếu K+ máu ≥ 7 mEq/l.
Ngừng cung cấp K+.
Hạn chế di chuyển K+ trong cơ thể: Mổ cắt lọc vùng đụng dập, giảm dị hóa.
Thuốc đối kháng K+:
Muối Canxi (dạng D-Gluconate) 10-30 ml 10% trong 10phút: Bảo vệ cơ tim chống lại tác dụng của K+, tác dụng nhanh nhưng thoáng qua (30-60phút), chống chỉ định tuyệt đối khi dùng digitalis.
Lactat Na+: 250ml, tác dụng nhanh nhưng thoáng qua, dùng được cùng digitalis.
Chống toan máu: Tăng thông khí nếu hô hấp hỗ trợ, dùng natri bicarbonate.
Giúp K+ di chuyển vào trong tế bào:
Insulin kèm glucose: 500ml glucose 5 % + 15 đơn vị insulin, truyền trong 30-45phút, tác dụng thoáng qua 2-4giờ.
γ-OH: Thuốc mê tĩnh mạch có tác dụng tăng chuyển K+ vào trong tế bào
Nhựa trao đổi ion: Resine.
Chạy thận nhân tạo hoặc thẩm phân phúc mạc: Chỉ định khi tăng K+ máu đe doạ tính mạng, toan máu nặng và tăng gánh do thừa dịch trong suy thận.
Chẩn đoán
Đứng trước bệnh nhân có rối loạn nước điện giải cần phải dựa vào lâm sàng là chính và tiếp tục theo dõi chặt chẽ các dấu hiệu cận lâm sàng. Lập một bảng theo dõi bilan nước và điện giải vào và ra của cơ thể, từ đó để có hướng xử trí đúng đắn.
Lâm sàng
Phải nắm được bệnh chính của bệnh nhân và sinh lý bệnh của bệnh ấy.
Bệnh nhân đã dùng thuốc gì, đặc biệt là có dùng lợi tiểu không, dùng dung dịch điện giải gì.
Trọng lượng cơ thể tăng hay giảm.
Khi mất nước nặng xem như mất 2/3 ngoài tế bào và 1/3 trong tế bào.
Cận lâm sàng
Máu
Thử điện giải đồ, Hct, pH máu, protein, urê.
Nước tiểu
Các chất điện giải trong nước tiểu.
Tỉ trọng, pH, hồng cầu, trụ niệu, albumin.
Theo dõi lượng nước tiểu hàng giờ và trong 24h.
Lập bảng theo dõi và trên cơ sở đó đề ra phương án điều trị.
Nói chung, theo dõi sát trên lâm sàng và điều trị bằng cách bù dịch, các chất điện giải qua đường uống hoặc truyền tĩnh mạch các dung dịch điện giải đối với các trường hợp nặng. Nếu thực hiện đúng có thể thu được kết quả tốt, giảm được tỉ lệ tử vong và thời gian nằm viện...
Bài viết cùng chuyên mục
Vô khuẩn khử khuẩn trong gây mê hồi sức
Thông thường vô khuẩn được đánh giá bởi người sử dụng và người ta thường hiểu là hoàn toàn không có vi khuẩn, khi phương tiện vật liệu đó đã được khử khuẩn.
Truyền máu trong gây mê hồi sức
Máu không những cung cấp huyết cầu tố để vận chuyển oxy mà còn mang theo các yếu tố đông máu rất cần để hàn gắn các vết thương đang chảy máu.
Thăm khám bệnh nhân trước gây mê
Khi phẫu thuật đã có chỉ định thì quan hệ giữa thầy thuốc và bệnh nhân được đặt ra một cách nghiêm túc. Bằng sự giải thích, thầy thuốc phải tạo cho bệnh nhân một lòng tin.
Tai biến và biến chứng gây mê
Ở trường hợp này huyết áp sẽ tăng cao liên tục cho đến khi xuất hiện mạch chậm rồi tụt huyết áp, chính là do thiếu oxy cơ tim cấp
Tai biến và nhiễm độc thuốc tê
Nhiễm độc thuốc tê tác động ở mức thần kinh trung ương và ở tim, Thông thường biểu hiện nhiễm độc thần kinh, nhiễm độc tim hay gặp với các thuốc tê mạnh.
Rối loạn thăng bằng toan kiềm trong gây mê hồi sức
Chất đệm là chất có khả năng lấy đi ion H hoặc ion OH khi các ion này xuất hiện trong dung dịch và làm cho pH của dung dịch chỉ thay đổi rất ít.
Kỹ thuật gây tê tủy sống
Dây chằng vàng, dây chằng này thường cứng, kéo dài từ vùng cổ đến cột sống thắt lưng, Khi chọc vào tạo sức cản mạnh và đó là dấu hiệu nhận biết khi chọc qua nó.
Kỹ thuật gây tê tĩnh mạch
Khi tiêm thuốc tê vào tĩnh mạch để gây tê tĩnh mạch, thuốc tê sẽ tập trung ở vùng phía dưới ga-rô, thuốc tê nằm trước tiên ở các tĩnh mạch lớn ở nông.
Kỹ thuật gây tê thần kinh ngoại biên
Vì lý do tác dụng độc với tim của bupivacain, nên tốt nhất là tránh dùng thuốc này, Tuy nhiên nó được chỉ định khi có chống chỉ định dùng adrenalin.
Kỹ thuật gây tê đám rối thần kinh cánh tay
Năm 1885 Halstead là người lần đầu tiên thực hiện bơm thuốc tê trực tiếp vào đám rối thần kinh cánh tay trong trường hợp đám rối thần kinh cánh tay đã được bộc lộ.
Gây tê ngoài màng cứng
Giữa 2 đốt sống kề nhau tạo thành khe liên đốt, khe này rộng hay hẹp là tuỳ theo từng đoạn, Mỏm gai gần như nằm ngang ở đoạn thắt lưng nên thuận lợi.
Gây tê qua khe xương cùng
Điều quan trọng là xác định được khe cùng cụt,Bệnh nhân nằm nghiêng, cong lưng và gấp chân hay được áp dụng vì bệnh nhân dễ chịu và dễ thực hiện kỹ thuật.
Chăm sóc bệnh nhân sau mổ
Trong trường hợp nặng bệnh nhân cần cho thở oxy từ phòng mổ đến hậu phẫu, có thể dùng loại tấm cuốn để chuyển bệnh nhân từ bàn mổ qua xe rất tiện lợi.