- Trang chủ
- Sách y học
- Cẩm nang điều trị
- Nguyên tắc nuôi dưỡng bệnh nhân trong cấp cứu hồi sức
Nguyên tắc nuôi dưỡng bệnh nhân trong cấp cứu hồi sức
Việc ruột hoạt động sớm sẽ làm giảm nguy cơ teo niêm mạc, nguyên nhân của thẩm lậu vi khuẩn, do đó làm giảm tỷ lệ mắc và thời gian của nhiễm khuẩn huyết.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Nuôi đường ruột
Nuôi dưỡng đường ruột là cách nuôi dưỡng được ưa thích nhất và cần được xem xét tiến hành càng sớm càng tốt khi có thể ở tất cả các bệnh nhân ngay khi mới vào ICU.
Ưu điểm
Nuôi dưỡng sớm đường ruột ở bệnh nhân chấn thương làm cải thiện kết quả điều trị.
Việc ruột hoạt động sớm sẽ làm giảm nguy cơ teo niêm mạc, nguyên nhân của thẩm lậu vi khuẩn, do đó làm giảm tỷ lệ mắc và thời gian của nhiễm khuẩn huyết.
Giảm tỷ lệ mắc và mức độ của kích ứng niêm mạc dạ dày và loét do stress.
Rẻ hơn nuôi dưỡng bằng đường tĩnh mạch.
Giảm và tránh biến chứng của đặt catheter TM trung tâm (đặc biệt là nhiễm trùng).
Nhược điểm
Trào ngược / hít phải (sặc).
ỉa chảy (các nguyên nhân khác thường gây ra nhiều hơn nuôi dưỡng bằng đường ruột).
Chỉ định
Ngay khi có thể ở tất cả các bệnh nhân được đặt NKQ, MKQ khi tiên lượng thấy bệnh nhân có thể nằm viện và mang NKQ và MKQ lớn hơn 24-48h.
ở bệnh nhân được mở thông tá tràng, có thể tiến hành nuôi dưỡng đường ruột sớm trong vòng 6 giờ sau khi mở thông. Liên hệ với phẫu thuật viên trước.
Xem xét mở thông tá tràng bằng nội soi ở tất cả các bệnh nhân, đặc biệt là ở bệnh nhân liệt da dầy (liên hệ với bác sỹ nội soi tiêu hoá).
Chống chỉ định
Bệnh nhân mới mổ: liên hệ với phẫu thuật viên trước khi cho ăn.
Viêm tụy; chỉ là chông chỉ định tương đối, liên hệ với phẫu thuật viên trước khi cho ăn.
Mất tiếng ruột khong phải là chống chỉ định.
Protocol
Liên hệ với bác sỹ dinh dưỡng (người ra y lệnh về chế độ anh) trong lúc đi buồng về nước dịch vào ban trưa.
Liệt kê tất cả các vấn đề như: tăng K, suy thận, ap lực thẩm thấu.
Đặt một sonde dạ dầy cỡ 12F hoặc lớn hơn (để có thể hút lại được dịch dạ dày).
Đặt sonde dạ dày đường miệng nếu bênh nhân có hố sọ trước giữa (anterior and middle cranial fossa #).
Kiểm tra vị trí vị trí sonde dạ dày bằng film X quang bụng trước khi cho ăn.
Bơm tráng các sonde mở thông dạ dày và mở thông hỗn tràng bằng 10 - 20 ml dung dich Natrichlorua 0,9% mỗi 6 giờ nếu các sonde này không được dùng đến.
Nâng đầu lên 30-45 độ khi cho bênh nhân ăn.
Khởi đàu cho bệnh nhân ăn với tốc độ 40 ml/ giờ và cho ăn liên tục theo protocol.
Hút dịch dạ dày mỗi 6 giờ (ở những bệnh nhân không còn được hút dạ dày liên tục với áp lực thấp hoặc để dẫn lưu tự do và PEGs).
Không hút mở thông hỗng tràng, sonde mũi - tá tràng/hỗng tràng hoặc PEJs.
Nếu lượng dịch dạ dày hút sau 6 giờ < 250ml:
Bơm trả lại dạ dày.
Tăng tốc độ cho ăn lên 20ml/h.
Hút lại dạ dầy sau 6 giờ và nếu vẫn < 250ml, tiếp tục tăng tốc độ cho đạt tốc độ cao nhất là 80-100 ml/h.
Nếu lượng dịch dạ dày hút sau 6 giờ > 250ml:
Bỏ lượng dịch vừa được hút ra.
Giảm tốc độ cho ăn xuống còn ½.
Hút lại dạ dầy sau 6 giờ và
Nếu thất bại trong việc truyền thức ăn liên tục thì có thể:
Tăng nhu động ruột bằng metoclopramide 10mg IV mỗi 6 giờ, sau đó có thể dùng erythromycine 200mg IV 2 lần/ ngày.
Giảm dùng các thuốc an thần gây nghiên nếu có thể.
Sonde cho ăn đặt sau môn vị.
Đặt sonde này dưới sự hướng dẫn của của nội soi tại khoa tiêu hoá hoặc
Mở thông hỗng tràng để cho ăn.
Cho ăn bằng đường tĩnh mạch.
ở bênh nhân nằm dài ngày có thể làm PEG, PEJ hoặc mở thông hỗng tràng (Guillain Barre, chấn thương sọ não nặng).
Ngừng cho ăn 4 giờ trước khi rút nội khí quản, mở khí quản hoặc thay nội khí quản hoặc đi mổ.
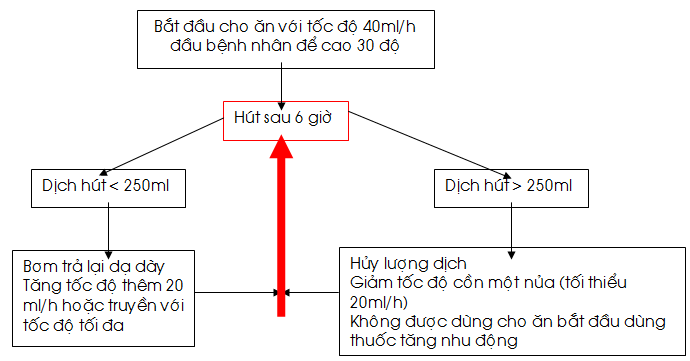
Protocol nuôi dưỡng đường ruột
Nuôi dưỡng bằng đường tĩnh mạch
Nguyên tắc chung
Đã có bằng chứng đáng chú ý nêu rằng nuôi dưỡng bằng đường tĩnh mạch có thể gây hại cho bệnh nhân hồi sức. Phương pháp cho ăn bằng đường tiêu hoá là lựa chọn số một và chỉ tiến hành cho ăn bằng đường tĩnh mạch khi việc cho ăn bằng đường tiêu hoá là không thể thực hiện được.
Đường vào tĩnh mạch thường là tĩnh mạch trung ương (CVC) hoặc tĩnh mạch ngoại vi (PICC) (thường dùng là PICC).
Dung dich nuôi dưỡng bằng đường tĩnh mạch cần được giữ tại khoa ICU, y tá có trách nhiệm pha thêm các thuốc và các chế phẩm khác với dung dịch nuôi dưỡng bằng đường tĩnh mạch
Chỉ định cho nuôi dưỡng đường tĩnh mạch ở bệnh nhân không thể nuôi dưỡng bằng đường ruột
Đường tiêu hoá bị suy lớn hơn 7-10 ngày và để đường tiêu hoá nghỉ được tiên lượng lớn hơn 5-7 ngày:
Liệt ruột sau mổ kéo dài.
Thủng đường tiêu hoá (thông).
Viêm tuỵ (tương đối).
Biến chứng
Giảm chức năng miễn dịch đặc biệt ở bệnh nhân ung thư.
Thoái triển vi nhung mao của ruột.
Mất cân bằng chuyển hoá:
Rối loạn điện giải (giảm K, HPO4--, Mg++).
Không hấp thu được đường (tăng đường máu, gây đường niệu).
Hội chứng mất nước, tăng áp lực thẩm thấu.
Hiện tượng giảm K khi dừng nuôI dưỡng bằng đường tĩnh mạch.
Tăng bilirubin máu.
Tăng CO2.
Mất cân bằng nước dịch.
Thiếu hụt vitamine và các yếu tố vi lượng.
Biến chứng của tĩnh mạch trung ương.
Protocol
Khi bắt đầu:
Kiểm tra catheter tĩnh mạchTW và tĩnh mạch ngoại vi bằng X quang.
Cho thêm các y lệnh về thuốc (vào cặp thuốc).
Vitamine nhóm B (sticker).
Insulin (Insulin sliding scale - sticker), kiểm tra đường máu.
Đường 1: Dùng amino acid, detrose với tốc độ 40 ml/h.
Đường 2: Cân bằng nước theo huyết tương, thường là Natrichlorua 0,9% với tốc độ 20-40 ml/h.
Hàng ngày:
Xem lại bệnh nhân vị trí CVC (catheter TMTW), hoá sinh, đường máu, cân bằng dịch.
Thêm K+, PO4 khi cần.
Cho thêm Insulin nhanh (actrapid) nếu đường máu > 15mmol/L hoặc có Glucose niệu. Bắt đầu bằng 40 đơn vị.
Có thể cân nhắc tăng tốc độ (60ml/h) theo nhu cầu chuyển hoá của bệnh nhân.
Intralipid 10%:
Chỉ định nếu suy dinh dưỡng > 4 tuần hoặc có tăng giáng hoá.
Cho 500ml/ngày tốc độ 20ml/h.
Yếu tố vi lượng:
5ml/ngày sau 4 tuần suy dinh dưỡng hoặc suy hệ tiêu hoá.
Nhu cầu bình thường hàng ngày:
Nước 30-40 ml/kg/ngày.
Năng lượng 30-40 kcal/kg/ngày, trong đó đường 2g/kg/ngày với 4,1 kcal/g; chất béo 2g/kg/ngày với 9 kcal/g.
Protein 0,5 - 1,0 g/kg/ngày trong đó tỷ lệ aa thiết yếu/ tổng aa là 2/5 và tỷ lệ kcal/g N2 (non nitrogen kcal) là 150/1.
Muối 1 mmol/kg/ngày.
Kali 1 mmol/kg/ngày.
Phosphate 0,2 mmol/kg/ngày.
Vitamine: nhóm B hàng ngày; B12, folate, A, D E, K hàng tuần.
Yếu tố vi lượng hàng tuần.
Dich thay thế:
Nước tiểu 1/2 Natrichlorua 0,9% + 10 ml KCl/lít.
Dịch hút dạ dầy/ mở thông ruột 1/2 Natrichlorua 0,9% + 10 ml KCl/lít.
Mở thông mật tuỵ dung dịch Hartmanns.
Bài viết cùng chuyên mục
Nguyên lý điều trị chết não trong cấp cứu hồi sức
Đánh giá lâm sàng các chức năng thực vật của não: công việc này được thực hiện riêng rẽ bởi 2 bác sĩ, cách nhau ít nhau 2 giờ, test đầu tiên chỉ được thực hiện ít nhất là 4 giờ sau khi bệnh nhân bắt đầu hôn mê.
Protocol về vi sinh trong cấp cứu hồi sức
Nhiễm trùng là nguyên nhân thường gặp nhất gây ra tử vong, cần được tìm kiếm tích cực và điều trị khẩn trương bằng dẫn lưu ngoại khoa và sử dụng kháng sinh phù hợp.
Protocol phẫu thuật thần kinh trong cấp cứu hồi sức
Chỉ định dùng Mannitol trước khi có thể theo dõi áp lực nội sọ trong các trường hợp: có dấu hiệu của tụt não hoặc có tiến triển của tổn thương thần kinh mà không phải là biểu hiên của bệnh lý toàn thân.
Phác đồ chăm sóc bệnh nhân tim mạch
Làm siêu âm để loại trừ ép tim, nhồi máu cơ tim cấp, rách các cầu cơ, cột cơ, palpilary muscle rupture, hoặc thủng vách liên thất.
Phác đồ hô hấp liệu pháp
Tất cả các bệnh nhân đặt nội khí quản phảI được làm ẩm không khí thở vào để đảm bảo tối ưu hoá chức năng của nhung mao tiết nhầy đường hô hấp và bảo tồn nhiệt độ.
Phác đồ xử trí khi đặt nội khí quản thất bại
Phác đồ xử trí khi đặt nội khí quản thất bại tại khoa cấp cứu hồi sức, Phác đồ khi đặt nội khí quản thất bại
Phác đồ hồi sinh tim phổi
Phác đồ hồi sinh tim phổi, Hồi cức cấp cứu, Phác đồ hồi sức tuần hoàn hô hấp ngừng tuần hoàn, Biểu đồ hỗ trợ chức năng sống cơ bản.
Hướng dẫn xử trí về rối loạn điện giải trong cấp cứu hồi sức
Hầu hết các rối loạn điện giải ở các bệnh nhân của ICU đều liên quan tới sự thay đổi trong phân bố và nồng độ của các ion chủ yếu của dịc nội và ngoại bào.
Nguyên tắc sử dụng máu trong cấp cứu hồi sức
Phản ứng chéo đầy đủ mất 20 phút, nếu khẩn cấp, không bao gồm thời gian vận chuyển máu, Cần được làm ngay bệnh nhân đang được hồi sức dịch tinh thể và dịch keo.
Nguyên tắc điều chỉnh nước và điện giải trong cấp cứu hồi sức
Các dấu hiệu lâm sàng như lượng nước tiểu, nhịp tim, HA, CVP, Na máu, áp lực thẩm thấu máu, Hematocrite cần phải ghi lại ngay khi bênh nhân vào khoa.
Nguyên tắc sử dụng kháng sinh trong cấp cứu hồi sức
Bệnh nhân có chức năng thận bất th¬ường, hoặc bệnh nhân có nguy cơ suy thận thì liều thuốc và khoảng cách giữa các lần dùng phải đư¬ợc điêù chỉnh cho phù hợp.
Nguyên tắc sử dụng thuốc tiêu hoá trong hồi sức cấp cứu
Có tiền sử hoặc hiện tại được chẩn đoán có loét dạ dày. Những bệnh nhân này phải được dùng thuốc kháng H2 trong quá trình nằm điều trị tại ICU và tiếp tục sau khi ra viện.
Nguyên tắc sử dụng thuốc thận trong cấp cứu hồi sức
Khi không dùng lợi tiểu, lưu lượng nước tiểu là biểu hiện trung thành nhất của tưới máu tổ chức, giúp ích cho điều trị.
Nguyên tắc sử dụng thuốc nội tiết trong cấp cứu hồi sức
Điều trị đái nhạt cấp tính sau phẫu thuật tuyến yên (24-48 giờ), chủ yếu là truyền dịch. DDAVP không có chỉ định và ít khi cần thiết.
Nguyên tắc sử dụng thuốc chống đông trong cấp cứu hồi sức
Enoxaparine liều cao (1 mg/kg) có hiệu quả tương tự song rất khó sử dụng trong cấp cứu hồi sức vì khó theo dõi tác dụng và xử trí khi có biến chứng xảy ra.
Nguyên tắc sử dụng thuốc an thần giảm đau giãn cơ trong cấp cứu hồi sức
PCA hoặc giảm đau ngoài màng cứng được chỉ định cho những bệnh nhân tỉnh. Thông báo cho đơn vị giảm đau biết những bệnh nhân này.
Nguyên tắc sử dụng thuốc hô hấp trong cấp cứu hồi sức
Phối hợp với khí dung trong cơn hen phế quản không đáp ứng với khí dung đơn thuần.ii)Một số bệnh nhân khó cai máy (thường là do COPD). iii)Điều trị duy trì cho bệnh nhân COPD.
Nguyên tắc sử dụng thuốc tim mạch trong cấp cứu hồi sức
Có một sự khác biệt lớn về đáp ứng với thuốc giữa các bệnh nhân. Lý do đầu tiên có lẽ do sự biến đổi của thụ thể giao cảm trong các bệnh lý cấp tính. Hơn nữa khi dùng kéo dài có hiện tượng trơ của các thụ thể giao cảm.
Nguyên tắc sử dụng thuốc trong khoa cấp cứu hồi sức
Trước khi dùng một thuốc phải cân nhắc kỹ lợi và hại. Trên bệnh nhân nặng dược động học và dược lực học của các thuốc đều có thể thay đôỉ, nguy cơ ngộ độc và tương tác thuốc tang cao.
Chiến lược thuốc và dịch truyền trong cấp cứu hồi sức
Chỉ các bác sỹ của khoa mới được ra các y lệnh về dùng thuốc, ý kiến hội chẩn của các bác sỹ chuyên khoa khác chỉ được thực hiện sau khi đã có sự thống nhất ý kiến với bác sỹ chuyên khoa hồi sức.
Bóng chèn thực quản
Quyết định để đặt ống được đưa ra cần có ý kiến của chuyên gia tiêu hoá. Có một số ống chèn: Đảm bảo rằng việc thực hiện, bơm bóng cần được thảo luận với chuyên gia tiêu hoá.
Tạo nhịp theo đường tĩnh mạch
Tạo nhịp nội khoa với Adrrenalin hoặc tạo nhịp qua ngực thường đủ để điều trị đa số các loại nhịp chậm có triệu chứng. Điều này đặc biệt phù hợp cho việc hồi phục.
Bơm bóng chèn động mạch chủ
Nếu cathete động mạch chủ được nhân viên ICU làm thì người làm chỉ được là nhân viên tư vấn và người tập sự nâng cao dưới sự giám sát.
Chọc màng ngoài tim
Thủ thuật này phải được bác sĩ tư vấn có trách nhiệm của ICU uỷ thác và do nhân viên tư vấn, người tập sự làm dưới sự hướng dẫn hoặc chuyên gia tim mạch.
Mở khí quản cho bệnh nhân nặng
Bệnh nhân phải được lựa chọn mở khí quản phẫu thuật với sự giải thích của khoa phòng (kể cả nội khoa hay ngoại khoa). Đây là sự tôn trọng cơ bản với bệnh nhân.
Nội soi phế quản ống mềm
Thường được tiến hành qua đường mũi, Chuẩn bị trước với niêm mạc mũi bằng paste cocaine và adrealin là rất cần thiết để phòng chảy máu và đảm bảo sự thông thoáng của khoang mũi.
Mở màng nhãn giáp
Không thể duy trì 1 đường thở bằng các động tác cơ bản: như ấn giữ hàm, nhấc cằm + canun hầu + Không thể bóp bóng mask được.
Đặt nội khí quản
Đặt nội khí quản về lý tưởng là không nên là 1 thủ thuật của duy nhất 1 người thực hiện, cần phải luôn luôn có người hỗ trợ thành thạo.
Dẫn lưu khoang màng phổi
Với bệnh nhân có thở máy, cần kẹp sonde trong trên 4h và rút nếu không có dấu hiệu nào ở trên, Đặt dẫn lưu bằng phẫu thuật, trong mổ là công việc của phẫu thuật viên.
Đặt Catheter động mạch phổi
Các thông số về oxy không được đo định kỳ do khả năng sử dụng hạn chế trên lâm sàng: nếu chúng được đo thì đọ bão hoà oxy cần được đo trực tiếp bằng thiết bị đo oxy đồng thời.
Đặt Sonde bàng quang
Dùng sonde Foley trong 7 ngày và nếu dự tính cần phải lưu catheter lâu hơn thì thay bằng loại Silicon.(chẳng hạn quá 14 ngày).
Cathter tĩnh mạch trung tâm
Các catheter tĩnh mạch trung tâm 3 nòng không thích hợp với việc điều chỉnh thể tích cấp (cân nhắc một catheter động mạch phổi).
Đặt catheter động mạch
Rút bỏ và thay thế các đường truyền được đặt trong môi trường không vô trùng càng sớm càng tốt. Phải thay đường truyền động mạch cánh tay và động mạch đùi ngay khi có thể đặt được ở động mạch quay hoăc mu chân.
Các catheter tĩnh mạch ngoại vi
Rút tất cả các đường truyền mục đích hồi sức đã được đặt trong điều kiện không vô trùng càng sớm càng tốt. Tránh sử dụng các đường truyền ngoại vi ở các bệnh nhân và rút bỏ nếu không còn dùng.
Các thủ thuật y học trong cấp cứu hồi sức (ICU)
Mở khí quản qua da, Soi phế quản ống mềm, Tạo nhịp tim đường tĩnh mạch, Chọc khoang màng tim, Đặt sonde có bóng chèn thực quản.
Phác đồ cấp cứu hồi sức suy thận
Đối với những trường hợp suy thận còn nước tiểu thì dễ hơn trong việc xử trí và có tỷ lệ tử vong thấp. Tỷ lệ tử vong thay đổi thường không xác định được trong trường hợp chuyển từ suy thận thiểu niệu sang thể suy thận có nước tiểu.