- Trang chủ
- Sách y học
- Bài giảng huyết học và truyền máu
- Dị ứng miễn dịch liên quan đến huyết học truyền máu
Dị ứng miễn dịch liên quan đến huyết học truyền máu
Các phản ứng dị ứng miễn dịch trong huyết học và truyền máu thường do các thành phần gây dị ứng của bạch cầu, tiểu cầu hoặc do tự kháng thể chống lại tự kháng nguyên trên bề mặt hồng cầu, bạch cầu hoặc tiểu cầu.
Biên tập viên: Trần Tiến Phong
Đánh giá: Trần Trà My, Trần Phương Phương
Đại cương
Các biểu hiện dị ứng và miễn dịch trong huyết học truyền máu chủ yếu và thường gặp nhất là các biểu hiện của bệnh tự miễn dịch. Cơ chế của bệnh chưa rõ ràng, song nhiều ý kiên cho rằng tự miễn dịch là trạng thái cơ thể không tự nhận biết được kháng nguyên của chính bản thân, do đó tế bào miễn dịch đã phản ứng tạo kháng thể dịch thể và tế bào T độc với tổ chức của cơ thể. Nguyên nhân không nhận biết được kháng nguyên của chính bản thân là do: các kháng nguyên đó chưa được tiêp xúc với tế bào miễn dịch ở thời kỳ phôi hoặc do tác nhân nào đó như tia xạ, hóa chất thuốc hoặc các gốc tự do... tác động vào tố chức cơ thể, vào màng tế bào máu gây biên dạng, trở thành tự kháng nguyên, khi này chúng g.ây đáp ứng miễn dịch. Sự có mặt của tự kháng thể và T lympho hoạt hóa bởi tự kháng nguyên là nguyên nhân gây nên các tổn thương tế bào và tổ chức như phản ứng tan máu, giảm bạch cầu, giảm tiểu cầu hoặc gây bệnh ở nhiều cơ quan, điển hình là bệnh lupus ban đỏ rải rác và một bệnh đặc hiệu cơ quan được phát hiện sớm nhất là bệnh tự miễn tuyến giáp Hashimoto. Kháng thể của Hashimoto phát hiện trong huyết thanh của bệnh nhân, kháng thể này chống lại thyroglobulin của bệnh nhân. Ngoài ra, còn có thể phát hiện được chúng chống lại các thành phần của bào tương, hoặc phản ứng với kháng nguyên bề mặt của tế bào của biểu mô tuyến giáp.
Các phản ứng dị ứng miễn dịch trong huyết học và truyền máu thường do các thành phần gây dị ứng của bạch cầu, tiểu cầu hoặc do tự kháng thể chống lại tự kháng nguyên trên bề mặt hồng cầu, bạch cầu hoặc tiểu cầu.
Có thể nói phần lớn các bệnh miễn dịch - dị ứng đều có liên quan đến máu và các thành phần của máu.
Phân loại
Phân loại theo đặc hiệu cơ quan
Các bệnh miễn dịch - dị ứng có liên quan đến máu thường gặp hơn cả là bệnh tự miễn dịch. Dựa trên tính đặc hiệu cơ quan bệnh tự miễn dịch theo Ivan Roitt (1998) có thể chia hai nhóm:
Nhóm đặc hiệu cơ quan: nhóm này gồm nhiều bệnh thuộc nhiều cơ quan khác nhau, điển hình là bệnh tự miễn tuyến giáp: Hashimoto và bệnh myxoedema nguyên phát; bệnh thiếu má.u ác tính do viêm da dày; bệnh Addison do suy tuyến thượng thận, bệnh đái tháo đường do thiếu insulin của tuy...
Nhóm không đặc hiệu cơ quan: bệnh xuất hiện ở nhiều cơ quan, nhiều bộ phận khác nhau như viêm da- cơ, SLE, thấp khốp...
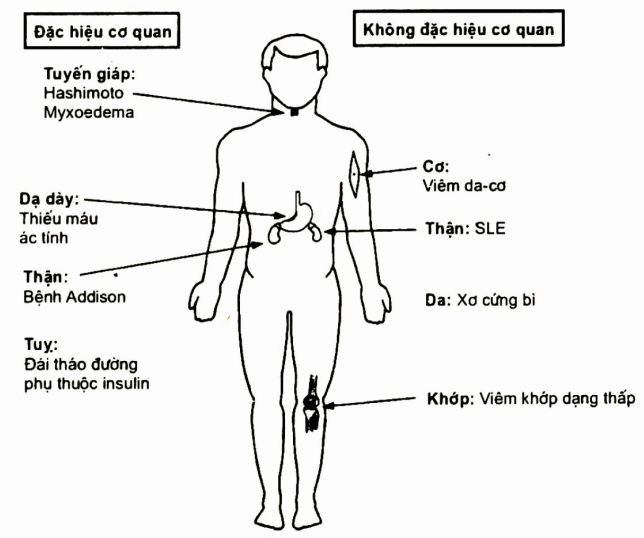
Hình. Hai loại tự miễn dịch: đặc hiệu cơ quan, không đặc hiệu cơ quan. Điển hình hai bệnh không đặc hiệu cơ quan là SLE và viêm khớp dạng thấp; Bệnh đặc hiệu cơ quan là bệnh tuyến giáp Hashimoto
Cả hai loại tự miễn đặc hiệu cơ quan và không đặc hiệu cơ quan, có tính cá thể nối trội. Thí dụ, ở bệnh nhân viêm dạ dày tự miễn có biểu hiện lâm sàng là bệnh thiếu máu ác tính hồng cầu to do thiếu sinh tố B12, đồng thời có cả biêu hiện của bệnh tuyến giáp; hoặc ở nhóm không đặc hiệu cơ quan như viêm khớp tự miên có các biểu hiện lâm sàng của SLE. Nhưng côt lõi của bệnh là kháng thể đặc hiệu thì giữa hai nhóm lại rất khác nhau: nhóm đặc hiệu cơ quan thì kháng thể có thể bao trùm lên nhau trong một cá thể, nhưng không hoặc rất ít bao trùm lên các cá thế bị bệnh thuộc nhóm không đặc hiệu cơ quan và ngược lại (H. 2.6)
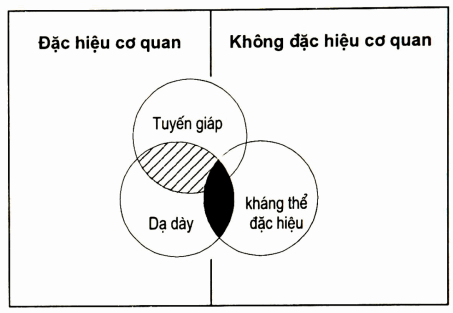
Hình. Đặc điểm bao trùm của kháng thể tự miễn giữa hai loại bệnh: đặc hiệu cơ quan và không đặc hiệu.
Kháng thể kháng nhân của nhóm đặc hiệu cơ quan có thể trùm lên các cơ quan khác trong cùng một cá thể. Nhưng rất ít trùm lên nhóm không đặc hiệu cơ quan.
Phân loại theo bệnh chính của máu và tạo máu
Cách phân loại trên đây bao trùm cho bệnh tự miễn nói chung, không nêu được đặc điểm bệnh tự miễn do chính cơ quan tạo máu và các rối loạn về máu do bệnh tự miễn ở cơ quan khác. Vì vậy, để phục vụ cho chẩn đoán và chăm sóc người bệnh, có thể phân ra hai nhóm bệnh tự miễn:
Nhóm rối loạn về máu do bệnh lý tự miễn ở cơ quan khác không phải máu và tạc máu.
Nhóm rối loạn về máu do bệnh lý chính cơ quan tạo máu và máu gây nên.
Các rối loạn về máu do các bệnh tự miễn ngoài hệ máu và tạo máu
Thiếu máu do các bệnh mạn tính
- Điều kiện dẫn đến thiếu máu:
+ Nhiễm trùng mạn: bệnh phổi mạn tính, bệnh thận, bệnh nhiễm trùng tim mạch, viêm cơ xương mạn...
+ Các bệnh viêm mạn: thấp khớp, lupus ban đỏ, lao, xơ cứng bì, viêm tắc mạch...
+ Bệnh suy giảm miễn dịch: HIV/AIDS
- Bệnh sinh:
+ Thiếu chất kích thích tạo hồng cầu (erythropoietin):
Do sản xuất kém tại thận và gan.
Do bị ức chế bởi các cytokin: TNF và IL -1 ức chế tạo ra erythropoietin.
Do rối loạn chuyển hóa sắt: thường gặp giảm sắt huyết tương và sắt dự trữ tăng, nguyên nhân của hiện tượng này là do cytokin TNF, IL-1, IFN.
+ Do cung cấp các chất dinh dưỡng không đầy đủ, do thiếu đạm, thiếu các chất vi lượng cần thiết cho tạo hồng cầu.
Thiếu máu do các bệnh ác tính
Các bệnh ác tính nhất là các bệnh ung thư máu có thể gây thiếu máu tan máu tương tự như tan máu tự miễn trong bệnh lơxêmi mạn dòng hạt (CML), u lympho, Hodgkin, lơ xê mi kinh dòng lympho. Kháng thể nóng thường gặp hơn kháng thể lạnh, kháng thể lạnh gặp trong bệnh lơ xê mi kinh dòng lympho, Waldenstrõm. Ngoài ra, yếu tố ung thư có thể gây ức chế sản xuất hồng cầu, bạch cầu, tiểu cầu.
- Suy tủy dòng hồng cầu tự miễn gặp trong ung thư tuyến ức (Thymoma) chiếm khoảng 50% số bệnh nhân, ở các bệnh nhân này phát hiện thấy kháng thể tự miễn chống nguyên hồng cầu.
- Gây biến đổi dòng bạch cầu:
+ Bạch cầu trung tính: tăng trong bệnh Hodgkin; giảm trong nhiều bệnh ung thư máu khác: di căn tủy xương, cường lách, hóa trị liệu.
+ Bạch cầu ái kiềm: tăng trong hội chứng tăng sinh tủy mạn ác tính: CML, xơ tủy (lách to sinh tủy).
+ Bạch cầu ái toan: tăng trong bệnh Hodgkin, u T lympho, di căn ung thư, dị ứng, nhiễm trùng cơ hội.
+ Monocyt: tăng trong Hodgkin, carcinoma; giảm trong điều trị hóa chất.
+ Lympho: tăng trong bệnh ung thư dòng lympho (ALL, lơ xê mi kinh dòng lympho) sau cắt lách, nhiễm trùng cơ hội giai đoạn đầu, giảm trong điều trị hóa chất, tia xạ, u lympho, nhiễm trùng cơ hội giai đoạn toàn phát.
- Biến đổi dòng tiểu cầu:
+ Giảm tiểu cầu do điều trị hóa chất, di căn tủy...
+ Tăng huỷ tiểu cầu: cường lách, rối loạn đông máu nội mạch (DIC), tăng urê máu do thuốc, giảm tiểu cầu tự miễn dịch.
+ Do bất thường chức năng tiểu cầu: giảm chức năng thường gặp trong tăng tiểu cầu nguyên phát, hội chứng rổi loạn sinh tủy (MDS), bệnh Waldenstrốm do IgM bất thường; cũng có thể gặp trạng thái tăng ngưng tập tiểu cầu trong ung thư khi tế bào ung thư giải phóng adenosin diphosphat (ADP), prostaglandin, thrombin.
- Rối loạn đông máu trong các bệnh ác tính:
+ Hội chứng chảy máu: thường gặp trạng thái DIC câp hoặc mạn, đặc biệt trong leukemia cấp tiền tủy bào (M3).
+ Tiêu sợi huyết
+ Giảm chức năng tiểu cầu mắc phải
+ Có chất ức chế: anti thrombin, protein c, protein s.
+ Chất kháng đông lưu hành: yếu tố ức chế yếu tố V, II, VIII, yếu tố ức chế Von Willebrand, kháng đông gặp trong lơ xê mi kinh dòng lympho, u lympho, bệnh paraprotein.
- Bệnh tự miễn của tổ chức liên kết liên quan đến máu:
+ Gây thiếu máu: như thấp khớp cấp, lupus, MDS.
+ Gây Rối loạn bạch cầu:
Giảm bạch cầu trung tính.
Tăng bạch cầu toan tính.
Rối loạn chức năng bạch cầu: giảm thực bào, mất hạt bạch cầu.
+ Gây rối loạn tiểu cầu:
Giảm tiểu cầu do miễn dịch, không do miễn dịch . Rối loạn chức năng ngưng tập, chức năng dính tiểu cầu
+ Rối loạn máu trong bệnh lupus (SLE): toàn bộ dòng hồng cầu, bạch cầu, tiểu cầu đều suy giảm (pancytopenia).
+ rối loạn đông máu: gây rối loạn đông máu rải rác trong lòng mạch (DIC).
Bệnh thận
Trong bệnh thận, bất thường về huyết học là rất quan trọng, có thể coi là quan trọng nhất vì tình trạng thiếu máu do thiếu EPO. Rối loạn về máu trong bệnh thận bao gồm:
- Thiếu máu:
+ Do giảm sản xuất EPO.
+ Do tan máu: do tăng urê máu (hemolytic uremia = syndrome HUS).
+ Do giảm sắt huyết tương, giảm acid folic.
+ Do cường tuyến giáp
- Tăng hồng cầu (polycythemia): ung thư thận, thận ứ nước, hội chứng cường thận, ghép thận.
- Giảm tiểu cầu: do HUS, DIC; bất thường chức năng tiểu cầu như ngưng tập bất thường với ADP và collagen, giảm chức năng gắn (dính) của tiểu cầu, giảm chuyến hóa theo đường cyclooxygenase.
- Rối loạn đông máu: có thể gặp một trong hai hiện tượng:
+ Giảm đông (hypocoagulation) như giảm yếu tố XII, yếu tố IX, prothrombin, yếu tố XIII.
+ Tăng đông máu (hypercoagulation) do giảm protein c, giảm antithrombin, giảm tiêu sợi huyết.
Bệnh nội tiết
Những thay đổi về máu trong bệnh nội tiết có thể gặp:
- Dòng hồng cầu:
+ Gây thiếu máu do độc bởi thyroid, do đái tháo đường, nhiễm trùng, bệnh tim, bệnh thận, cường phó giáp trạng...
+ Gây tăng hồng cầu (polycythemia) do có hội chứng Cushing.
- Dòng bạch cầu: tăng sinh bạch cầu trung tính (do hội chứng Cushing) tăng sinh lympho (do cường giáp), có thể làm giảm bạch cầu khi dùng thuốc chống cường giáp, giảm chức năng bạch cầu do đái tháo đường.
- Dòng mẫu tiểu cầu: rối loạn chức năng do cường giáp trạng.
- Rốì loạn đông máu: có thể gặp hội chứng Von Willebrand, hoặc gây bệnh lý ngưng tập tiểu cầu, tăng yếu tố VIII, giảm AT (anti - thrombin) và prostacyclin.
Bệnh gan: Bệnh gan gây nhiều rối loạn về máu
- Dòng hồng cầu:
+ Thiếu máu, thiếu acid folic, thiếu sắt.
+ Suy tủy dòng hồng cầu + Sideroblastic (hồng cầu non nhiễm sắt)
+ Lách to
+ Rối loạn đông máu: DIC (hiếm gặp)
+ Bệnh lý vi mạch
- Dòng bạch cầu: có thể gặp các hiện tượng:
+ Tăng bạch cầu trung tính: do nhiễm trùng, chảy máu tan máu.
+ Rối loạn chức năng bạch cầu: giảm thực bào + Tăng bạch cầu ái toan
- Dòng tiểu cầu:
+ Giảm tiểu cầu: bệnh tự miễn, xơ gan + RỐI loạn đông máu: DIC
+ Tăng tiểu cầu: hiếm gặp, nếu có là do u gan ác tính.
+ Có thể có giảm chức năng tiểu cầu do có các yếu tố ức chế.
Thay đổi về máu do nhiễm virus: nhiễm virus có thể gây
- Dòng hồng cầu:
+ Thiếu máu: do tự miễn dịch tạo nên bởi các virus HBV, CMV, EBV, HIV, influenza... thường gây tan máu.
+ Do giảm sản xuất hồng cầu tại tủy. Nguyên nhân là do các virus tấn công tế bào tủy: HIV, CMV, HBV.
- Dòng bạch cầu: Có thể xảy ra hai hiện tượng:
+ Tăng bạch cầu hạt do nhiễm trùng bởi các virus: HBV, HIV, CMV, influenza + Giảm bạch cầu: do virus gây suy tủy, suy tủy tự miễn dịch sau nhiễm virus.
+ Tăng lympho: tăng T - CD8 làm cho tỷ lệ CD4/CD8 đảo ngược.
+ Giảm lympho gặp trong nhiễm Hiv/giai đoạn AIDS.
- Dòng tiểu cầu: gây giảm tiểu cầu tự miễn (AITP), giảm sản xuất tiểu cầu (suy tủy).
+ Rối loạn đông máu: có thể gặp trạng thái tăng đông (DIC) do nhiều virus khác nhau: rubella, sốt xuất huyết Dengue...
+ Tăng thực bào: bạch cầu ăn tiểu cầu, ăn hồng cầu gặp trong nhiễm virus Herpes, adenovirus, CMV.
Rối loạn máu do nhiễm vi khuẩn và nấm
Thường xảy ra do nhiễm trùng mạn, trạng thái mạn có thể gây nhiều rối loạn kiểu tự miễn.
- Gây thiếu máu: nguyên nhân có thể do:
+ Thiếu máu tan máu: miễn dịch (sốt rét, giang mai); tăng urê máu; DIC, do chính vi khuẩn gây nên tan máu (liên cầu, E - Coli).
+ Mất máu
+ Máu bị pha loãng
- Gây rối loạn bạch cầu:
+ Tăng bạch cầu: thường gặp sốt nhiễm trùng
+ Giảm bạch cầu: hiếm gặp, trừ trường hợp độc tố vi khuẩn quá mạnh.
+ Tăng lympho gặp trong các nhiễm virus đặc biệt: Rickettsia.
+ Tăng mono: thường gặp ở bệnh nhân nhiễm trùng mạn như lao.
Rối loạn về máu do thai nghén
Trong thai nghén thường gặp thiếu máu:
Nguyên nhân thiếu máu: do máu bị pha loãng, do thiếu sắt, thiếu acid folic, suy tủy do thai nghén.
Dòng bạch cầụ: thường tăng sinh dòng bạch cầu hạt
Dòng tiểu cầu: giảm tiểu cầu do ITP, do tăng urê máu, do DIC, do thuốc.
Rôi loạn đông máu có ba nhóm:
+ Tăng các yếu tố làm tăng đông: tăng yếu tố VIII, VII, IX, X, tăng hbrinogen.
+ Tăng các yếu tố ức chế đông máu: tăng protein c, giảm protein s và giảm AT.
+ Tiêu sợi huyết: DIC.
Rối loạn về máu do bệnh của hệ tổ chức liên kết
- Thiếu máu:
+ Kéo dài, dai dẳng + Thiếu sắt, thiếu acid folic + Suy tủy dòng hồng cầu + Thiếu máu trong bệnh SLE.
+ Thiếu máu tan máu do tự miễn: tan máu trong SLE.
- Rối loạn bạch cầu:
+ Giảm bạch cầu trung tính.
+ Có thể gặp tăng bạch cầu ái toan.
+ Rối loạn chức năng bạch cầu, biến đổi hình thái bạch cầu.
- Rối loạn đông máu:
+ Yếu tố ức chế lupus.
+ Giảm yếu tố đặc hiệu.
+ Rốì loạn đông máu nội mạch (DIC +)
Tăng xơ tủy (myeloíibrosis).
Các rối loạn gây nên do thuốc.
Hội chứng bột hóa (amyloidosis).
Bệnh tự miễn do chính cơ quan tạo máu và máu
Nhóm này thường gặp các bệnh tự miễn sau đây:
Tan máu tự miễn không có nguyên nhân.
Tan máu tự miễn do thuốc.
Xuất huyết giảm tiểu cầu không rõ nguyên nhân.
Giảm bạch cầu hạt trung tính vô căn.
Suy tủy không rõ nguyên nhân.
Tan máu do kháng thể tự miễn chống hồng cầu
Phân loại
Tan máu miễn dịch do tự kháng thể gây ra có thể phân làm 4 loại:
- Thiếu máu tan máu tự miễn (autoimmune hemolytic anemia - AIHA).
+ Tan máu tự miễn do kháng thể nóng: có 2 loại:
Không rõ nguyên nhân (idiopathic).
Thứ phát sau lơ xê mi kinh dòng lympho, lymphoma, SLE.
+ Do ngưng kết lạnh: Hồng cầu dễ dàng ngưng kết ở nhiệt độ lạnh - gặp trong các trường hợp sau:
Không rõ nguyên nhân.
Thứ phát sau: nhiễm mycoplasma, nhiễm trùng tăng mono, nhiễm virus, lymphoma.
+ Đái huyết sắc tố kịch phát về đêm (paroxysmal cold hemoglobinuria)
Không rõ nguyên nhân
Hậu quả nhiễm trùng: virus, xoắn khuẩn giang mai.
- Tan máu tự miễn không phân loại được:
Thiếu máu tan máu Coombs (-).
Tan máu hỗn hợp.
- Thiếu máu tan máu miễn dịch do thuốc.
- Thiếu máu tan máu miễn dịch do kháng thể đồng loài:
+ Phản ứng tan máu sau truyền máu
+ Thiếu máu tan máu ở trẻ sơ sinh
Chẩn đoán về miễn dịch
Trong huyết thanh của bệnh nhân bị tan máu tự miễn thường có các thành phần miễn dịch sau đây:
+ IgM: IgM tham gia vào phản ứng tan máu với sự có mặt của bổ thể.
+ IgG: có 4 typ: IgƠ!, IgG2, IgG3, IgG4 trong đó có hai typ tham gia vào phản ứng tan máu với bổ thể đó là IgGl, IgG3; hai typ khác IgG2 và IgG4 nồng độ thấp và thường bám vào hồng cầu nên khó phát hiện trong huyết thanh.
+ Kháng thể IgG đơn hóa trị: kháng thể này bám vào bề mặt hồng cầu, phát hiện bằng phản ứng Coombs.
+ Các thành phần bổ thể hoạt hóa như C3b, C3d, C5b... Sự có mặt của các phành phần này chứng tỏ bổ thể bị hoạt hóa. Trong tan máu bổ thể hoạt hóa mạnh, nên C3b, C3d cũng có giá trị chẩn đoán cao.
Tóm lại, các yếu tố có giá trị chẩn đoán tan máu tự miễn là kháng thể đơn hóa trị thuộc lớp IgG và C3.
- Để chẩn đoán các yếu tố trên, dùng thử nghiệm ngưng kết hồng cầu trực tiêp bằng kháng y - globulin (antiy globulin) (Coombs test). Có hai loại kháng thể kháng y - globulin.
+ Kháng thể đa giá: được sản xuất bằng huyết thanh người toàn phần hoặc y - globulin toàn phần: có thể phát hiện cả IgG và C3d.
+ Kháng thể đơn giá: chỉ đặc hiệu với IgG hoặc C3d.
Kết quả chẩn đoán bằng Coombs test đối với IgG và C3d cho thấy hai yếu tố này có giá trị chẩn đoán cao.

Bảng. Giá trị chẩn đoán IgG và C3 của xét nghiệm ngưng kết trực tiếp với anti γ - globulin (coombs test)
- Trên cơ sở giá trị chẩn đoán của các yếu tố nói trên ta có thể phân loại và chẩn đoán phân biệt các typ tan máu tự miễn khác nhau.
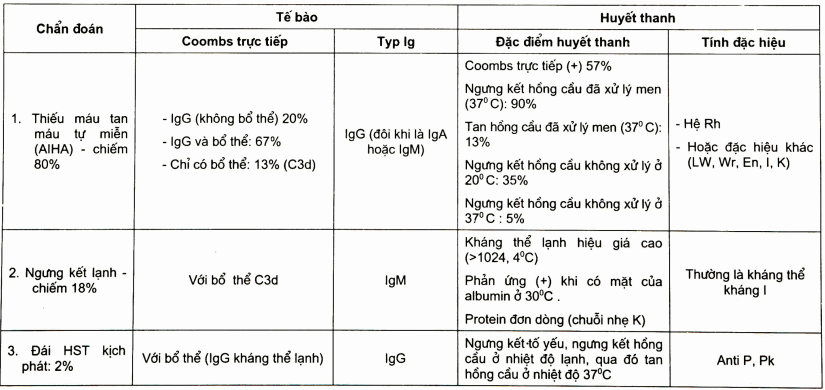
Bảng. Chẩn đoán phân biệt và phân loại tan máu tự miễn (AI HA)
Tan máu miễn dịch gây lên do thuốc
Có khoảng 15% thiếu máu tan máu miễn dịch liên quan đến dùng thuốc. Trong đó, quan trọng nhất và thường gặp nhất là do methyldopa và penicillin; còn các loại khác hiêm gặp hơn. Nhưng cần phải chú ý các trường hợp thiếu máu tan máu mà không có kháng thể (phản ứng Coomb âm tính), vì phản ứng có thể xảy ra ngay cả với hồng cầu bình thường.
Thiếu máu tan máu tự miễn do methyldopa
Phản ứng tan máu này khác với các loại khác, kháng thể sinh ra do thuốc phản ứng cả với hồng cầu bình thường ngay cả khi không có thuốc.
- Đặc điểm:
+ Phản ứng Coọmbs trực tiếp (+) 15%, thay đổi từ 10 - 30%.
+ Kháng thể thuộc lớp IgG- phản ứng Coombs dùng anti Ỵ-globulin IgG thì độ nhạy rất cao.
+ Phản ứng Coombs thường xuất hiện chậm sau 3 - 6 tháng, phụ thuộc vào liều thuốc dùng. Càng tăng liều thì phát triển kháng thể càng mạnh.
+ Phản ứng Coombs có thể trở về âm tính nếu dùng methyldopa 1 lần.
- Chẩn đoán:
+ Lâm sàng: tan máu sau dùng thuốc > 2 tuần (lần đầu).
+ Kháng thể thuộc lớp kháng thể nóng, liên quan đến methyldopa.
Thiếu máu tan máu tự miễn do penicillin
Thông báo dị ứng penicillin được đăng tải đầu tiên bởi Ley và cộng sự năm 1958
- Đặc điểm:
+ Các tác giả đã phát hiện kháng thể chống penicillin trong máu bệnh nhân.
+ Penicillin có khả năng gắn chặt vào bề mặt hồng cầu cả in vivo và in vitro.
+ Thuốc không bị loại khi rửa hồng cầu bằng nưốc muối sinh lý 0,9%.
+ Khi gắn một cách hóa học vào màng hồng cầu, penicillin như là một hapten, chúng tạo ra nhiều nhóm kháng nguyên khác nhau, từ đó, tạo ra nhiều kháng thể khác nhau. Typ kháng thể chính là IgM (80%), IgG rất ít (13%).
+ Coombs (+): cơ chế của phản ứng này là do IgG phản ứng với thuốc trên bề mặt hồng cầu, phản ứng này không đòi hỏi bổ thể nên không gây tan máu trong lòng mạch, hồng cầu bị phá huv ngoài lòng mạch bởi hiện tượng thực bào.
- Chẩn đoán: tìm kháng thể chống penicillin typ IgG trong huyết thanh:
+ Làm test Coombs trực tiếp (+) khoảng 3%.
+ Thử nghiệm dị ứng nhanh: test bì (test lẩy da với penicillin). Tuy nhiên phản ứng này có thể trở thành nguy hiểm đốì với cá thể rất nhạy.
+ Nuôi cấy chuyển dạng lympho với penicillin
Tan máu tự miễn do các thuốc khác
Có nhiều thuốc gây dị ứng - miễn dịch giống methyldopa:
Streptomycin.
Procainamid (Pronestyl).
Cephalosporin.
Stibophen.
Insulin.
Tetracyclin.
Quinidin.
Quinin.
Sulíbnamid.
Chlopromazin.
Pyramidon (aninopynise).
Melphalan.
- Cơ chế gây dị ứng miễn dịch của thuốc: tới nay nhiều người cho rằng thuốc tạo kháng thể, kháng thể này kết hợp với thuốc thành phức hợp miễn dịch (immune - complex). Phức hợp này gắn lên bề mặt hồng cầu, hoặc tiểu cầu. Tới nay chưa rõ vì sao phức hợp này chỉ gắn lên bê mặt hồng cầu và tiểu cầu mà không gắn trên tế bào khác.
- Phát hiện: để chẩn đoán dị ứng hoặc phản ứng tan máu'do thuốc cần:
+ Dựa vào biểu hiện lâm sàng + tiền sử dùng thuốc
+ Tìm tính nhạy của lympho vói thuốc nghi ngờ (nuôi cấy chuyển dạng lympho).
+ Tìm kháng thể tuần hoàn, typ IgG.
+ Làm Coombs test trực tiếp.
Xuất huyết giảm tiểu cầu tự miễn
Là bệnh thường gặp ở phụ nữ trẻ, không rõ nguyên nhân, xuất huyết nhiều nơi, nhiều dạng đáp ứng tốt với corticoid liều cao.
- Cơ chế của bệnh biểu hiện chưa rõ, ngoài tính chất miễn dịch đã được chứng minh, kháng thể chống tiểu cầu còn có thể do:
+ Tự kháng nguyên: tự kháng nguyên được tạo thành do tác động của hóa chất, tia xạ.
+ Do kháng nguyên tiểu cầu HPA, trong đó chủ yếu là do glycoprotein GP Ilb/IIIa (xem bài kháng nguyên máu).
+ Do kháng nguyên đồng loài HLA, thường do hậu quả truyền máu hoặc do bất đồng kháng nguyên mẹ và con ở các bà mẹ sinh đẻ nhiều lần. Tiểu cầu có HLA - A, B, c của lớp I, không có lớp II.
+ Có kháng nguyên nhóm máu ABH.
Kháng thể được hình thành là typ IgG, phản ứng với tiểu cầu, tạo phức hợp miễn dịch hoạt hóa thực bào: giảm tiểu cầu là do thực bào tiểu cầu, cũng có thể có typ IgM gây tan tiểu cầu với sự có mặt của bổ thể.
- Phát hiện kháng thể chống tiểu cầu:
+ Phản ứng ngưng kết tiểu cầu: huyết thanh bệnh nhân phản ứng với tiểu cầu đồng loài nhóm o, đây là phản ứng có sốm nhất.
+ Kỹ thuật miễn dịch huỳnh quang trực tiếp và gián tiếp
+ Kỹ thuật ELISA phát hiện kháng thể trong huyết thanh.
+ PCR phát hiện GPIIb/IIIa.
Giảm bạch cầu hạt trung tính miễn dịch
- Bạch cầu trung tính có các kháng nguyên sau:
+ Kháng nguyên HLA - A, B, c không có kháng nguyên lớp II.
+ Kháng nguyên riêng của bạch cầu trung tính: Na (Nal, NA2). NB, ND. Trong hệ Na (Neutrophil antigen) mạnh nhất. Nó thuộc thụ thể Fcy RlIIb (CD16) thuộc thụ thể Fc của IgG.
+ Kháng nguyên đồng loài CDlla, CDllb.
+ Không có kháng nguyên ABH.
- Phát hiện kháng thể chống bạch cầu trung tính (antineutrophil antibody) có nhiều kỹ thuật phát hiện kháng thể bạch cầu trung tính: khởi đầu là kỹ thuật ngưng kết lạnh; kỹ thuật độc tế bào trong ống nghiệm, trên đĩa (Terasaki); kỹ thuật miễn dịch huỳnh quang; kỹ thuật PCR phát hiện kháng nguyên NA, NB cũng đang được nghiên cứu; sử dụng kháng thể đơn dòng phát hiện kháng nguyên NA bằng kỹ thuật miễn dịch phóng xạ (RIA).
- Cơ chế hình thành kháng thể kháng bạch cầu trung tính:
+ Kháng nguyên đồng loài từ con sang mẹ trong thời kỳ phôi.
+ Do truyền máu nhiều lần.
Điều trị và chăm sóc bệnh máu tự miễn và các rối loạn về máu do các bệnh tự miễn của các cơ quan khác
Để điều trị các bệnh tự miễn nói riêng và biểu hiện máu tự miễn nói chung người ta dựa trên các nguyên tắc sau đây:
Bệnh tự miễn đặc hiệu cơ quan chống chuyển hóa: bồi phụ yếu tố thiếu, hoặc hủy yếu tố tăng, thí dụ:
Thyrosin thiểu năng tuyến giáp, thuốc chống nội tiết tố tuyến giáp đôi với cường giáp.
Sinh tố B12 đối với thiếu máu ác tính do bệnh tự miễn của dạ dày.
Thuổc ức chế cholinestrerase đôi với bệnh nhược cơ.
Các thuốc ức chế miễn dịch: chống hoạt hóa T lympho: ATG, ALG, cyclosporin, hóa trị liệu, corticoid... làm giảm sản xuất kháng thể.
Loại bỏ kháng thể trong huyết thanh: trao đổi huyết tương (plasmapheresis).
Chống viêm: dùng các thuốc chổng viêm bao gồm cả corticoid.
Chống huỷ hoại tổ chức và rối loạn chuyển hóa
Có thể tóm tắt nguyên tắc điều trị ở sơ đồ sau.
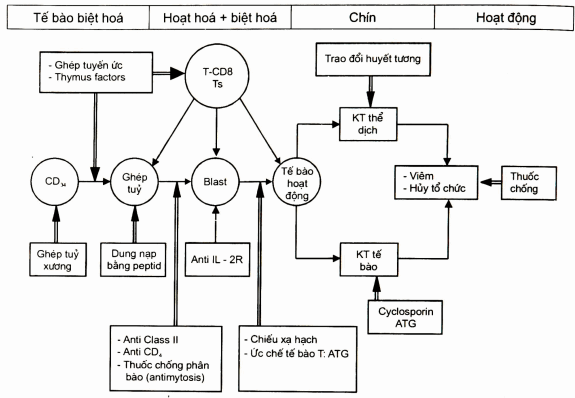
Sơ đồ. Sơ đồ diễn biến của tự miễn và nguyên tắc điều trị (Ivan Roih, 1998)
TB: Tế bào hoạt động (ettctor cells).
Một mũi tên: Phát triển của bệnh tự miễn.
Hai mũi tên: Hướng điều trị và chăm sóc.
Bài viết cùng chuyên mục
Đảm bảo chất lượng trong xét nghiệm huyết học truyền máu
Công tác truyền máu được đảm bảo chất lượng có nghĩa là máu và thành phẩm truyền cho bệnh nhân đáp ứng tốt nhất nhu cầu điều trị và hạn chế đến mức thấp nhất các kết quả không mong muốn.
Bệnh lý suy giảm miễn dịch
Xuất hiện các kháng thể tự miễn dịch như kháng thể chống tiểu cầu, chống bạch cầu trung tính, kháng thể chống lympho, nhưng lại không phát hiện thấy kháng thể chống nhân và yếu tố dạng thấp.
Truyền máu tự thân và ứng dụng
Phải kiểm tra các thành phần bạch cầu, hồng cầu ly giải trong đơn vị máu, tuy nó không có nguy hại lớn về lâm sàng như truyền máu đồng loài, nhưng khi có hàm lượng cao thì truyền cho người bệnh cũng có thể xảy ra tai biến.
Tai biến do truyền máu và cách xử trí
Dự phòng với những người có cơ địa dị ứng và có nổi mề đay nhiều lần cần loại bỏ huyết tương khi truyền máu để loại trừ các dị nguyên hòa tan.
Nguyên tắc và các bước thực hiện truyền máu lâm sàng
Nguyên tắc chỉ định truyền chế phẩm máu hiện nay trên thế giới, và ở Việt Nam, là chỉ định truyền máu hợp lý, trên cơ sở các biểu hiện lâm sàng, và xét nghiệm.
Các chế phẩm máu và sử dụng lâm sàng
Truyền máu ở trẻ sơ sinh mất máu cấp nên sử dụng máu toàn phần bảo quản dưới 5 ngày để tránh những nguy cơ rối loạn điện giải, rối loạn chuyển hóa do máu bảo quản dài ngày và đảm bảo tốt chức năng vận chuyển oxy của hồng cầu truyền vào.
Những tiêu chuẩn cho máu an toàn
Đốì với nam không nên cho quá 4 lần trong một năm. Đối với nữ không nên cho quá 3 lần trong 1 năm. Đối với cho huyết tương, cho tiểu cầu thời gian quy định khác.
Bệnh ghép chống chủ do truyền máu
Năm 1991 nhiều tác giả đã mô tả bệnh ghép chống chủ do truyền máu. GVHD trong truyền máu cũng như trong ghép tủy, có thể gặp cả GVHD cấp tính và GVHD mạn tính, cũng gặp ở các bệnh nhân suy giảm miễn dịch mạnh.
Bạch cầu, cytokin, chất trung gian và gốc tự do trong máu bảo quản
Trước hêt, do xuất hiện một số men bạch cầu làm pH máu bảo quản giảm, pH giảm gây nhiều bất lợi trong đó có một bất lợi đáng chú ý là tạo điều kiện hình thành các gốc tự do có nhiều tác hại.
Các bệnh truyền nhiễm qua đường truyền máu và an toàn truyền máu
HIV có tỷ lệ biến dị khá lớn, trong quá trình sao chép nếu có sự thay đổi một ví trí nào đó của các nucleotid là có thể tạo ra một virus mới khác với virus nguyên bản. Các virus mới sẽ ẩn náu trong các tế bào của cơ thể và trở thành kháng thuốc.
Hệ nhóm máu ABO, Rh, các hệ khác và an toàn truyền máu
Các kháng nguyên nhóm máu, là các sản phẩm protein trên màng hồng cầu, mà quá trình tổng hợp, những protein này được mã hóa.
Bệnh Hemophilia
Bệnh hemophilia là bệnh dễ chảy máu (máu khó đông) do thiếu (hay bất thường) các yếu tố tạo thành thromboplastin nội sinh đó là các yếu tố VIII, IX hay XI .
Tăng đông và huyết khối
Một số tác giả gọi tăng đông là tình trạng tiền huyết khối. Tuy nhiên cần lưu ý răng huyêt khối thường ít khi do một nguyên nhân đơn độc gây nên mà thường là hậu quả của sự kết hợp của một số những rối loạn và yếu tố nguy cơ.
Hội chứng mất sợi huyết (Đông máu rải rác trong lòng mạch)
Phần lớn các tác giả cho rằng đông máu rải rác có thể sinh ra tiêu sợi huyết phản ứng, thứ phát và nhấn mạnh rằng hai cơ chế này có thể song song tồn tại với tỷ lệ khác nhau.
Cơ chế đông máu cầm máu và các xét nghiệm thăm dò
Sự tiếp xúc của máu với tổ chức dập nát, sẽ phát động quá trình đông máu, chất có trách nhiệm là một lipoprotein gọi là yếu tố tổ chức.
Bệnh xuất huyết giảm tiểu cầu
Giảm tiểu cầu miễn dịch ở trẻ sơ sinh là do bất đồng kháng nguyên HPA giữa mẹ và con, gây miễn dịch ở mẹ và giảm tiểu cầu ở con. Hầu hết các trường hợp được chẩn đoán sau đẻ.
Nguồn gốc phát triển, cấu trúc và chức năng của tiểu cầu
Bình thường tiểu cầu không dính vào thành mạch, có lẽ do một chất có tác dụng ức chế dính của tiểu cầu - chất đó có thể là prostaglandin. Tuy nhiên khi có đứt mạch máu thì lập tức tiểu cầu được hoạt hóa và dính vào nơi tổn thương.
Bệnh lupus ban đỏ hệ thống (Systemic Lupus Erythematosus - SLE)
Triệu chứng lâm sàng biểu hiện trên nhiều tạng trong cơ thể bệnh nhân, nhưng thường gặp nhiều hơn là sốt, triệu chứng ở da, triệu chứng cơ - khớp, triệu chứng về huyết học, thận và tim mạch.
Chuyển hóa sắt và thiếu máu thiếu sắt
Ngoại trừ một số ít trường hợp quá tải sắt nặng, sắt tự do không có trong huyết tương do sắt được gắn với transferrin ở máu tĩnh mạch cửa.
Thiếu máu tan máu miễn dịch
Hiệu giá kháng thể miễn dịch rất thay đổi tăng lên rõ rệt ở môi trường albumin, còn hiệu giá kháng thể tự nhiên tăng lên rõ rệt ở môi trường muối.
Huyết sắc tố bất thường (tổng hợp chuỗi globin bất thường)
Tùy theo sự thay đổi mà có các biểu hiện khác nhau, rất nhiều loại thay đổi được phát hiện, Tên các huyết sắc tố bất thường được đặt theo địa dư phát hiện nhưng có tên thông nhất.
Thalassemia (thiếu hụt chuỗi globin)
Bình thường gen α nằm trên cánh ngắn nhiễm sắc thể 16, mỗi nhiễm sắc thể có hai gen α như vậy một cơ thể bình thường có bốn gen α.
Phân loại thiếu máu tan máu và điều trị
Tổn thương bơm natri vào màng hồng cầu, có gặp ở châu Âu nhưng ít. Men PK giảm độ 50% ở trường hợp dị hợp tử, không biểu hiện lâm sàng. Men PK giảm dưới 50% ở trưòng hợp đồng hợp tử nặng.
Lâm sàng và xét nghiệm thiếu máu tan máu
Thay đổi cấu trúc xương do tủy xương tăng cường hoạt động, thường chỉ gặp ở trẻ em, đang lúc tuổi phát triển. Hố tủy xương giãn rộng, xương sọ có hình bàn chải.
Phân loại thiếu máu
Thiếu máu nhược sắc giảm siderophilin gặp trong viêm gan gây thiếu siderophilin không vận chuyển được sắt đến nơi tạo hồng cầu.
Đa u tủy xương (Multiple Myeloma)
Bệnh với các biểu hiện bệnh lý: khuyết và loãng xương, giảm sinh tủy, tăng tương bào tại tủy xương, tăng độ nhớt máu, tăng protein đơn dòng, giảm chức năng thận hoặc suy thận.
U lympho ác tính (Malignant lymphomas)
Hạch to là triệu chứng đặc trưng nhất là khi bệnh ở giai đoạn điển hình của u lympho ác tính nói chung, không phân biệt là Hodgkin hay không Hodgkin.
Lơ xê mi kinh dòng lympho - Bệnh tăng sinh Lympho mạn ác tính
Người ta nhận thấy lơ xê mi kinh dòng lympho có nhiều ở châu Au và Mỹ, ít gặp hơn ở châu Á, Ở Mỹ có thể gặp với tỷ lệ cao 2 đến 3 người trên 100.000 dân
Lơ xê mi kinh dòng hạt
Lơ xê mi kinh dòng hạt là một bệnh ác tính hệ tạo máu, đặc trưng bởi sự tăng sinh các tế bào dòng bạch cầu hạt biệt hóa, hậu quả là số lượng bạch cầu tăng cao ở máu ngoại vi với đủ các tuổi của dòng bạch cầu hạt.
Xơ tủy nguyên phát (myelofibrosis)
Nhìn chung ban đầu bệnh có biểu hiện là tăng sinh ở tủy xương với tăng số lượng tế bào, sau đó là giảm sinh tủy với giảm ba dòng tế bào máu ngoại vi.
Tăng tiểu cầu nguyên phát (primary thrombocytopenia)
Hoàn cảnh phát hiện: bệnh thường gặp ở người trên 50 tuổi được phát hiện tình cờ khi làm xét nghiêm hệ thống hoặc khi vào viện vì các biến chứng tắc mạch hoặc chảy máu.
Đa hồng cầu nguyên phát (polycythaemia vera)
Sinh thiết tủy xương. tủy giàu tế bào, tăng sinh ba dòng tế bào đặc biệt là tăng sinh và loạn sản dòng mẫu tiểu cầu, đôi khi kèm theo xơ hoá tủy.
Lơ xê mi cấp - Ung thư máu cấp tính
Hiện nay, nguyên nhân gây bệnh lơ xê mi cấp vẫn chưa được xác định một cách chính xác. Yếu tố di truyền, thuốc, yếu tố môi trường, virus được đề cập đến như là những yếu tố nguy cơ gây bệnh.
Hội chứng rối loạn sinh tủy (Myelodysplastic syndrome)
Có một số yếu tố được coi là yếu tố thuận lợi tham gia vào qúa trình sinh bệnh như tia xạ, hóa chất nhóm benzen, thuôc nhóm alkylan, virus.
Giảm sinh tủy - Suy tủy xương (Aplastic anemia)
Phần lớn bệnh nhân Fanconi không đáp ứng với ATG hay cyclosporin A, nhưng có đáp ứng tốt vối androgen, Bệnh nhân tủ vong ở tuổi 10 đến 20 tuổi khi suy tủy ngày càng nặng.
Phân loại chẩn đoán bệnh lý tế bào nguồn ngoài tủy
Nội tiết tố, chất kích thích phát triển, muối khoáng, do đó bệnh lý máu ngoại vi có thể chia 2 nhóm như sau, Nhóm bệnh lý tế bào, nhóm bệnh lý huyết tương.
Phân loại và chẩn đoán hội chứng tăng sinh Lympho mạn ác tính
Xét nghiệm miễn dịch: CD3, CD4, CD34, CD19, CD20, Xét nghiệm tế bào di truyền: biến đổi nhiễm sắc thể, Xét nghiệm kháng nguyên gây ung thư.
Phân loại và chẩn đoán hội chứng tăng sinh tủy mạn ác tính
Tuỷ đồ chẩn đoán tế bào học, Sinh thiết: chẩn đoán tổ chức tuỷ, Các xét nghiệm đặc trưng riêng cho từng bệnh.
Phân loại và chẩn đoán Lơxêmi cấp
Tuỷ đồ, tế bào tăng sinh bất thường, tế bào blast trên 30 phần trăm trong số tế bào có nhân, Sinh thiết, tuỷ tràn ngập tế bào blast, các dòng khác bị chèn ép tổ chức tuỷ bị lấn át.
Phân loại và chẩn đoán hội chứng rối loạn sinh tủy
Số lượng hồng cầu, bạch cầu, tiểu câu, huyết sắc tố. Hình thái các loại tế bào. Tuỷ Tuỷ đồ: tế bào học. Sinh thiết tuỷ: tổ chức tuỷ.
Phân loại và chẩn đoán suy tủy
Dịch hút tuỷ xương: tuỷ đồ, tương tự như máu ngoại vi, số lượng tế bào tuỷ giảm, Sinh thiết tuỷ nghèo tế bào, tổ chức mỡ lấn át (mỡ hoá tuỷ), xơ hoá, thâm nhiễm lympho.
Phân loại bệnh lý tế bào nguồn sinh máu và bệnh máu
Tuy phân làm hai nhóm, nhưng cả hai liên quan và gắn bó với nhau rất chặt chẽ như bệnh lý của tuỷ xương lại được phản ánh ở máu ngoại vi và số lượng và hình ảnh máu ngoại vi cũng phản ánh bệnh lý của tuỷ xương.
Các xét nghiệm và ý nghĩa thực tiễn đánh giá sinh lý sinh hóa máu
Chuỗi phản ứng men tác động lên chuyển hóa acid arachidonic tạo ra nhiều chất gây tăng thấm mạch, đồng thời tác động lên hệ thống đông máu gây rối loạn đông máu, đông máu rải rác trong lòng mạch, chảy máu.
Chuyển hóa trong các tế bào máu
Khi thiếu ATP bơm natri không hoạt động do đó Na+ và nước chỉ có vào mà không có ra, làm cho hồng cầu trương to và vỡ.
Các thành phần của máu
Màng hồng cầu có kháng nguyên nhóm máu, các kháng nguyên này nằm trên bề mặt hồng cầu, chúng là các liên kết của carbohydrat lipid protein.
Kỹ thuật tế bào và sinh hóa phân tử trong nghiên cứu bệnh máu
Sử dụng các men hạn chế cắt ADN tại các vị trí đặc hiệu, sau đó điện di và so sánh độ dài của đoạn ADN giữa hai vị trí cắt, Kỹ thuật này có thể giúp phát hiện các thểm đoạn, mất đoạn gen hay phát hiện đột biến điểm tại vị trí men bình thường chọn cắt.
Bất thường vật chất di truyền và bệnh máu
Có thể phân chia bất thường vật chất di truyền theo nguyên nhân bẩm sinh hay măc phải, hoặc phân chia theo mức độ tổn thương: bất thường mức độ nhiễm sắc thể và mức độ gen.
Tổng hợp huyết sắc tố (Hb)
Mỗi loại globin là sản phẩm của một gen, nên cũng có 2 họ gen globin (hình) đó là họ gen a và họ gen không α. Trong các nguyên hồng cầu, tổng hợp globin cũng qua các giai đoạn mã hoá, chín ARN, thông tin và phiên mã.
Cấu trúc và chức năng huyết sắc tố (Hb)
Huyết sắc tố còn gọi là hemoglobin (Hb) là một protein phức có chứa Fe++, làm nhiệm vụ vận chuyển oxy từ phổi đến tổ chức và vận chuyển CO2, từ tổ chức về phổi, Hb ở trong hồng cầu và chiếm 33% trọng lượng hồng cầu.
Ghép tủy tế bào nguồn
Ghép tuỷ tế bào nguồn, nghĩa là truyền tế bào nguồn vào máu như truyền máu, nhưng không dùng màng lọc máu, truyền chậm và dùng kim luồn vào tĩnh mạch trung tâm.
Tế bào nguồn sinh máu (hemopoietic stem cetls)
Vai trò của tế bào stroma tại tuỷ, các tế bào máu có mặt các tổ chức và cơ quan khác nhau. Từ đó phản ảnh lại tuỷ xương để kích thích hoặc ức chế sản xuất (Feed-Back).
Kỹ thuật phát hiện HLA và ứng dụng lâm sàng
Sử dụng xác định các antigen thuộc HLA-A, B, c, DR, DQ. Tuy nhiên HLA-DR kém nhậy đối với phản ứng độc tế bào, do vậy nhiều nước đã dùng kỹ thuật PCR để xác định kháng nguyên thuộc hệ HLA-DR.
Phân bố gen và chức năng của HLA trong cơ thể
HLA lớp I và II hợp tác trong quá trình miễn dịch bao gồm cả trả lời miễn dịch và phản ứng kháng nguyên- kháng thể của cả miễn dịch tế bào.
Cấu trúc kháng nguyên bạch cầu (hệ HLA)
Các loci lại có nhiều Allel (gen). Cho tới nay người ta đã biết khoảng 160 gen, các gen này tạo được kháng thể đặc hiệu để phát hiện. Dự đoán có khoảng 500 gen thuộc hệ HLA. Số gen đã phát hiện ở các locus.
Miễn dịch trung gian tế bào (cellular mediated immunity)
Các tế bào của các tổ chức và cơ quan bình thường có trên bề mặt kháng nguyên hệ HLA. Đó là những kháng nguyên gây đáp ứng miễn dịch tế bào.
Phản ứng kháng nguyên kháng thể dịch thể
Phản ứng kháng nguyên + kháng thể dịch thể là phản ứng đặc hiệu giữa kháng thể là các Ig với kháng nguyên đặc hiệu. Để phát hiện phản ứng này có các kỹ thuật sau đây liên quan đến huyết học - truyền máu:
Bổ thể trong huyết học truyền máu
C8, C9 hai thành phần cuối cùng bị hoạt hoá sẽ tạo ra các lỗ thủng làm thay đổi tính thấm màng tế bào, làm tế bào trương to và chết.
Kháng nguyên kháng thể trong huyết học truyền máu
Kháng nguyên không hoàn toàn là kháng nguyên chỉ có phần đặc hiệu mà không có phần mang tính kháng nguyên, nếu có một mình, chúng không gây đáp ứng miễn dịch.
Miễn dịch cơ bản trong huyết học truyền máu
Miễn dịch không đặc hiệu là miễn dịch không do phản ứng kháng nguyên- kháng thể như hiện tượng thực bào của bạch cầu, các dịch tiết của mắt, đường tiêu hoá.
Cytokin và điều hòa sinh máu, tế bào gốc
Ngoài các chất chính nêu ở bảng trên, người ta còn biết gần 30 cytokin khác cũng có tác dụng kích thích sinh máu. Một số ít như S-CSF và Epo có mặt liên tục ở cơ quan tạo máu.
Đặc điểm và chức năng của các cytokin
IL6 được sản xuất từ nhiều tế bào khác nhau: Tế bào T và B đã hoạt hoá, monocyt, tế bào nội mạc, tế bào gan, tế bào B bị nhiễm EBV, tế bào xơ non.
Các cytokin và điều hòa tạo máu
Các cytokin có tác dụng điều hoà hoạt động và phát triển tế bào đích, do đó chúng đang được sử dụng trên lâm sàng để điều trị bệnh nhất là bệnh suy giảm miễn dịch.
Điều hòa quá trình sinh máu
Ngược lại với các yếu tố phát triển, các yếu tố ức chế sinh máu có thể can thiệp vào một hoặc nhiều khâu khác nhau, một hay nhiều dòng tế bào, hạn chế quá trình tăng sinh, biệt hoá và hoặc chức năng của tế bào.
Quá trình tăng sinh và biệt hóa các tế bào máu
Một tiền nguyên hồng cầu sinh ra hai nguyên hồng cầu ưa base I (erythroblast basophil) và thành bôn nguyên hồng cầu ưa base II. Tuy nhiên dưới kính hiển vi quang học, không thể phân biệt được nguyên hồng cầu ưa base I và nguyên hồng cầu ưa base II.
Quá trình sinh máu bình thường
Trong quá trình phát triển, tế bào nguồn sinh máu có khả năng sinh sản và biệt hoá thành các tế bào máu trưởng thành có chức năng riêng biệt, Người ta chia tế bào nguồn sinh máu thành bốn loại.
Các tiến bộ về huyết học truyền máu
Gây nhiều phản ứng khi truyền máu do có các chất trung gian và hậu quả sau truyền máu do kháng nguyên HLA và HPA.
Lịch sử phát triển truyền máu thế giới
Công trình khoa học có giá trị nhất, lợi ích nhất trong truyền máu là sự phát minh ra các kháng nguyên hệ hồng cầu và nhóm máu của Karl Landsteiner.
Các tiến bộ và hiệu quả truyền máu ở Việt Nam
Truyền máu phát triển ở hầu hết ở các bệnh viện trung ương, và bệnh viện tỉnh, truyền máu toàn phần chưa có chương trình quốc gia về an toàn truyền máu.